BAB I PENDAHULUAN
I.1. LATAR BELAKANG
Sindrom Gawat Nafas pada Neonatus (SGNN) merupakan suatu sindrom yang sering kita temukan pada neonatus (1,2). SGNN sesuai dengan namanya merupakan suatu kegawatan yang dapat berakibat kematian atau cacat fisik dan mental di masa depan (1).
Prevalensi SGNN sangat bervariasi. Menurut Farrel dan Avery (dikutip Yu, 1986), Penyakit Membran Hialin (PMH) prevalensinya adalah 1 % dari semua kelahiran dan 14 % pada Bayi Berat Lahir Rendah (BBLR) (1). Prevalensinya akan meningkat bila prevalensi BBLR meningkat karena sebagian besar SGNN itu disebabkan oleh PMH (1,2,3,4).
PMH terutama terjadi pada bayi prematur, jarang ditemukan pada bayi aterm. Frekuensinya meningkat dengan makin pendeknya masa kehamilan (3,5). Penyakit ini terjadi pada kira-kira 10 % seluruh bayi prematuri dengan insidensi terbesar pada bayi-bayi yang memiliki berat badan kurang dari 1500 gram (6). Dengan kata lain insidensinya berbanding terbalik dengan usia kehamilan dan berat badan bayi (4). Kejadian penyakit akan meningkat pada bayi lahir kurang bulan (terutama bayi dengan masa gestasi kurang dari 34 minggu) (5). Penyakit ini dapat ditemukan pada sekitar 60 % bayi yang berumur kurang dari 28 minggu kehamilan, pada sekitar 15-20 % bayi yang berusia kehamilan antara 32-36 minggu dan sekitar 5 % bayi yang berusia lebih dari 37 minggu kehamilan dan penyakit ini jarang ditemukan pada bayi aterm (4). Diperkirakan bahwa 50 % dari semua kematian neonatus disebabkan oleh PMH atau komplikasinya dan penyakit ini bertanggung jawab atas 10.000-40.000 kematian setiap tahun (4).
Dengan melihat insidensi yang terjadi, sampai saat ini SGNN masih merupakan salah satu faktor penyebab mortalitas dan morbiditas yang tinggi. Hal ini terutama disebabkan kompleknya faktor etiologi serta adanya keterbatasan dalam penatalaksanaan penderita (1,5). Akan tetapi dalam dekade
akhir ini tampak kemajuan yang sangat berarti, baik dalam cara diagnostik dini maupun dalam penatalaksanaan penderita (5). Sehingga angka kesakitan dan angka kematian penyakit terutama di negara berkembang telah memperlihatkan penurunan yang cukup bermakna (1).
Walaupun demikian penyakit ini masih merupakan salah satu faktor yang memegang peranan dalam tingginya angka kematian perinatal. Sehingga pengenalan riwayat kehamilan, riwayat persalinan, serta intervensi dini baik dalam hal pencegahan, diagnostik dan penatalaksanaan penderita merupakan suatu masalah yang perlu diperhatikan (1,5).
I.2. TUJUAN PENULISAN
Tujuan penulisan referat ini adalah untuk menambah wawasan ilmu pengetahuan bagi para dokter muda khususnya dan bagi pembaca pada umumnya sehingga diharapkan para calon dokter mampu mengenali, menganalisa dan membuat diagnostik yang tepat pada kasus-kasus SGNN khususnya Penyakit Membran Hialin.
BAB II PEMBAHASAN
II.1. PENGERTIAN
Dalam Literatur Anglo Saxon, SGNN disebut sebagai Respiratory Distress Syndrome (1). Namun terminologi ini juga sering dipakai untuk PMH, sehingga kita harus cermat dalam menginterpretasi pengertiannya (1,7).
Nama lain yang digunakan untuk PMH adalah Idiopatihc Respiratory Distress Syndrome atau IRDS, bahkan ada yang menyebutnya sebagai IRDS type one dengan pengertian IRDS type two adalah Transient. Tachypnea of The Newborn (TTN) atau Wet Lung Disease (1).
Namun semenjak diketahuinya penyebab RDS pada bayi-bayi prematur, maka istilah IRDS mulai ditinggalkan (7).
Jadi sindrom gawat nafas pada neonatus, khususnya RDS (PMH) adalah keadaan dimana terdapat kumpulan gejala yang terdiri atas dispne, sianosis, takipneu, penggunaan otot-otot bantu nafas dan adanya merintih (1).
II.2. FAKTOR RISIKO
SGNN bisa diramalkan dengan mengenali fakotr-faktor risiko terjadinya SGNN pada kehamilan, kelahiran dan pada bayi (1). Faktor risiko utama PMH adalah prematuritas (8). Secara umum dapat kita ketahui bahwa faktor risiko PMH adalah sebagai berikut (1) :
Faktor pada kehamilan : 1. Kehamilan kurang bulan.
2. Kehamilan dengan penyakit Diabetes Melitus. 3. Kehamilan dengan gawat janin.
4. Kehamilan dengan penyakit kronis ibu.
5. Kehamilan dengan pertumbuhan janin terhambat. 6. Kehamilan lebih bulan.
Faktor pada partus :
1. Partus dengan infeksi intra partum. 2. Partus dengan tindakan
3. Partus dengan penggunaan obat sedatif.
Faktor pada bayi :
1. Skor apgar yang rendah. 2. Bayi berat lahir rendah. 3. Bayi kurang bulan.
4. Berat lahir lebih dari 4000 gram. 5. Cacad bawaan.
6. Frekwensi pernafasan dengan 2 kali observasi lebih dari 60/menit.
II.3. ETIOLOGI DAN PATOFISIOLOGI
Sampai saat ini teori terjadinya PMH yang paling banyak diterima ialah karena kurangnya surfaktan pada paru (6,7,8). Surfaktan diproduksi oleh sel epitel saluran nafas yang disebut pneumocyt tipe II (7). Unsur surfaktan yang terpenting adalah dipalmitil fosfatidilkolin (lesitin), fosfatidilgliserol, dua apoprotein dan kolesterol (4). Bahan-bahan aktif tersebut memegang peranan utama dalam stabilisasi pertukaran udara perifer dan berfungsi sebagai faktor antiatelektasis yang menolong pengendalian ekspansi alveolus pada tekanan fisiologik, yaitu dengan merendahkan tegangan permukaan alveolus sehingga tidak terjadi kolaps dan mampu menahan sisa udara fungsional pada akhir ekspirasi (7).
Pneumocyt tipe II ini mulai tumbuh pada gestasi 22-24 minggu dan mulai mengeluarkan surface active lipids pada gestasi 24-26 minggu dan mulai berfungsi pada masa gestasi 32-36 minggu. Sel ini sangat peka dan berkurang dalam jumlah pada keadaan asfiksia selama masa perinatal. Kematangan sel ini terpengaruh oleh adanya keadaan fetal hiperinsulinemia, stress intra uteri yang kronik, seperti hipertensi pada kehamilan, IUGR (Intra Uterine Growth Retardation) dan kehamilan kembar (7).
Perubahan atau tidak adanya surfaktan pulmonal akan menyebabkan serangkaian peristiwa yang ditunjukkan pada gambar berikut ini (6) :
Gambar 1.
Peranan surfaktan adalah untuk merendahkan tegangan permukaan alveolus sehingga tidak terjadi kolaps dan mampu untuk menahan sisa udara fungsional pada akhir ekspirasi (9). Hal ini akan mengakibatkan berkurangnya daya kembang paru (paru-paru kaku) (6). Alveolus akan kembali kolaps setiap akhir ekspirasi, sehingga untuk pernafasan berikutnya dibutuhkan tekanan negatif intratoraks yang lebih besar yang disertai usaha inspirasi yang lebih kuat (9). Kerja tambahan ini akan melelahkan bayi dan menimbulkan penurunan ventilasi alveoler, atelektasis dan hipoperfusi alveolar (6). Asfiksasi akan menimbulkan vasokonstriksi pulmonal, dimana darah akan melewati paru-paru melalui jalan pintas janin (Paten Ductus Arteriosus atau Foramen Ovale) sehingga mengurangi aliran darah pulmonal (6,7). Terjadinya iskemia merupakan suatu gangguan tambahan sehingga akan makin mengurangi metabolisme paru-paru dan produksi surfaktan (6).
II.4. PATOGENESIS
Defisiensi substansi surfaktan yang ditemukan pada PMH menyebabkan kemampuan paru untuk mempertahankan stabilitasnya terganggu (9). Hal ini mengakibatkan terganggunya fungsi paru bayi setelah lahir. Pada keadaan defisiensi ini paru bayi akan gagal mempertahankan
METABOLISME
PARU ↓ COMPLIANCE PARU ↓
ALIRAN DARAH
PULMONAL ↓↓ ALVEOLAR ↓ VENTILASI SURFAKTAN ↓↓
kestabilan alveolus pada akhir ekspirasi, sehingga pada saat inspirasi berikutnya dibutuhkan tekanan yang lebih besar untuk mengembangkan alveolus yang mengalami kolaps (5). Dan pada setiap ekspirasi terjadinya atelektasis menjadi bertambah (7). Kolaps paru ini akan menyebabkan terganggunya ventilasi sehingga terjadi hipoksia, retensi CO2 dan asidosis. Hipoksia akan menimbulkan : (1) Oksigeniasi jaringan menurun, sehingga akan terjadi metabolisme anaerobik dengan penimbunan asam laktat dan asam organik lainnya yang menyebabkan terjadinya asidosis metabolik pada bayi. (2) Kerusakan endotel kapiler dan epitel duktus alveolaris yang akan menyebabkan terjadinya transudasi ke dalam alveoli dan terbentuknya fibrin dan selanjutnya fibrin bersama-sama dengan jaringan epitel yang nekrotik membentuk suatu lapisan yang disebut membran hialin (9).
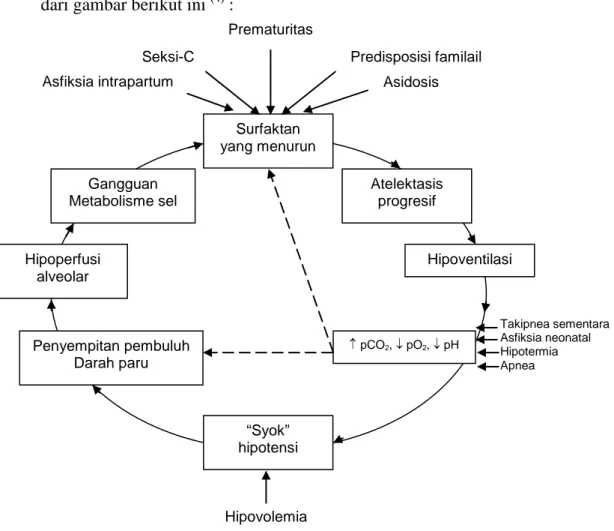
Faktor-faktor yang berperan dalam patogenesis PMH dapat diterangkan dari gambar berikut ini (4) :
Gambar 2. Surfaktan yang menurun Gangguan Metabolisme sel Atelektasis progresif Hipoperfusi alveolar Hipoventilasi Penyempitan pembuluh Darah paru ↑ pCO2, ↓ pO2, ↓ pH “Syok” hipotensi Seksi-C Asfiksia intrapartum Predisposisi familail Asidosis Takipnea sementara Asfiksia neonatal Hipotermia Apnea Hipovolemia Prematuritas
Defisiensi sintesis atau pengeluaran surfaktan, bersama-sama dengan unit pernafasan yang kecil dan dinding rongga dada yang lunak, mengakibatkan atelektasis, frekwensi pernafasan meningkat, compliance paru berkurang, kerja pernafasan semakin meningkat dan akhirnya ventilasi alveolar tidak mencukupi. Akibat yang ditimbulkan adalah terjadinya hiperkarbia, hipoksia dan asidosis yang mengakibatkan terjadinya penyempitan pembuluh darah paru (4). Vasokonstriksi pembuluh darah paru yang disebabkan oleh hipoksia menyebabkan terjadinya peninggian tahanan ke kiri melalui duktus arteriosus dan foramen ovale (5). Terjadinya hipoperfusi alveolar akibat dari vasokonstriksi pembuluh darah paru akan menyebabkan terganggunya metabolisme sel-sel paru dan pada akhirnya akan menurunkan produksi surfaktan (6).
Secara singkat dapat diterangkan bahwa dalam tubuh terjadi lingkaran setan yang terdiri dari : atelektasis → hipoksia → asidosis → transudasi → penurunan aliran darah paru → hambatan pembentukan substansi surfaktan → atelektasis. Hal ini akan berlangsung terus sampai terjadi penyembuhan atau kematian bayi (9).
II.5. GEJALA KLINIS
Bayi penderita PMH biasanya bayi kurang bulan yang lahir dengan berat badan antara 1200-2000 gram dengan masa gestasi antara 30-36 minggu. Jarang ditemukan pada bayi dengan berat badan lebih 2500 gram dan masa gestasi lebih 38 minggu (5).
Gejala klinis biasanya mulai terlihat pada beberapa jam pertama setelah lahir terutama pada umur 6-8 jam (5,7). Gejala karakteristik mulai timbul pada usia 24-72 jam dan setelah itu keadaan bayi mungkin memburuk atau mengalami perbaikan (5). Bila keadaan membaik, gejala akan menghilang pada akhir minggu pertama (9).
Gangguan pernafasan pada bayi terutama disebabkan oleh atelektasis dan perfusi paru yang menurun (4,9). Keadaan ini akan memperlihatkan gambaran klinis seperti (1,3,4,5,6) :
- Dispnea.
- Takipnea (frekwensi pernafasan > 60/menit). - Pernafasan cuping hidung.
- Retraksi dinding thoraks (suprasternal, epigastrium atau interkostal) pada saat inspirasi.
- Sianosis.
Gejala-gejala ini timbul dalam 24 jam pertama sesudah bayi lahir dengan gradasi yang berbeda-beda. Namun yang selalu ada ialah dispnea, sehingga dapat kita katakan bahwa kita menghadapi sindrom gawat nafas bila kita menemukan adanya dispnea. Dispnea adalah kesulitan ventilasi paru. Pada ventilasi paru yang normal tidak dibutuhkan frekuensi ventilasi ekstra atau bantuan otot pernafasan tambahan. Sehingga kalau telah ada dispnea maka akan terjadi takipne, pernafasan cuping hidung, retraksi dinding toraks dan sianosis. Jadi praktisnya bila kita melihat adanya dispne pada neonatus pada dasarnya kita berhadapan dengan SGNN (1).
Selain tanda gangguan pernafasan, ditemukan gejala lain misalnya brakikardia, hipotensi, kardiomegali, pitting oedema terutama di dorsal tangan/kaki, hipotermia, tonus otot menurun dan terdapatnya gejala sentral. Semua gejala tambahan ini sering ditemukan pada PMH yang berat atau yang sudah mengalami komplikasi (9).
Gejala-gejala dan tanda-tanda penyakit ini dapat mencapai puncaknya dalam waktu 3 hari, kemudian akan mulai terjadi perbaikan yang berangsur-angsur. Kematian jarang terjadi setelah 3 hari, kecuali pada bayi yang perjalanan penyakitnya fatal (4).
II.6. PEMERIKSAAN RADIOLOGIK
Pemeriksaan foto rontgen paru memegang peranan yang sangat penting dalam menentukan diagnosis yang tepat (5). Pemeriksaan ini juga untuk menyingkirkan penyakit lain dengan gejala yang sama dengan PMH seperti pneumothorax, hernia diafragmatika, dan lain-lain (5,7).
Gambaran klasik yang ditemukan pada foto rontgen paru ialah adanya bercak difus berupa infiltrat retrikulogranukor pada parenkim disertai adanya tabung-tabung udara bronkus (air bronchogram) (3,5,6,8). Gambaran retikulo granular ini merupakan manifestasi adanya kolaps alveolus sehingga apabila penyakit semakin berat gambaran ini akan semakin jelas (5).
II.7. PEMERIKSAAN LABORATORIUM
Kelainan yang ditemukan pada pemeriksan laboratorium diantaranya ialah pemeriksaan darah (9) :
- Kadar asam laktat dalam darah meninggi dan bila kadarnya lebih dari 45 mg %, prognosis lebih buruk.
- Kadar bilirubin lebih tinggi bila dibandingkan dengan bayi normal dengan berat badan sama.
- Kadar PaO2 menurun disebabkan berkurangnya doksigenasi di dalam paru dan karena adanya pirau arteri vena.
- Kadar PaO2 meninggi, karena gangguan ventilasi dan pengeluaran CO2 sebagai akibat atelektasis paru.
- PH darah menurun dan defisit basa meningkat akibat adanya asiodosis respiratorik dan metabolik dalam tubuh.
Juga diperlukan pemeriksaan (7) :
- Hb dan hematokrit untuk petunjuk perlu tidaknya plasma espander bila bayi jatuh dalam syok.
- Pencarian ke arah sepsis, termasuk darah tepi lengkap, termasuk trombosit, kultur darah, cairan amnion dan urin, CRP.
- Elektrolit. - Golongan darah.
II.8. DIAGNOSIS
Diagnosis klinis SGNN kita tegakkan kalau kita tegakkan kalau kita telah menemukan sindrom sebagai berikut (3,5,7) :
- Dispnea.
- Merintih (grunting). - Takipne.
- Pernafsan cuping hidung. - Retraksi dinding toraks. - Sianosis.
Namun bila pada bayi terdapat faktor risiko terjadinya PMH maka bila dalam 2 kali observasi frekuensi pernafasan selalu di atas 60 per menit dalam keadaan bayi tidak menangis maka harus dibuat foto polos. Toraks anteriposterior untuk menegakkan diagnostik dan untuk menentukan sikap selanjutnya (1,5).
Di rumah sakit rujukan tindakan diagnostik dikerjakan untuk mengetahui diagnosis anatomik dan fungsional pada suatu saat. Prosedur diagnostik yang dilakukan tergantung pada keadaan penderita kemampuan penderita dan fasilitas yang tersedia (1).
Tindakan diagnostik yang disebut di bawah ini disusun menurut prioritas berdasarkan keadaan penderita (1) :
1. Radiologi toraks. 2. Analisa gas darah. 3. Glukosa darah. 4. Elektrolit darah. 5. Darah tepi le\ngkap. 6. EKG.
7. USG otak.
Khusus untuk PMH suatu cara yang sederhana yang dapat meramalkan terjadinya penyakit ini dan untuk membantu penegakkan diagnosis adalah dengan Shake test, caranya adalah sebagai berikut (1,8) :
1. Ambil 0,5 ml aspirat lambung yang bersih, masukkan ke dalam tabung reaksi.
2. Ke dalam cairan ini dituangkan 0,5 garam fisiologi. 3. Kemudian tambahkan 1 ml larutan etanol 95 %.
4. Dikocok selama 15 detik dan dibiarkan diam dalam rak dalam posisi tegak lurus selama 15 menit.
Interpretasi :
Positif : Bila terdapat gelembung-gelembung yang membentuk cincin. Artinya surfaktan terdapat pada paru dalam jumlah yang cukup (gelembung > 2/3 permukaan).
Negatif : Bila tidak terdapat gelembung. Artinya tidak ada surfaktan dan kemungkinan akan terjadi PMH besar (gelembung ½ permukaan. Risiko PMH adalah 60 %.
Ragu : Bila terdapat gelembung tetapi tidak membentuk cincin. Artinya
waspada terhadap kemungkinan terjadinya PMH (gelembung 1/3-2/3 permukaan. Risiko PMH 20-50 %.
Deteksi dini yang lain ialah melakukan pemeriksaan rasio L/S (Lecithin Sphingomyelin Ratio), pada air ketuban yang diperoleh dengan amniosentesis, atau dari aspirasi trakea dan lambung. Rasio L/S kurang dari 2 biasanya berasosiasi dengan PMH (Bluck dan Kulovich, 1973). Deteksi adanya Phosphatidyl glycerol (PG) menunjukkan kematangan paru sehingga bila PG positif, PMH kejadiannya rendah sedang bila PG negatif kejadiannya tinggi (Halliday dkk, 1985) (1).
II.9. PENATALAKSANAAN
Dasar tindakan pada penderita adalah mempertahankan penderita dalam suasana fisiologik yang sebaik-baiknya, agar bayi mampu melanjutkan perkembangan paru dan organ lain, sehingga ia dapat mengadakan adaptasi sendiri terhadap sekitarnya (5). Penatalaksanaan penderita PMH tergantung dari berat ringannya penyakit, sehingga penatalaksanaan yang dapat dilakukan terdiri dari tindakan umum dan tindakan khusus (5). Tujuan penatalaksanaan umum ini ialah mengusahakan agar (1) :
- Kebutuhan konsumsi O2 dapat diusahakan seminimal mungkin sehingga fungsi pernafasan dapat berlangsung optimal.
- Kebutuhan makanan bayi dapat terpenuhi.
- Keseimbangan cairan dan elektrolit dapat dipertahankan dengan baik. - Perjalanan penyakit dapat dipantau dengan baik dan kalau perlu intervensi
dapat dilakukan sedini mungkin (Usha Raj, 1988).
Tindakan umum terutama dilakukan pada penderita ringan atau sebagai tindakan penunjang pada penderita berat (5). Tindakan umum yang perlu dikerjakan ialah :
1. Memberikan lingkungan yang optimal. Suhu tubuh bayi harus selalu diusahakan agar tetap dalam batas normal (36,5° C-37° C) dengan meletakan bayi dalam inkubator. Humiditas ruangan juga harus adekuat (70-80 %) (1,9).
2. Makan peroral sebaiknya tidak diberikan dan bayi diberi cairan intravena yang disesuaikan dengan kebutuhan kalorinya. Adapun pemberian cairan ini bertujuan untuk memberikan kalori yang cukup, menjaga agar bayi tidak mengalami dehidrasi, mempertahankan pengeluaran cairan melalui ginjal dan mempertahankan keseimbangan asam basa tubuh. Dalam 48 jam pertama biasanya cairan yang diberikan terdiri dari glukosa/dekstrose 10% dalam jumlah 100 ml/KgBB/hr. Dengan pemberian secara ini diharapkan kalori yang dibutuhkan (40 kkal/KgBB/hr) untuk mencegah katabolisme tubuh dapat dipenuhi (5).
Tindakan khusus meliputi : 1. Pemberian O2
Setiap penderita PMH hampir selalu membutuhkan O2 tambahan. Pemberian O2 ini perlu dilakukan secara hati-hati, karena O2 punya pengaruh yang kompleks terhadap bayi baru lahir (5).
Pemberian O2 yang terlalu banyak dapat menimbulkan komplikasi yang tidak diinginkan seperti fibrosis paru, kerusakan retina (fibroplasi retrolental) dan lain-lain. Untuk mencegah komplikasi ini, pemberian O2 sebaiknya diikuti dengan pemeriksaan tekanan O2 arterial
(PaO2) secara teratur. Konsentrasi O2 yang diberikan harus dijaga agar cukup untuk mempertahankan PaO2 antara 80-100 mgHg. Bila fasilitas untuk pemeriksaan tekanan gas arterial tidak ada,O2 dapat diberikan sampai gejala sianosis hilang (9). Untuk mencapai tekanan, O2 ini kadang-kadang diperlukan konsentrasi O2 sampai 100 %. Konsentrasi demikian biasanya hanya dapat dicapai apabila O2 diberikan dengan sungkup dan tidak mungkin dicapai dengan cara pemberian O2 melalui kateter hidung biasa. Pada penderita yang sangat berat kadang-kadang diperlukan ventilasi mekanis dimana O2 diberikan dengan respirator (1). Tindakan ini dilakukan apabila bayi yang telah mendapatkan O2 dengan konsentrasi 100% masih memperlihatkan PaO2 kurang dari 40 mmHg, PCO2 > 70 mmHg, PH darah < 7,2 atau masih adanya serangan apneu berulang (5). Dasar ventilasi mekanis adalah mengusahakan agar O2 yang diberikan dapat memperbaiki pertukaran gas tubuh. Beberapa cara pemberian ventilasi mekanis ini adalah (5) :
a. Pemberian O2 dengan secara tekanan positif yang konstan Constant positive airway pressure = CPAP). Cara ini dapat dicapai dengan memberikan tekanan positif terhadap udara yang masuk atau mengadakan tekanan negatif yang konstans terhadap dinding toraks. Pemberian secara ini akan mengurangi terjadinya atelektasis alveolus disertai perbaikan PaO2 darah.
b. Pemberian O2 dengan ventilasi tekanan positif yang intermiten (Intermittent Positive Pressure Ventilation = IPPV). Dengan cara ini keseimbangan pertukaran gas tubuh dapat diatur.
c. Pemberian O2 dengan ventilasi aktif ini dapat dilakukan pula dengan bermacam cara, misalnya pemberian O2 secara hiperbasik, intermittent negative pressure ventilation, dan lain-lain.
2. Pemberian Antibiotika
Setiap penderita PMH perlu mendapat antibiotika untuk menegah terjadinya infeksi sekunder yang dapat memperberat penyakit (9).
Antibiotik diberikan selama bayi mendapat cairan intravena sampai gejala gangguan nafas tidak ditemukan lagi. Sebaiknya antibiotik yang dipilih adalah yang mempunyai spektrum luas (5). Antibiotik yang biasa diberikan adalah penisilin (50.000 U-100.000 U/KgBB/hr) atau ampicilin (100 mg/KgBB/hr) dengan gentamicin (3-5 mg/KgBB/hr) (9). Bila pemeriksaan kultur tidak memungkinkan, antibiotik dapat diberikan 5-7 hari. Antibiotik yang dipilih bisa juga kombinasi ampisilin/sefalosporin dengan aminoglikosid/kemisitin (1).
3. Pemberian NaHCO2
Asidosis metabolik yang selalu terdapat pada penderita, harus segera diperbaiki dengan pemberian NaHCO3 secara intravena (9). Pemeriksaan keseimbangan asam basa tubuh harus diperiksa secara teratur agar NaHCO3 dapat disesuaikan dengan rumus (5,9) :
Konsentrasi NaHCO3 yang diberikan biasanya antara 7,5-8,4 % dan kebutuhan yang diperlukan sebagian dapat diberikan langsung intravena dan sisanya diberikan secara tetesan (5). Tujuan pemberian NaHCO3 adalah untuk mempertahankan PH darah antara 7,35-7,45. Bila fasilitas untuk pemeriksaan keseimbangan asam basa tidak ada, NaHCO3 dapat diberikan dengan tetesan. Cairan yang digunakan berupa campuran larutan glukosa 5-10 % dengan NaHCO3 1,5 % dalam perbandingan. 4 : 1. Pada asidosis yang berat penilaian klinis yang teliti harus dikerjakan untuk menilai apakah basa yang diberikan sudah cukup adekuat (9).
4. Pemberian Surfaktan Buatan
Penemuan surfaktan buatan untuk terapi PMH termasuk salah satu kemajuan di bidang kedokteran. Dengan demikian dapat mengurangi kebutuhan tekanan tinggi dari ventilator dan konsentrasi O2 yang tinggi (7). Surfaktan artifisial yang dibuat dari dipalmitoil fosfatidilkolin dan
fosfatidil gliserol dengan perbandingan 7 : 3 telah dapat mengobati penderita penyakit tersebut. Bayi tersebut diberi surfaktan artifisial sebanyak 25 mg dosis tunggal dengan menyemprotkan ke dalam trakea penderita. Akhir-akhir ini telah dapat dibuat surfaktan endogen yang berasal dari cairan amnion manusia. Surfaktan ini disemprotkan ke dalam trakea dengan dosis 60 mg/KgBB. Walaupun cara pengobatan ini masih dalam taraf penelitian, tetapi hasilnya telah memberikan harapan baru (5).
II.10. PENCEGAHAN
Usaha pokok penanganan PMH ini harus dipusatkan pada usaha pencegahan (6). Yang paling penting adalah mencegah terjadinya prematuritas, termasuk menghindari faktor risiko untuk terjadinya PMH (1). Pencegahan yang bisa dilakukan diantaranya :
1. Mencegah kelahiran prematur (1,8).
2. Mencegah kelahiran bayi dengan IUGR (Intra Growth Retardation) (1). 3. Antenatal ultrasound untuk lebih dapat menentukan gestasi secara akurat
dan mendeteksi keadaan fetus (7).
4. Fetal monitoring yang berkelanjutan untuk mendeteksi keadaan fetus dan mengetahui perlunya intervensi segera bila terjadi fetal distress (7).
5. Menentukan pematangan paru sebelum persalinan dengan pemeriksaan L/S rasio (7,9).
6. Pengendalian kadar gula ibu hamil yang menderita DM (1). 7. Optimalisasi kesehatan ibu hamil (1).
8. Menghindari SC yang sebenarnya tidak diperlukan (4).
9. Prevensi dan intervensi persalinan prematur dengan tokolitik dan glukokortikoid untuk merangsang pematangan paru (7).
Pemberian kortikosteroid pada wanita hamil 48-72 jam sebelum persalinan dengan janin masa gestasi ≤ 34 minggu menurunkan insidens dan mortalitas akibat PMH (7,8). Dengan demikian layak memberikan 1-2 dosis betametason atau deksametason secara IM kepada wanita hamil yang lesitinnya dalam cairan ketuban memberi petunjuk adanya imaturitas paru janin dan yang kemungkinan besar akan melahirkan bayi antara 48-72 jam atau yang persalinannya dapat ditunda selama 48 jam atau lebih (4).
Di samping kortikosteroid telah banyak dilaporkan beberapa obat yang dinyatakan dapat merangsang maturitas paru. Salah satu obat yang dianggap lebih baik dari kortikosteroid adalah ambroxol. Pemberian sebanyak 1000 mg/hr selama 5 hari berturut-turut pada persalinan prematur yang mempunyai risiko menderita PMH, dapat menurunkan angka kematian bayi. Selanjutnya terdapat obat lain seperti aminofilin, tiroksin, isoxsuprine, dan lain-lain (5).
II.11. KOMPLIKASI
Komplikasi yang dapat terjadi akibat PMH adalah :
1. Perdarahan intrakranial oleh karena belum berkembangnya sistem saraf pusat terutama sistem vaskularisasinya, adanya hipoksia dan hipotensi yang kadang-kadang disertai renjatan. Faktor tersebut dapat membuka nekrosis iskemik, terutama pada pembuluh darah kapiler di daerah periventrikular dan dapat juga di ganglia bavalis dan jaringan otak lainnya (5).
2. Pada intubasi trakea bisa terjadi asfiksasi akibat obstruksi pipa, penghentian jantung (cardiac arrest) selama intubasi atau penyedotan dan timbulnya stenosis subglotis di kemudian hari (4).
3. Gejala neurologik yang tampak berupa kesadaran yang menurun, apreu, gerakan bola mata yang aneh, kekakuan extremitas dan bentuk kejang neonatus lainnya (3).
4. Komplikasi pneumotoraks atau pneuma mediastinum mungkin timbul pada bayi yang mendapatkan bantuan ventilasi mekanis. Pemberian O2 dengan tekanan yang tidak terkontrol baik, mungkin menyebabkan pecahnya alveolus sehingga udara pernafasan yang memasuki rongga-ronga toraks atau rongga mediastinum (5).
5. Pada PMH yang berat sering ditemukan koagulasi intravaskular diseminata. Beberapa penderita juga memperlihatkan gangguan faktor koagulasi (PT dan PTT memanjang) dan trombositopenia yang merupakan ciri karakteristik penyakit tersebut. Komplikasi ini terutama
ditemukan pada penderita PMH yang disertai dengan sepsis oleh kuman gram negatif atau didahului oleh asfiksia berat (5).
6. Paten ductus arteriolus pada penderita PMH sering menimbulkan keadaan payah jantung yang sulit untuk ditanggulangi (5).
II.12. PROGNOSIS
Prognosis PMH tergantung dari tingkat prematuritas dan beratnya penyakit (9). Pada penderita yang ringan penyembuhan dapat terjadi pada hari ke-3 atau ke-4 dan pada hari ke-7 terjadi penyembuhan sempurna (5). Pada penderita yang lanjut mortalitas diperkirakan 20-40 % (5,9). Dengan perawatan yang intensif dan cara pengobatan terbaru mortalitas ini dapat menurun (5). Prognosis jangka panjang sulit diramalkan. Kelainan yang timbul dikemudian hari lebih cenderung disebabkan komplikasi pengobatan yang diberikan dan bukan akibat penyakitnya sendiri (5). Pada fungsi paru yang normal pada kebanyakan bayi yang dapat hidup dari PMH, prognosisnya sangat baik (4).
BAB III KESIMPULAN
1. PMH masih merupakan salah satu faktor yang memegang peranan dalam tingginya angka kematian perinatal.
2. Sindrom gawat nafas pada neonatus, khususnya PMH adalah keadaan dimana terdapat kumpulan gejala yang terdiri atas Dispne, merintih (grunting), takipne, pernafasan cuping hidung, retraksi dinding toraks dan sianosis.
3. Faktor risiko utama OMH adalah prematuritas.
4. Teori terjadinya PMH yang paling banyak diterima adalah karena kurangnya surfaktan pada paru.
5. Pemeriksaan foto rontgen paru memegang peranan yang sangat penting dalam menentukan diagnosis yang tepat.
6. Cara sederhana yang dapat meramalkan terjadinya penyakit ini dan untuk membantu penegakkan diagnosis adalah : shake test, pemeriksaan rasio L/S (lechitin/spingomelin ratio) dan deteksi adanya phosphatidyl glycerol.
7. Penatalaksanaan PMH terdiri dari tindakan umum dan tindakan khusus. Tindakan umum meliputi pemberian lingkungan yang optimal dan pemberian diet. Sementara tindakan khusus meliputi pemberian O2, antibiotika, NaHCO3, dan surfaktan buatan.
8. Pencegahan yang paling penting adalah menghindari terjadinya prematuritas termasuk menghindari faktor risiko terjadinya PMH.
9. Komplikasi PMH dapat disebabkan oleh penyakitnya sendiri atau akibat efek samping dari pengobatan/penatalaksanaan PMH,
10. Prognosis PMH tergantung dari tingkat prematuritas dan berat ringannya penyakit.
DAFTAR PUSTAKA
1. Monintja, H.E, Rulina Suradi, Asril Aminullah, Sindrom Gawat Nafas Pada Neonatus, Pendidikan Kedokteran Berkelanjutan IKA XXIII, FKUI, Jakarta, 1991, hal. 1-7. 55. 65-66.
2. Harthaway, W.E et all, Pediatrics Diagnosis & Treatment, Edition II, A Lange Medical Book, by Appleton & Lange, 1993, hal. 33.
3. Pincus Catzel & Lan Roberts, Kapita Selekta Pediatri, Edisi II, Editor, Dr. Petrus Andrianto, EGC, Jakarta, 1991, hal. 45-46.
4. Nelson, Ilmu Kesehatan Anak, Bagian I, Edisi 12, Alih Bahasa : Siregar, M.R, Penerbit Buku Kedokteran EGC, Jakarta, 1988, hal. 622-627.
5. Markum, A.H, Buku Ajar Ilmu Kesehatan Anak, Jilid I, Bagian Ilmu Kesehatan Anak FKUI, Jakarta, 1991, hal. 303-306.
6. Klaus & Fanaroff, Penatalaksanaan Neonatus Risiko Tinggi, Edisi 4, Editor : Achmad Surjono, EGC, Jakarta, 1998, hal. 286-289.
7. Winarno, dkk, Penatalaksanaan Kegawatan Neonatus, dalam Simposium Gawat Darurat Neonatus, Unit Kerja Koordinasi Pediatri Darurat IDAI, Badan Penerbit UNDIP, Semarang, 1991, hal. 151-153.
8. Arif Masjoer, dkk, Kapita Selekta Kedokteran, Jilid 2, Edisi 3, Media Aesculapius FKUI, Jakarta, 2000, hal. 507-508.
9. Staf Pengajar Ilmu Kesehatan Anak FKUI, Ilmu Kesehatan Anak, Jilid I, Editor : Rusepno Hassan & Husein Alatas, Bagian IKA FKUI, Jakarta 1985, hal.