Diagnosis dan Terapi Cairan pada Demam Berdarah Dengue
Budi Setiawan, Khie Chen, Herdiman T. Pohan
Divisi Penyakit Tropik dan Infeksi Departemen Ilmu Penyakit Dalam Fakultas Kedokteran Universitas Indonesia
Demam dengue (DD) dan demam berdarah dengue (DBD) adalah penyakit infeksi yang disebabkan oleh virus dengue. Sampai saat ini, infeksi virus Dengue tetap menjadi masalah kesehatan di Indonesia. Indonesia dimasukkan dalam kategori “A” dalam stratifikasi DBD oleh
World Health Organization (WHO) 2001 yang mengindikasikan tingginya angka perawatan
rumah sakit dan kematian akibat DBD, khusunya pada anak.1-3 Data Departemen Kesehatan RI menunjukkan pada tahun 2006 (dibandingkan tahun 2005) terdapat peningkatan jumlah penduduk, provinsi dan kecamatan yang terjangkit penyakit ini, dengan case fatality rate sebesar 1,01% (2007).4-5
Berbagai faktor kependudukan berpengaruh pada peningkatan dan penyebaran kasus DBD, antara lain (1) Pertumbuhan penduduk yang tinggi, (2) Urbanisasi yang tidak terencana dan tidak terkendali, (3) Tidak efektifnya kontrol vektor nyamuk di daerah endemis, dan (4) Peningkatan sarana transportasi.4 Upaya pengendalian terhadap faktor kependudukan tersebut (terutama kontrol vektor nyamuk) harus terus diupayakan, di samping pemberian terapi yang optimal pada penderita DBD, guna menurunkan jumlah kasus dan kematian akibat penyakit ini. Sampai saat ini, belum ada terapi yang spesifik untuk DBD. Prinsip utama adalah terapi suportif, yakni pemberian cairan pengganti.6 Dengan memahami patogenesis, gambaran klinis dan gambaran laboratorium pasien, penatalaksanaan diharapkan dapat berlangsung efektif dan efisien.
Definisi
Demam berdarah dengue (DBD) adalah penyakit demam akut yang disebabkan oleh virus dengue serta memenuhi kriteria WHO 1997 untuk DBD.7 DBD adalah salah satu manifestasi simptomatik dari infeksi virus dengue.
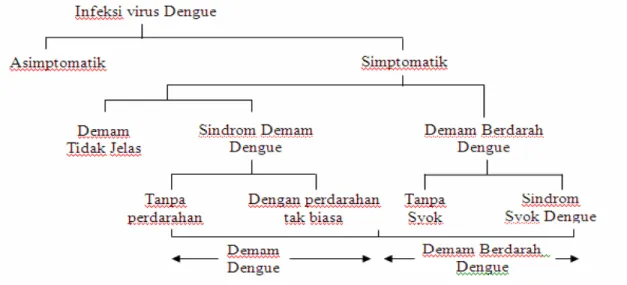
Manifestasi simptomatik infeksi virus dengue adalah sebagai berikut (gambar 1): 5 1. Demam tidak jelas
2. Demam dengue (dengan atau tanpa perdarahan): demam akut selama 2-7 hari, ditandai dengan 2 atau lebih manifestasi klinis (nyeri kepala, nyeri retro-orbital, mialgia/ atralgia, ruam kulit, manifestasi perdarahan [petekie atau uji bendung positif], leukopenia) dan pemeriksaan serologi dengue positif atau ditemukan pasien yang sudah dikonfirmasi menderita demam dengue/ DBD pada lokasi dan waktu yang sama.
3. DBD (dengan atau tanpa syok)
Patogenesis
Sekarang ini terdapat beberapa hipotesis mengenai patogenesis dengue yang diajukan. Namun tidak terdapat satu teori manapun yang dapat berdiri sendiri untuk menerangkan seluruh patogenesis yang terjadi pada pasien infeksi dengue. Masih terdapat banyak hal yang terjadi dalam tubuh manusia pada infeksi dengue yang belum dapat sepenuhnya dipahami. Secara patofiologis, peningkatan permeabilitas pembuluh darah secara mendadak akan menyebabkan hilangnya cairan intravaskular sehingga mengakibatkan terjadinya peningkatan hematokrit, hipotensi dan efusi serosa.9
Beberapa teori patogenesis yang diusulkan antara lain adalah patogenesis yang diperantarai oleh tubuh, patogenesis yang diperantarai sel, fenomena badai sitokin, pengaruh latar belakang genetik individu, perbedaan serotipe virus, jumlah atau kadar virus yang terdapat dalam sirkulasi selama fase akut, dan status gizi individu yang terinfeksi.10
Dua teori yang banyak dianut dalam menjelaskan patogenesis infeksi dengue adalah hipotesis infeksi sekunder (secondary heterologous infection theory) dan hipotesis immune
enhancement.
Secondary heterologous dengue infection Replikasi virus Anamnestic antibody respons
Kompleks virus-antibodi
Aktifasi komplemen
Anafilatoksin (C3a, C5a)
Komplemen menurun
Histamin dalam urin
Permeabilitas kapiler meningkat
Perembesan plasma Hipovolemia Syok Meninggal Asidosis Anoksia Ht meningkat Natrium turun Cairan dalam rongga serosa 30% kasus syok
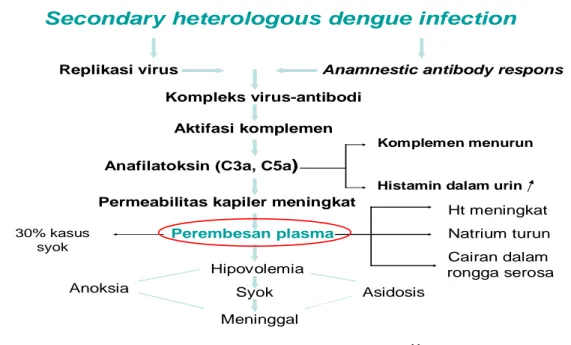
Gambar 2. Hipotesis infeksi sekunder11
Menurut hipotesis infeksi sekunder yang diajukan oleh Suvatte, 1977 (gambar 2), sebagai akibat infeksi sekunder oleh tipe virus dengue yang berbeda, respon antibodi anamnestik pasien akan terpicu, menyebabkan proliferasi dan transformasi limfosit dan menghasilkan titer tinggi
IgG anti dengue. Karena kesamaan tempat, proliferasi limfosit juga menyebabkan tingginya angka replikasi virus dengue. Hal ini mengakibatkan terbentuknya kompleks virus-antibodi yang selanjutnya mengaktivasi sistem komplemen. Pelepasan C3a dan C5a menyebabkan peningkatan permeabilitas dinding pembuluh darah dan merembesnya cairan ke ekstravaskular. Hal ini terbukti dengan peningkatan kadar hematokrit, penurunan natrium dan terdapatnya cairan dalam rongga serosa. 11,12
Hipotesis immune enhancement menjelaskan menyatakan secara tidak langsung bahwa mereka yang terkena infeksi kedua oleh virus heterolog mempunyai risiko berat yang lebih besar untuk menderita DBD berat. Antibodi heterolog yang telah ada akan mengenali virus lain kemudian membentuk kompleks antigen-antibodi yang berikatan dengan Fc reseptor dari membran leukosit terutama makrofag. Sebagai tanggapan dari proses ini, akan terjadi sekresi mediator vasoaktif yang kemudian menyebabkan peningkatan permeabilitas pembuluh darah, sehingga mengakibatkan keadaan hipovolemia dan syok. 11,12
Seiring dengan berjalannya waktu hipotesis ini mengalami beberapa modifikasi dan pembaruan untuk dapat mencakup aspek lain dari respon imun, termasuk mengenai berbagai turunan limfosit T dan kaskade sitokin. Antibodi terhadap virus dengue akan berikatan dengan virus, membentuk kompleks antibodi-virus non-netralisasi yang berikatan dengan reseptor Fc pada monosit-makrofag dan kemudian diikuti dengan infeksi yang produktif. Antigen virus selanjutnya dipresentasikan oleh sel yang terinfeksi sebagai antigen MHC, mengakibatkan terjadinya pematangan dan perangsangan limfosit T CD4+ dan CD8+. Salah satu konsekuensi dari aktivasi sel limfosit T ini adalah terjadinya produksi sitokin, terutama interferon-γ (IFN-γ) yang mengaktivasi sel-sel lain, termasuk makrofag, sehingga mengakibatkan upregulation ekspresi reseptor Fc dan MHC.9 Faktor-faktor lain seperti aktivasi komplemen, aktivasi trombosit, dan produksi sitokin yang berpotensi bersifat sitotoksik oleh makrofag, limfosit dan sel epitel/endotel, termasuk faktor nekrosis tumor (tumor necrosis factor / TNF-α,9,14,15 interleukin (IL)-19 dan IL-6, IL-8,9,13 IL-10,9,14 juga turut membantu dan memicu eksaserbasi kaskade peristiwa inflamasi ini.9,14
Kaskade komplemen diaktifkan oleh kompleks virus-antibodi dan beberapa sitokin untuk melepaskan C3a dan C5a yang juga memiliki efek langsung pada permeabilitas pembuluh darah. Efek sinergistik dari IFN-γ, TNF-α, dan komplemen yang teraktivasi akan memicu terjadinya kebocoran plasma dari sel endotel pada infeksi virus dengue sekunder. Aktivasi komplemen kemungkinan terjadi karena keparahan penyakit, bukan sebagai penyebab DBD.13
Teori yang berkembang akhir-akhir ini menyatakan bahwa intensitas respon imun terhadap virus dengue berperan penting dalam kaskade patofisiologi yang mengakibatkan terjadinya kebocoran plasma. DBD dan sindrom renjatan dengue tampaknya berkaitan dengan tingginya kadar sitokin pro-inflamasi dalam serum pasien. Selain itu, mediator-mediator lain yang diproduksi oleh sel-sel fagositik serta peran dari pengimitasian antibodi juga diperkirakan terlibat dalam patofisiologi tersebut.10
Noisakran S, dkk menilai bahwa walaupun beberapa hipotesis telah diajukan, masih terdapat beberapa faktor yang harus dipertimbangkan berperan dalam patogenesis infeksi virus dengue. Antibodi IgM alamiah pada fase awal infeksi dengue diperkirakan mempengaruhi perjalanan klinis penyakit. Peran trombosit sebagai sumber infeksi primer dan/atau sebagai pembawa virus serta respon imun bawaan terhadap trombosit yang terinfeksi virus diperkirakan juga berperan dalam induksi terjadinya DBD.10
Teori lain mengenai trombositopenia pada infeksi Dengue sekunder diajukan oleh Rachman A.16 Ia menyatakan bahwa trombositopenia terjadi karena adanya reaksi silang antara
IgG anti-NS-1 dan trombosit GP IIb/IIIa. Paparan anti-NS1 terhadap trombosit secara in vivo menyebabkan terjadinya destruksi trombosit yang ditandai oleh peningkatan bersihan trombosit.16
Diagnosis
Berdasarkan kriteria WHO 1997, diagnosis DBD ditegakkan bila semua hal ini terpenuhi:2,5,11
1. Demam atau riwayat demam akut, antara 2-7 hari biasanya bifasik.
2. Terdapat minimal 1 manifestasi perdarahan berikut: uji bendung positif; petekie, ekimosis, atau purpura; perdarahan mukosa; hematemesis dan melena.
3. Trombositopenia (jumlah trombosit <100.000/ ml). 4. Terdapat minimal 1 tanda kebocoran plasma sbb:
• Peningkatan hematokrit >20% dibandingkan standar sesuai umur dan jenis kelamin.
• Penurunan hematokrit >20% setelah mendapat terapi cairan, dibandingkan dengan nilai hematokrit sebelumnya.
• Tanda kebocoran plasma seperti: efusi pleura, asites, hipoproteinemia, hiponatremia.
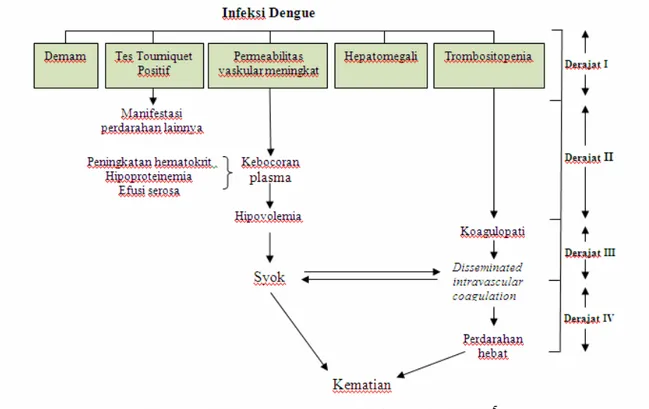
Terdapat 4 derajat spektrum klinis DBD (WHO, 1997), yaitu: 2,5,11
Derajat 1 : Demam disertai gejala tidak khas dan satu-satunya manifestasi perdarahan adalah uji torniquet.
Derajat 2 : Seperti derajat 1, disertai perdarahan spontan di kulit dan perdaran lain. Derajat 3 : Didapatkan kegagalan sirkulasi, yaitu nadi cepat dan lemah, tekanan nadi
menurun (20 mmHg atau kurang) atau hipotensi, sianosis di sekitar mulut kulit dingin dan lembab, tampak gelisah.
Derajat 4 : Syok berat, nadi tidak dapat diraba dan tekanan darah tidak terukur. Keempat derajat tersebut ditunjukkan pada gambar 3.
Gambar 3. Spektrum klinis DBD (WHO, 1997)5
Pemeriksaan penunjang
Pemeriksaan laboratorium meliputi kadar hemoglobin, kadar hematokrit, jumlah trombosit, dan hapusan darah tepi untuk melihat adanya limfositosis relatif disertai gambaran limfosit plasma biru (sejak hari ke 3). Trombositopenia umumnya dijumpai pada hari ke 3-8 akibat depresi sumsum tulang. Hemokonsentrasi dapat mulai dijumpai mulai hari ke 3 demam.5
Pada DBD yang disertai manifestasi perdarahan atau kecurigaan terjadinya kelainan koagulasi, dapat dilakukan pemeriksaan hemostasis (PT, APTT, Fibrinogen, D-Dimer, atau FDP). Pemeriksaan lain yang dapat dikerjakan adalah albumin, SGOT/SGPT, ureum/ kreatinin.
Untuk membuktikan etiologi DBD, dapat dilakukan uji diagnostik melalui pemeriksaan isolasi virus, pemeriksaan serologi atau biologi molekuler.Di antara tiga jenis uji etiologi, yang dianggap sebagai baku emas adalah metode isolasi virus. Namun, metode ini membutuhkan tenaga laboratorium yang ahli, waktu yang lama (lebih dari 1 – 2 minggu), serta biaya yang relatif mahal. Oleh karena keterbatasan ini, seringkali yang dipilih adalah metode diagnosis molekuler dengan deteksi materi genetik virus melalui pemeriksaan Reverse
Transcription-Polymerase Chain Reaction (RT-PCR). Pemeriksaan RT-PCR memberikan hasil yang lebih
sensitif dan lebih cepat bila dibandingkan dengan isolasi virus, tapi pemeriksaan ini juga relatif mahal serta mudah mengalami kontaminasi yang dapat menyebabkan timbulnya hasil positif semu.Pemeriksaan yang saat ini banyak digunakan adalah pemeriksaan serologi, yaitu dengan mendeteksi IgM dan IgG-anti dengue. Imunoserologi berupa IgM terdeteksi mulai hari ke 3-5, meningkat sampai minggu ke 3 dan menghilang setelah 60-90 hari. Pada infeksi primer, IgG mulai terdeteksi pada hari ke 14, sedangkan pada infeksi sekunder dapt terdeteksi mulai hari ke 2.17
Salah satu metode pemeriksaan terbaru yang sedang berkembang adalah pemeriksaan antigen spesifik virus Dengue, yaitu antigen Nonstructural protein 1 (NS1). Antigen NS1 diekspresikan di permukaan sel yang terinfeksi virus Dengue. Masih terdapat perbedaan dalam
berbagai literatur mengenai berapa lama antigen NS1 dapat terdeteksi dalam darah. Sebuah kepustakaan mencatat dengan metode ELISA, antigen NS1 dapat terdeteksi dalam kadar tinggi sejak hari pertama sampai hari ke 12 demam pada infeksi primer Dengue atau sampai hari ke 5 pada infeksi sekunder Dengue. Pemeriksaan antigen NS1 dengan metode ELISA juga dikatakan memiliki sensitivitas dan spesifisitas yang tinggi (88,7 % & 100 %). Oleh karena berbagai keunggulan tersebut, WHO menyebutkan pemeriksaan deteksi antigen NS1 sebagai uji dini terbaik untuk pelayanan primer.17
Pemeriksaan radiologis toraks (posisi dekubitus kanan) dapat dilakukan untuk melihat ada tidaknya efusi pleura, terutama pada hemitoraks kanan dan pada keadaan perembesan plasma hebat, efusi dapat ditemukan pada kedua hemitoraks. Asites dan efusi pleura dapat pula dideteksi dengan USG. 5,11
Penatalaksanaan
Pada dasarnya terapi DBD adalah bersifat suportif dan simtomatis. Penatalaksanaan ditujukan untuk mengganti kehilangan cairan akibat kebocoran plasma dan memberikan terapi substitusi komponen darah bilamana diperlukan. Dalam pemberian terapi cairan, hal terpenting yang perlu dilakukan adalah pemantauan baik secara kliniss maupun laboratoris. Proses kebocoran plasma dan terjadinya trombositopenia pada umumnya terjadi antara hari ke 4 hingga 6 sejak demam berlangsung. Pada hari ke 7, proses kebocoran plasma akan berkurang dan cairan akan kembali dari ruang interstitial ke intravascular. Terapi cairan pada kondisi tersebut secara bertahap dikurangi. Selain pemantauan untuk menilai apakah pemberian cairan cukup atau kurang, pemantauan terhadap kemungkinan terjadinya kelebihan cairan serta terjadinya efusi pleura ataupun asites masif perlu selalu diwaspadai.
Terapi nonfarmakologis yang diberikan meliputi tirah baring (pada trombositopenia yang berat) dan pemberian makanan dengan kandungan gizi yang cukup, lunak dan tidak mengandung zat atau bumbu yang mengiritasi saluran cerna. Sebagai terapi simptomatis, dapat diberikan antipiretik berupa parasetamol, serta obat simptomatis untuk mengatasi keluhan dispepsia. Pemberian aspirin ataupun obat antiinflamasi nonsteroid sebaiknya dihindari karena berisiko terjadinya perdarahan pada saluran cerna bagian atas (lambung/duodenum).
Protokol pemberian cairan sebagai komponen utama penatalaksanaan DBD dewasa mengikuti 5 protokol, mengacu pada protokol WHO. Protokol ini terbagi dalam 5 kategori, sebagai berikut:
1. Penanganan tersangka DBD tanpa syok (gambar 4)
2. Pemberian cairan pada tersangka DBD dewasa di ruang rawat (gambar 5) 3. Penatalaksanaan DBD dengan peningkatan hematokrit >20% (gambar 6) 4. Penatalaksanaan perdarahan spontan pada DBD dewasa
Gambar 4. Penanganan tersangka DBD tanpa syok5
Gambar 5. Pemberian cairan pada tersangka DBD dewasa di ruang rawat5
Keluhan DBD (Kriteria WHO 1997) Hb, Ht meningkat trombo normal/turun Hb, Ht normal trombo < 100.000 Hb, Ht normal trombo 100.000-150.000 Hb, Ht trombo normal Observasi Rawat jalan Periksa Hb, Ht Leuko, Tromb/24 jam
Observasi Rawat jalan Periksa Hb, Ht Leuko, Tromb/24 jam
Rawat Rawat
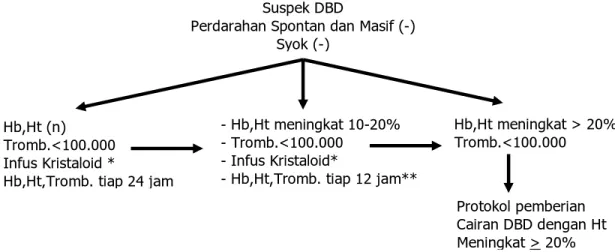
Penanganan Protokol Rawat Inap Untuk DBD
( Protokol 2 )
Suspek DBD
Perdarahan Spontan dan Masif (-) Syok (-)
- Hb,Ht (n) - Tromb.<100.000 - Infus Kristaloid *
- Hb,Ht,Tromb. tiap 24 jam
Hb,Ht meningkat > 20% Tromb.<100.000
- Hb,Ht meningkat 10-20% - Tromb.<100.000
- Infus Kristaloid*
- Hb,Ht,Tromb. tiap 12 jam**
Protokol pemberian Cairan DBD dengan Ht Meningkat > 20%
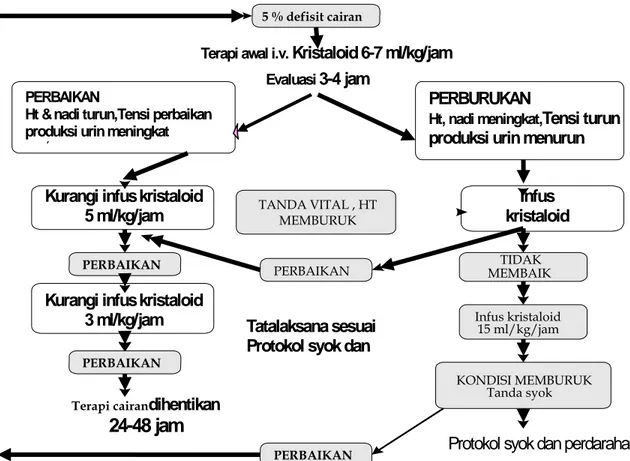
Gambar 6. Penatalaksanaan DBD dengan peningkatan hematokrit >20%5 5 % defisit cairan
Terapi awal i.v. Kristaloid 6-7 ml/kg/jam
Tatalaksana sesuai Protokol syok dan
Protokol syok dan perdarahan
Terapi cairandihentikan
24-48 jam
PERBURUKAN
Ht, nadi meningkat,Tensi turun produksi urin menurun Kurangi infuskristaloid
5 ml/kg/jam TANDA VITAL , HT MEMBURUK
PERBAIKAN PERBAIKAN TIDAK MEMBAIK
PERBAIKAN
Ht & nadi turun,Tensi perbaikan produksi urin meningkat ,
PERBAIKAN Infus kristaloid 15 ml/kg/jam KONDISI MEMBURUK Tanda syok Evaluasi 3-4 jam PERBAIKAN
Kurangi infuskristaloid 3 ml/kg/jam
Infus kristaloid
Gambar 7. Tatalaksana sindroma syok dengue pada dewasa5
Ada dua hal penting yang perlu diperhatikan dalam terapi cairan khususnya pada penatalaksanaan demam berdarah dengue: pertama adalah jenis cairan dan kedua adalah jumlah serta kecepatan cairan yang akan diberikan. Karena tujuan terapi cairan adalah mengganti kehilangan cairan di ruang intravascular, pada dasarnya baik kristaloid (ringer laktat, ringer asetat, cairan salin) maupun koloid dapat diberikan. WHO menganjurkan terapi kristaloid sebagai cairan standar pada terapi DBD karena dibandingkan dengan koloid, kristaloid lebih
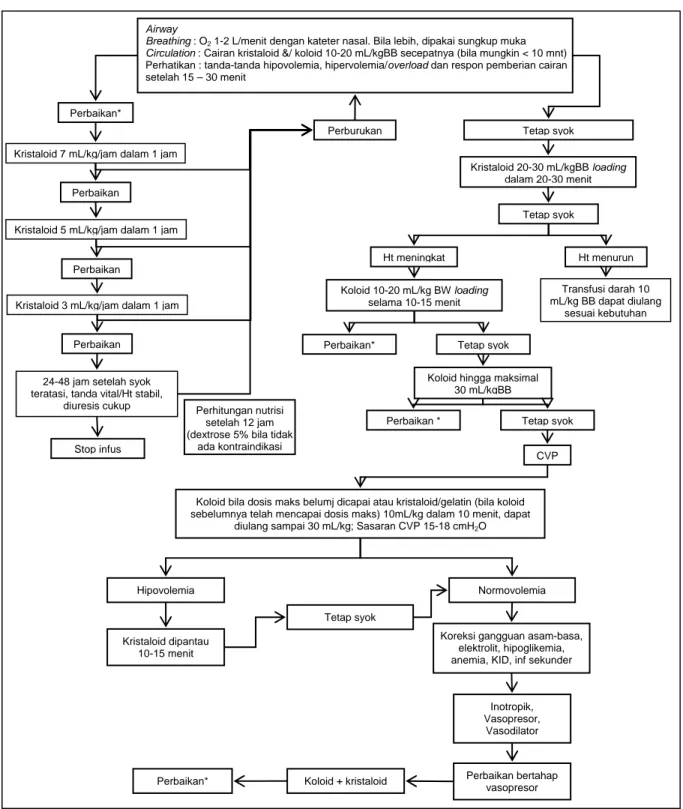
Airway
Breathing : O2 1-2 L/menit dengan kateter nasal. Bila lebih, dipakai sungkup muka
Circulation : Cairan kristaloid &/ koloid 10-20 mL/kgBB secepatnya (bila mungkin < 10 mnt)
Perhatikan : tanda-tanda hipovolemia, hipervolemia/overload dan respon pemberian cairan setelah 15 – 30 menit
Perbaikan*
Perburukan Tetap syok
Perbaikan
Kristaloid 7 mL/kg/jam dalam 1 jam
Kristaloid 5 mL/kg/jam dalam 1 jam
Perhitungan nutrisi setelah 12 jam (dextrose 5% bila tidak
ada kontraindikasi 24-48 jam setelah syok
teratasi, tanda vital/Ht stabil, diuresis cukup Kristaloid 20-30 mL/kgBB loading dalam 20-30 menit Tetap syok Ht meningkat Ht menurun Koloid 10-20 mL/kg BW loading selama 10-15 menit Transfusi darah 10 mL/kg BB dapat diulang sesuai kebutuhan Tetap syok Perbaikan*
Koloid hingga maksimal 30 mL/kgBB Tetap syok Perbaikan * CVP Stop infus Perbaikan
Kristaloid 3 mL/kg/jam dalam 1 jam Perbaikan
Koloid bila dosis maks belumj dicapai atau kristaloid/gelatin (bila koloid sebelumnya telah mencapai dosis maks) 10mL/kg dalam 10 menit, dapat
diulang sampai 30 mL/kg; Sasaran CVP 15-18 cmH2O
Hipovolemia Normovolemia
Kristaloid dipantau 10-15 menit
Tetap syok
Koreksi gangguan asam-basa, elektrolit, hipoglikemia, anemia, KID, inf sekunder
Inotropik, Vasopresor, Vasodilator Perbaikan bertahap vasopresor Koloid + kristaloid Perbaikan*
mudah didapat dan lebih murah. Jenis cairan yang ideal yang sebenarnya dibutuhkan dalam penatalaksanaan antara lain memiliki sifat bertahan lama intravaskular, aman dan bisa dikeluarkan melalui ginjal, tidak mengganggu sistem koagulasi tubuh, dan memiliki efek alergi yang minimal. Pemberian cairan i.v. dapat menggunakan ringer laktat atau ringer asetat dengan kebutuhan cairan mengikuti perhitungan kebutuhan cairan rumatan. Koloid/ plasma ekspander dapat diberikan bila diperlukan pada DBD stadium III dan IV (gambar 8).1-3
Secara umum, penggunaan kristaloid dalam tatalaksana DBD adalah aman dan efektif. Beberapa efek samping yang dilaporkan terkait dengan penggunaan kristaloid adalah edema, asidosis laktat, instabilitas hemodinamik dan hemokonsentrasi.18,19 Kristaloid memiliki waktu bertahan yang singkat di dalam pembuluh darah. Pemberian larutan RL secara bolus (20 ml/kg BB) akan menyebabkan efek penambahan volume vaskuler hanya dalam waktu yang singkat sebelum didistribusikan ke seluruh kompartemen interstisial (ekstravaskuler) dengan perbandingan 1:3, sehingga dari 20 ml bolus tersebut dalam waktu satu jam hanya 5 ml yang tetap berada dalam ruang intravaskuler dan 15 ml masuk ke dalam ruang interstisial.20 Namun demikian, dalam aplikasinya terdapat beberapa keuntungan penggunaan kristaloid antara lain mudah tersedia dengan harga terjangkau, komposisi yang menyerupai komposisi plasma, mudah disimpan dalam temperatur ruang, dan bebas dari kemungkinan reaksi anafilaktik.21,22
Dibandingkan cairan kristaloid, cairan koloid memberikan beberapa keunggulan yaitupada jumlah volume yang sama akan didapatkan ekspansi volume plasma (intravaskular) yang lebih besar dan bertahan lebih lama. Dengan keunggulan ini, diharapkan oksigenasi jaringan dapat terjaga lebih baik dan hemodinamik terjaga lebih stabil. Beberapa kerugian yang mungkin didapatkan dengan penggunaan koloid yakni risiko anafilaksis, koagulopati, dan biaya perawatan yang lebih besar, walaupun beberapa jenis koloid terbukti memiliki efek samping koagulopati dan alergi yang rendah (contoh: hetasrach).21,22 Penelitian cairan koloid dibandingkan kristaloid pada sindrom renjatan dengue pada pasien anak dengan parameter stabilisasi hemodinamik pada 1 jam pertama renjatan, memberikan hasil sebanding pada kedua jenis cairan.23,24 Sebuah penelitian lain yang menilai efektivitas dan keamanan penggunaan koloid pada penderita dewasa dengan DBD derajat 1 dan 2 di Indonesia menunjukkan bahwa koloid adalah pilihan cairan yang aman dan dapat digunakan sebagai cairan rumatan pada penderita dewasa dengan DBD derajat 1 dan 2.25
Kesimpulan
Demam berdarah dengue tetap menjadi salah satu masalah kesehatan di Indonesia. Dengan mengikuti kriteria WHO 1997, diagnosis klinis dapat ditegakkan dan terapi cairan dapat dimulai. Berbagai modalitas pemeriksaan penunjang baru seperti antigen Nonstructural protein 1 (NS1) sedang dikembangkan dan memberikan prospek yang baik untuk diagnsosis yang lebih dini.
Terapi cairan pada DBD diberikan dengan tujuan substitusi kehilangan cairan akibat kebocoran plasma. Dalam terapi cairan, hal terpenting yang perlu diperhatikan adalah: jenis cairan, jumlah serta kecepatan, dan pemantauan baik secara klinis maupun laboratoris untuk menilai respon kecukupan cairan.
Daftar Pustaka
1. Gibbons RV, Vaughn DW. Dengue: an escalating problem. BMJ 2002;324:1563-6.
2. World Health Organization. Prevention and control of dengue and dengue haemorrhagic fever: comprihensive guidelines. New Delhi: 2001. p. 5-17.
3. World Health Organization. Dengue, dengue haemorrhagic fever and dengue shock syndrome in the context of the integrated management of childhood illness. Department of Child and Adolescent Health and Development. WHO/FCH/CAH/05.13. Geneva: 2005.
4. Direktorat Jendral Pengendalian Penyakit dan Penyehatan Lingkungan Departemen Kesehatan RI. Profil pengendalian penyakit dan penyehatan lingkungan. Jakarta: 2007.
5. Departemen Kesehatan RI. Pedoman tatalaksana klinis infeksi dengue di sarana pelayanan kesehatan. 2005. p. 1-2.
6. Suhendro, Nainggolan L, Chen K, Pohan HT. Demam Berdarah Dengue. Dalam Sudoyo, A. et.al. (editor). Buku Ajar Ilmu Penyakit Dalam Jilid II. Edisi 4. Jakarta: Pusat Penerbitan IPD FKUI; 2006. p. 1774-9 7. Rani, A. Soegondo, S. dan Nasir, AU. (ed). Panduan Pelayanan Medik Perhimpunan Dokter Spesialis
Penyakit Dalam Indonesia. Jakarta: Pusat Penerbitan IPD FKUI; 2006. p. 137-8.
8. World Health Organization. Dengue haemorrhagic fever: Diagnosis, Treatment, Prevention and Control. Geneva: 1997
9. McBride WJH, Bielefeldt-Ohmann H. Dengue viral infections; pathogenesis and epidemiology. Microbes Infect. 2000;2:1041-50.
10. Noisakran S, Perng GC. Alternate Hypothesis on the Pathogenesis of Dengue Hemorrhagic Fever (DHF)/ Dengue Shock Syndrome (DSS) in Dengue Virus Infection.. Exp Biol Med. 2008:233:401–8.
11. Hadinegoro SRH, et.al. (editor). Tata laksana demam berdarah dengue di Indonesia. Departemen Kesehatan RI dan Direktorat Jenderal Pemberantasan Penyakit Menular dan Penyehatan Lingkungan. 2004
12. Sutaryo. Perkembangan patogenesis demam berdarah dengue. Dalam Hadinegoro SRH, Satari HI, editor. Demam berdarah dengue: naskah lengkap. Jakarta: Balai Penerbit FKUI. 1999. p. 32-43.
13. Lei HY, Yeh TM, Liu HS, Lin YS, Chen SH, Liu CC. Immunopathogenesis of dengue virus infection. J Biomed Sci 2001;8:377-88.
14. Rothman AL. Dengue: defining protective versus pathology immunity. J Clin Investigation. 2004;113(7):946-50.
15. Halstead SB. Dengue. Curr Opin Infect Dis 2002;15:471-6.
16. Rachman A. Identifikasi salah satu mekanisme trombositopenia pada infeksi virus dengue: telaah khusus pada antibody terhadap protein non structural tipe 1 virus dengue dan target epitop GP IIb/IIIa pada permukaan trombosit. (thesis). Jakarta, 2009.
17. Nainggolan L. Reagen Pan-E Dengue Early Capture ELISA (PanBio) dan Platelia Dengue NS1 Ag Test (BioRad) untuk Deteksi Dini Infeksi Dengue. 2008
18. Stoelting RK, Miller RD. Basics of Anestesia. 4th ed. New York: Churchill Livingstone. 2000. p. 236-7. 19. Morgan GE, Mikhail MS, Murray MJ, editors. Clinical Anesthesiology. 4th ed. Lange Medical
Books/McGraw-Hill: New York; 2006. p.692-4.
20. Kaaallen A J and Lonergan JM. luid resusciaation of acute hypovolemic hypoperfusion status in pediatrics, Pediat. Clin. N Amer. 1990; 37, 2: 287-294.
21. Venu Goppal Reddy. Crystalloids versus colloids in hypovolemic shock. Proceedings of 5th Indonesian -International Symposium on Shock and Critical Care 26-33
22. Liolios A. Volume Resuscitation: The Crystalloid vs Colloid Debate Revisited. Medscape 2004
23. Wills BA, Nguyen MD, Ha TL, Dong TH, Tran TN, Le T, et al. Comparison of three fluid solutions for resuscitation in dengue shock syndrome. N Engl J Med 2005; 353: 877–89
24. Ngo NT, Cao XT, Kneen R, Wills B, Nguyen VM, Nguyen TQ, et al. Acute management of dengue shock syndrome: a randomized double-blind comparison of 4 intravenous fluid regimens in the first hour. Clin Infect Dis 2001; 32: 204–13
25. Pohan HT, Lie KC, Suhendro, Santoso WD, Eppy. An Open Pilot Study of The Efficacy and Safety of Polygeline in Adult Subjects with Dengue Haemorrhagic Fever. Acta Medica Indonesiana 2009; 41(2): 47-53