Diagnosis dan Penatalaksanaan Pneumonia Nosokomial BAB I PENDAHULUAN
Infeksi masih merupakan ancaman bagi dunia, tidak hanya bagi negara-negara miskin atau berkembang tetapi juga bagi negara-negara maju. Infeksi dapat terjadi dimana saja, termasuk di rumah sakit. Infeksi yang didapat di rumah sakit disebut dengan infeksi nosokomial. Pneumonia merupakan infeksi nosokomial yang sering terjadi pada pasien yang dirawat di rumah sakit, khususnya di ICU. Angka kejadiannya tergantung umur. Tidak ada predileksi ras maupun jenis kelamin. Kematian akibat pneumonia nosokomial pada pasien dengan ventilator mencapai 30-50% dengan angka atribut kematiannya berkisar 10-30-50%.1
Dalam penelitian lain yang dilakukan oleh WHO menunjukkan angka kejadian infeksi nosokomial sebesar 8,7% di 55 rumah sakit dari 14 negara di Eropa, Timur Tengah, Asia Tenggara dan Pasifik. Dengan angka kejadian tertinggi pada daerah Timur tengah (11,8%) serta Asia Tenggara (10,0%) lalu diikuti oleh Asia Pasifik (9,0%) dan Eropa (7,7%).2
Pneumonia nosokomial terjadi 5-10 kasus per 1000 pasien yang masuk ke rumah sakit dan menjadi lebih tinggi 6-20x pada pasien yang memakai alat bantu napas mekanis. Angka kematian pada pneumonia nosokomial 20-50%. Angka kematian ini meningkat pada pneumonia yang disebabkan P.aeruginosa atau yang mengalami bakteremia sekunder. Angka kematian pasien pada pneumonia yang dirawat di istalansi perawatan intensif (IPI) meningkat 3-10 kali dibandingkan dengan pasien tanpa pneumonia. Beberapa penelitian menyebutkan bahwa lama perawatan meningkat 2-3 kali dibandingkan pasien tanpa pneumonia, hal ini tentu akan meningkatkan biaya perawatan di rumah sakit. Di Amerika Serikat dilaporkan bahwa lama perawatan bertambah rata-rata 7-9 hari.2
Pneumonia nosokomial di Amerika Serikat menduduki peringkat pertama yang menyebabkan kematian pasien di ruang rawat ICU dengan insidensi sebesar 37%-54% dan angka kematian sebesar 50% - 75 %.2 Pneumonia beresiko tinggi terjadi terutama pada pasien yang menggunakan ventilator, tindakan trakeostomi, intubasi, pemasangan NGT, dan terapi inhalasi. Pneumonia nosokomial merupakan penyebab kematian yang paling fatal dan paling sering di ICU. Resiko kematian pun meningkat hingga dua kali pada pasien yang diintubasi, dengan rerata kejadian 9%-27%. Berdasarkan studi epidemiologis, Pneumonia terkait ventilator merupakan 60 % dari seluruh kejadian infeksi nosokomial, dan di Amerika sendiri menempati peringkat pertama.
Angka kejadian pneumonia nosokomial di Jepang adalah 5 – 10 per 1000 kasus yang dirawat. Lebih kurang 10% pasien yang dirawat di IPI akan berkembang menjadi pneumonia dan angka kejadian pneumonia nosokomial pada pasien yang menggunakan alat bantu napas meningkat sebesar 20 – 30%. Angka kejadian dan angka kematian pada umumnya lebih tinggi di rumah sakit yang besar dibandingkan dengan rumah sakit yang kecil.2 Diagnosis dan penatalaksanaan yang tepat dapat mengurangi angka kesakitan dan kematian akibat pneumonia nosokomial sehingga dalam tulisan ini akan memuat tentang cara pendiagnosisan dan penatalaksanaan infeksi pneumonia nosokomial.
BAB II : TINJAUAN PUSTAKA 2.1. Definisi
Pneumonia nosokomial atau yang sering disebut juga hospital acquired pneumonia (HAP) adalah pneumonia yang terjadi setelah pasien 48 jam dirawat di rumah sakit dan disingkirkan semua infeksi yang terjadi sebelum masuk rumah sakit.3 Istilah ventilator terkait pneumonia atau ventilator acquired pneumonia (VAP) sering digunakan secara sinonim namun pada kenyataannya hal tersebut berbeda. VAP merupakan bagian dari HAP. VAP secara khusus mengacu pada pneumonia yang terjadi pada pasien lebih dari 48 jam setelah endotracheal intubation dan inisiasi dari ventilasi mekanis, tetapi sebelum 72 jam setelah penggunaan ventilator. Bila pneumonia tersebut terjadi sebelum 48 jam sebelum atau 72 jam setelah pemasangan ventilator, penyebab pneumonia tersebut dapat diasumsikan tidak berhubungan dengan ventilator mekanik.4
HAP digolongkan kedalam dua kelompok berdasarkan onset waktu, yaitu early onset dan late
onset, yang sangat berguna dalam memprediksi penyebab dan meresepkan antibiotik tepat untuk
terapi pneumonia nosokomial. Pneumonia Nosokomial early onset merupakan patogen endogen yang diperoleh dari masyarakat (endogenous community-acquired pathogens) seperti
Staphylococcus aureus, Pneumococcus dan Haemophilus influenzae. Sebaliknya pada
pneumonia late onset diikuti oleh patogen yang resisten obat seperti Pseudomonas sp. dan methicillin resistant Staphylococcus aureus (MRSA). Risiko mikroorganisme yang resisten terhadap obat pada pneumonia late onset semakin meningkat jika pasien telah mendapatkan pengobatan antibiotik spektrum luas atau pada pasien yang telah dipasang ventilator mekanik selama lebih dari tujuh hari sebelum terjadinya pneumonia. Namun definisi onset cepat dan lambat untuk VAP tidak distandarisasi. Jika waktu masuk ke rumah sakit dipilih sebagai titik awal, maka panduan America Thoracic Society (ATS) menyarankan menggunakan 5 hari sebagai
cut-point untuk membedakan early onset dan late onset VAP.3,
2.2. Epidemiologi
HAP biasanya disebabkan oleh bakteri dan hal tersebut berhubungan dengan tingginya angka mortalitas dan morbiditas. HAP menyebabkan kenaikan angka rawap inap sampai 7-9 hari tiap pasien. HAP merupakan 25% penyebab infeksi di ICU dan 50% lebih telah mendapatkan obat antibiotik. Pada pasien ICU, sebanyak 90% episode HAP terjadi selama ventilator mekanik. Crude mortality rate untuk HAP mungkin sekitar 30 %-70%, tetapi kebanyakan dari pasien gawat tersebut meninggal karena penyakit yang menyertainya bukan karena pneumonia. Mortalitas terkait HAP telah diperkirakan sekitar 33% dan 50% pada studi kasus pada VAP. Meningkatnya angka mortalitas yang berhubungan dengan bakteriemia khususnya Pseudomonas
aeruginosa atau Acinetobacter species, daripada kesakitan akibat pembedahan dan
penatalaksanaan dengan terapi antibiotik yang tidak efektif.3,5 2.3. Etiologi
Patogen penyebab HAP sangat berbeda dengan patogen penyebab community-acquired
resistance (MDR) misalnya S.pneumoniae, H. Influenzae, Methicillin Sensitive Staphylococcus aureus (MSSA) dan kuman MDR misalnya Pseudomonas aeruginosa, Escherichia coli, Klebsiella pneumoniae, Acinetobacter spp dan Gram positif seperti Methicillin Resistance Staphylococcus aureus (MRSA). Patogen penyebab HAP seperti jamur, kuman anaerob dan
virus sangat jarang terjadi.3,5,6
Bahan pemeriksaan untuk menentukan bakteri penyebab dapat diambil dari dahak, darah, cara invasif misalnya bilasan bronkus, sikatan bronkus, biopsi aspirasi transtorakal dan biopsi aspirasi transtrakea. 3,5,6
2.4. Patogenesis
Patogenesis HAP pada prinsipnya sama dengan CAP. Pneumonia terjadi apabila mikroba masuk ke saluran napas bagian bawah. Ada empat rute masuknya mikroba tersebut ke dalam saluran napas bagian bawah yaitu: 3,5,6
• Aspirasi, merupakan rute terbanyak pada kasus-kasus tertentu seperti kasus neurologis dan usia lanjut
• Inhalasi, misalnya kontaminasi pada alat-alat bantu napas yang digunakan pasien
• Hematogenik
• Penyebaran langsung
Pasien yang mempunyai faktor predisposisi terjadi aspirasi mempunyai risiko mengalami pneumonia nosokomial. Apabila sejumlah bakteri dalam jumlah besar berhasil masuk ke dalam saluran napas bagian bawah yang steril, maka pertahanan pejamu yang gagal membersihkan inokulum dapat menimbulkan proliferasi dan inflamasi sehingga terjadi pneumonia. Interaksi antara faktor pejamu (endogen) dan faktor risiko dari luar (eksogen) akan menyebabkan kolonisasi bakteri patogen di saluran napas bagian atas atau pencernaan makanan. Patogen penyebab pneumonia nosokomial ialah bakteri gram negatif dan Staphylococcus aureus yang merupakan flora normal sebanyak < 5%. Kolonisasi di saluran napas bagian atas karena bakteri-bakteri tersebut merupakan titik awal yang penting untuk terjadi pneumonia.
2.5. Faktor Risiko
Faktor risiko pada pneumonia sangat banyak dibagi menjadi 2 bagian:6 1. Faktor yang berhubungan dengan daya tahan tubuh
Penyakit kronik (misalnya penyakit jantung, PPOK, diabetes, alkoholisme, azotemia), perawatan di rumah sakit yang lama, koma, pemakaian obat tidur, perokok, intubasi endotrakeal, malnutrisi, umur lanjut, pengobatan steroid, pengobatan antibiotik, waktu operasi yang lama, sepsis, syok hemoragik, infeksi berat di luar paru dan cidera paru akut (acute lung injury) serta bronkiektasis Faktor eksogen adalah :
• Pembedahan : Besar risiko kejadian pneumonia nosokomial tergantung pada jenis pembedahan, yaitu torakotomi (40%), operasi abdomen atas (17%) dan operasi abdomen bawah (5%).
• Penggunaan antibiotik : Antibiotik dapat memfasilitasi kejadian kolonisasi, terutama antibiotik yang aktif terhadap Streptococcus di orofaring dan bakteri anaerob di saluran pencernaan. Sebagai contoh, pemberian antibiotik golongan penisilin mempengaruhi flora normal di orofaring dan saluran pencernaan. Sebagaimana diketahui Streptococcus merupakan flora normal di orofaring melepaskan bacterocins yang menghambat pertumbuhan bakteri gram negatif. Pemberian penisilin dosis tinggi akan menurunkan sejumlah bakteri gram positif dan meningkatkan kolonisasi bakteri gram negatif di orofaring.
• Peralatan terapi pernapasan: Kontaminasi pada peralatan ini, terutama oleh bakteri
Pseudomonas aeruginosa dan bakteri gram negatif lainnya sering terjadi.
• Pemasangan pipa/selang nasogastrik, pemberian antasid dan alimentasi enteral: Pada individu sehat, jarang dijumpai bakteri gram negatif di lambung karena asam lambung dengan pH < 3 mampu dengan cepat membunuh bakteri yang tertelan. Pemberian antasid / penyekat H2 yang mempertahankan pH > 4 menyebabkan peningkatan kolonisasi bakteri gram negatif aerobik di lambung, sedangkan larutan enteral mempunyai pH netral 6,4 - 7,0.
• Lingkungan rumah sakit
• Petugas rumah sakit yang mencuci tangan tidak sesuai dengan prosedur
• Penatalaksanaan dan pemakaiaan alat-alat yang tidak sesuai prosedur, seperti alat bantu napas, selang makanan, selang infus, kateter dll
• Pasien dengan kuman MDR tidak dirawat di ruang isolasi
o Faktor risiko kuman MDR
o Pemakaian antibiotik pada 90 hari terakhir o Dirawat di rumah sakit ≥ 5 hari
o Tingginya frekuensi resisten antibiotik di masyarakat atau di rumah sakit tersebut o Penyakit immunosupresi dan atau pemberian imunoterapi
2.6. Diagnosis3,5,6,7,8,9
2.6.1. Metode Yang Digunakan
Metode yang digunakan untuk menegakkan diagnosis HAP masih menjadi kontroversi dan belum ada metode yang menjadi gold standard. The Centers for Disease Control and Prevention
and the National Healthcare Safety Network telah membuat kriteria untuk penegakkan diagnosis
Kriteria pneumonia nosokomial menurut Centers for Disease Control and Prevention, adalah: Radiologi
Dua atau lebih dari serial foto rongent toraks paling tidak salah satu dari berikut:
• Infiltrat menetap yang progresif dan baru
• Konsolidasi
• Ada kavitas
Tanda/gejala/dan laboratorium. Paling tidak salah satu dari berikut ini:
• Demam (>38_C or >100.4_F) tanpa ada sebab lainnya
• Leukopenia (12,000 WBC/mL)
• Untuk dewasa usia 70 tahun atau lebih, adanya perubahan status mental tanpa ada penyebab pasti lainnya.
Dan paling tidak dua dari berikut ini:
• Onset baru dari sputum yang purulen, atau perubahan dalam karakter sputum, atau meningkatnya sekresi respiratory atau meningkatnya kebutuhan akan suction
• Onset baru atau memburuknya batuk, atau sesak nafas, atau takikardia
• Terdapat ronkhi atau suara nafas bronkial
• Memburuknya pertukaran gas (Pa O2/fraksi dari oksigen inspirasi [FiO2] ≤240, meningkatnya kebutuhan peralatan oksigen atau meningkatnya kebutuhan ventilator mekanik
Sementara itu American Thoracic Society (ATS), kriteria pneumonia nosokomial berat adalah: 1. Dirawat di ruang rawat intensif
2. Gagal napas yang memerlukan alat bantu napas atau membutuhkan O2 > 35 % untuk mempertahankan saturasi O2 > 90 %
3. Perubahan radiologik secara progresif berupa pneumonia multilobar atau kaviti dari infiltrat paru
4. Terdapat bukti-bukti ada sepsis berat yang ditandai dengan hipotensi dan atau disfungsi organ yaitu :
• Syok (tekanan sistolik < 90 mmHg atau diastolik < 60 mmHg)
• Jumlah urin < 20 ml/jam atau total jumlah urin 80 ml/4 jam
• Gagal ginjal akut yang membutuhkan dialisis 2.6.2. Pemeriksaan Yang Diperlukan
Pewarnaan Gram dan kultur dahak yang dibatukkan, induksi sputum atau aspirasi sekret dari selang endotrakeal atau trakeostomi. Jika fasiliti memungkinkan dapat dilakukan pemeriksaan biakan kuman secara semikuantitatif atau kuantitatif dan dianggap bermakna jika ditemukan ≥
106 colony-forming units/ml dari sputum, ≥ 105 – 106 colony-forming units/ml dari aspirasi
endotrracheal tube, ≥ 104 – 105 colony-forming units/ml dari bronchoalveolar lavage (BAL) , ≥
103 colony-forming units/ml dari sikatan bronkus dan paling sedikit 102 colony-forming units/ml
dari vena kateter sentral . Dua set kultur darah aerobik dan anaerobik dari tempat yang berbeda (lengan kiri dan kanan) sebanyak 7 ml. Kultur darah dapat mengisolasi bakteri patogen pada > 20% pasien. Jika hasil kultur darah (+) maka sangat penting untuk menyingkirkan infeksi di tempat lain. Pada semua pasien pneumonia nosokomial harus dilakukan pemeriksaan kultur darah.
Kriteria dahak yang memenuhi syarat untuk pemeriksaan apusan langsung dan biakan yaitu bila ditemukan sel PMN > 25 / lapangan pandang kecil (lpk) dan sel epitel < 10 / lpk.
1. Analisis gas darah untuk membantu menentukan berat penyakit
2. Jika keadaan memburuk atau tidak ada respons terhadap pengobatan maka dilakukan pemeriksaan secara invasif. Bahan kultur dapat diambil melalui tindakan bronkoskopi dengan cara bilasan, sikatan bronkus dengan kateter ganda terlindung dan
bronchoalveolar lavage (BAL). Tindakan lain adalah aspirasi transtorakal.
2.7. Terapi Antibiotik3,5,6,7,8,9
Hasil penelitian American Thoracic Society (ATS) dan Infectious Disease Society of America
(IDSA) didapatkan kebanyakan pasien dengan HAP telah terinfeksi dengan bakteri patogen
MDR yang telah diberikan pengobatan antibiotik yang adekuat. Dari hasil studi, penggunaan antibiotik yang berlebihan meningkatkan frekuensi dari patogen MDR. Beberapa pedoman dalam pengobatan pneumonia nosokomial ialah :
• Semua terapi awal antibiotik adalah empirik dengan pilihan antibiotik yang harus mampu mencakup sekurang-kurangnya 90% dari patogen yang mungkin sebagai penyebab, perhitungkan pola resistensi setempat
• Terapi awal antibiotik secara empiris pada kasus yang berat dibutuhkan dosis dan cara pemberian yang adekuat untuk menjamin efektiviti yang maksimal. Pemberian terapi emperis harus intravena dengan sulih terapi pada pasien yang terseleksi, dengan respons klinis dan fungsi saluran cerna yang baik.
• Pemberian antibiotik secara de-eskalasi harus dipertimbangkan setelah ada hasil kultur yang berasal dari saluran napas bawah dan ada perbaikan respons klinis.
• Jangan mengganti antibiotik sebelum 72 jam, kecuali jika keadaan klinis memburuk
• Data mikroba dan sensitiviti dapat digunakan untuk mengubah pilihan empirik apabila respons klinis awal tidak memuaskan. Modifikasi pemberian antibiotik berdasarkan data mikrobial dan uji kepekaan tidak akan mengubah mortaliti apabila terapi empirik telah memberikan hasil yang memuaskan.
Pada tahun 2005, American Thoracic Society mempublikasikan pedoman dalam managemen HAP dan VAP pada dewasa. Onset terjadinya pneumonia dan faktor risiko pasien perlu dipertimbangkan. Pada pasien dengan early-onset pneumonia dan tanpa faktor risiko tambahan, terapi awal harus dibatasi. Yang menjadi pilihan terapi adalah:3
1. Cefalosporin generasi III 2. Fluoroquinolone
3. Penicillins yang menjangkau bakteri gram-negative tetapi tidak memiliki antipseudomonal activity
4. Carbapenems yang menjangkau bakteri gram-negative tetapi tidak memiliki antipseudomonal activity
Tabel 1. Terapi antibiotik awal secara empirik untuk HAP atau VAP pada pasien tanpa faktor risiko patogen MDR, onset dini dan semua derajat penyakit (mengacu ATS / IDSA 2004)
Patogen Potensial Antibiotik yang Direkomendasikan
Streptocoocus pneumoniae
• Haemophilus influenzae
Metisilin-sensitif
• Staphylocoocus aureus
Antibiotik sensitif basil Gram negatif enterik • Escherichia coli • Klebsiella pneumoniae • Enterobacter spp • Proteus spp • Serratia marcescens • Betalaktam +antibetalaktamase (Amoksisilin klavulanat) atau
• Sefalosporin G3 non-pseudomonal (Seftriakson, sefotaksim) atau
• Kuinolon respirasi
Pada pasien dengan late-onset pneumonia, atau yang memiliki faktor risiko multidrug-resistant bacteria (MDRS), terapi awal harus mencakup terapi kombinasi untuk non–lactosefermenting bakteri gram-negatif basil. Terapi potensial termasuk juga agen antipseudomonal beta-lactam, seperti cefepime, piperacillin/tazobactam, atau meropenem; ditambah aminoglycoside atau antipseudomonal fluoroquinolone, seperti ciprofloxacin.
Sebagai tambahan, pada pasien yang ditakutkan terkena MRSA pneumonia, dapat diberikan vancomycin atau linezolid. Spektrum antibiotik ini sebaiknya dipakai kemudian disesuaikan berdasarkan hasil kultur.
Tabel 2. Terapi antibiotik awal secara empirik untuk HAP atau VAP untuk semua derajat penyakit pada pasien dengan onset lanjut atau terdapat faktor risiko patogen MDR (mengacu ATS / IDSA 2004)
Patogen Potensial Antibiotik ysng direkomendasikan
• Patogen MDR tanpa atau dengan patogen pada Tabel 1
Pseudomonas aeruginosa Klebsiella pneumoniae (ESBL) Acinetobacter sp Methicillin resistenStaphylococcus aureus
(MRSA)
Sefalosporin antipseudomonal (Sefepim, seftasidim, sefpirom) atau
Karbapenem antipseudomonal (Meropenem, imipenem) atau
β-laktam / penghambat β laktamase (Piperasilin – tasobaktam)
ditambah
Fluorokuinolon antipseudomonal (Siprofloksasin atau levofloksasin) atau
Aminoglikosida
(Amikasin, gentamisin atau tobramisin) ditambah
Linesolid atau vankomisin atau teikoplanin
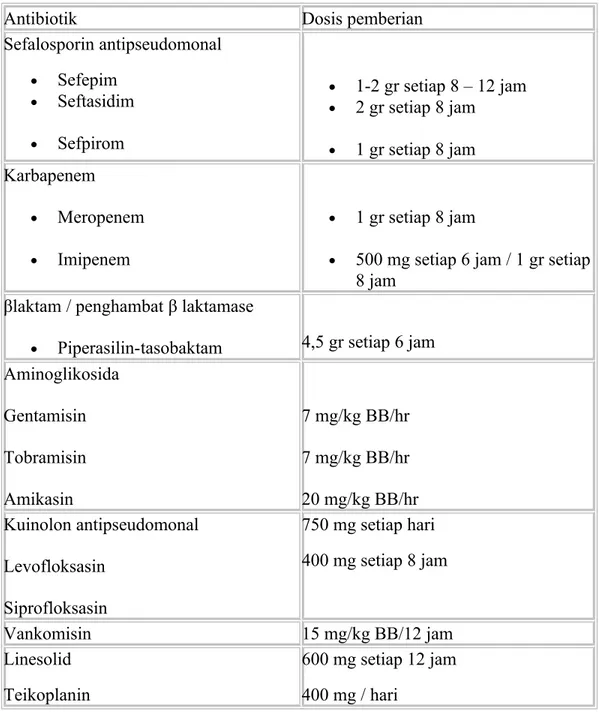
Tabel 3. Dosis antibiotik intravena awal secara empirik untuk HAP dan VAP pada pasien dengan onset lanjut atau terdapat faktor risiko patogen MDR (mengacu pada ATS/IDSA 2004)
Antibiotik Dosis pemberian
Sefalosporin antipseudomonal • Sefepim • Seftasidim • Sefpirom • 1-2 gr setiap 8 – 12 jam • 2 gr setiap 8 jam • 1 gr setiap 8 jam Karbapenem • Meropenem • Imipenem • 1 gr setiap 8 jam
• 500 mg setiap 6 jam / 1 gr setiap 8 jam
βlaktam / penghambat β laktamase
• Piperasilin-tasobaktam 4,5 gr setiap 6 jam Aminoglikosida Gentamisin Tobramisin Amikasin 7 mg/kg BB/hr 7 mg/kg BB/hr 20 mg/kg BB/hr Kuinolon antipseudomonal Levofloksasin Siprofloksasin 750 mg setiap hari 400 mg setiap 8 jam Vankomisin 15 mg/kg BB/12 jam Linesolid Teikoplanin 600 mg setiap 12 jam 400 mg / hari 2.8. Pencegahan3,5,6,7,8,9
• Hindari pemakaian antibiotik yang tidak tepat karena dapat menyebabkan berkembangnya koloni abnormal di orofaring, hal ini akan memudahkan terjadi multi
drug resistant (MDR)
• Pemilihan dekontaminan saluran cerna secara selektif termasuk antibiotik parenteral dan topikal menurut beberapa penelitian sangat efektif untuk menurunkan infeksi pneumonia nosokomial, tetapi hal ini masih kontroversi. Mungkin efektif untuk sekelompok pasien misalnya pasien umur muda yang mengalami trauma, penerima donor organ tetapi hal ini masih membutuhkan survailans mikrobiologi
• Pemakaian sukralfat disamping penyekat H2 direkomendasikan karena sangat melindungi tukak lambung tanpa mengganggu pH. Penyekat H2 dapat meningkatkan risiko pneumonia nosokomial tetapi hal ini masih merupakan perdebatan.
• Penggunaan obat-obatan untuk meningkatkan gerakan duodenum misalnya metoklopramid dan sisaprid, dapat pula menurunkan bilirubin dan kolonisasi bakteri di lambung.
• Anjuran untuk berhenti merokok
• Meningkatkan program vaksinasi S.pneumoniae dan influenza
o Letakkan pasien pada posisi kepala lebih ( 30-45 O ) tinggi untuk mencegah
aspirasi isi lambung
o Gunakan selang saluran napas yang ada suction subglotis
o Gunakan selang lambung yang kecil untuk menurunkan kejadian refluks gastro
esofagal
o Hindari intubasi ulang untuk mencegah peningkatan bakteri yang masuk ke dalam
saluran napas bawah
o Pertimbangkan pemberian makanan secara kontinyu dengan jumlah sedikit
melalui selang makanan ke usus halus
Prosedur pencucian tangan harus dijalankan sesuai prosedur yang benar,
untuk menghindari infeksi silang
Penatalaksanaan yang baik dalam pemakaian alat-alat yang digunakan
pasien misalnya alat-alat bantu napas, pipa makanan dll
Disinfeksi adekuat pada waktu pencucian bronkoskop serat lentur Pasien dengan bakteri MDR harus diisolasi
Alat-alat yang digunakan untuk pasien harus diganti secara berkala
misalnya selang makanan , jarum infus dll 2. Pencegahan aspirasi saluran napas bawah
3. Pencegahan inokulasi eksogen
4. Mengoptimalkan pertahanan tubuh pasien
• Drainase sekret saluran napas dengan cara fisioterapi
• Penggunaan tempat tidur yang dapat diubah-ubah posisinya
• Mobilisasi sedini mungkin 2.9. Prognosis 3,6
Prognosis akan lebih buruk jika dijumpai salah satu dari kriteria di bawah ini, yaitu: 1. Umur > 60 tahun
2. Koma waktu masuk 3. Perawatan di IPI 4. Syok
5. Pemakaian alat bantu napas yang lama
6. Pada foto toraks terlihat gambaran abnormal bilateral 7. Kreatinin serum > 1,5 mg/dl
8. Penyakit yang mendasarinya berat 9. Pengobatan awal yang tidak tepat
10. Infeksi yang disebabkan bakteri yang resisten (P.aeruginosa, S.malthophilia,
Acinetobacter spp. atau MRSA)
11. Infeksi onset lanjut dengan risiko kuman yang sangat virulen 12. Gagal multiorgan
13. Penggunaan obat penyekat H2 yang dapat meningkatkan pH pada pencegahan perdarahan usus
BAB III : KESIMPULAN
Pneumonia nosokomial atau HAP adalah pneumonia yang terjadi setelah pasien 48 jam dirawat di rumah sakit dan disingkirkan semua infeksi yang terjadi sebelum masuk rumah sakit. HAP sering disinonimkan sebagai VAP, namun pada kenyataannya hal tersebut berbeda. VAP merupakan bagian dari HAP. HAP digolongkan kedalam dua kelompok berdasarkan onset waktu, yaitu early onset dan late onset, yang sangat berguna dalam memprediksi penyebab dan meresepkan antibiotik tepat untuk terapi pneumonia nosokomial.
Dalam pendiagnosisannya, belum ada metode yang menjadi gold standard. The Centers for
Disease Control and Prevention and the National Healthcare Safety Network telah membuat
kriteria untuk penegakkan diagnosis pneumonia nosokomial yang mencakup faktor klinis dan radiologis. Ada juga kriteria untuk pneumonia nosokomial berat dari American Thoracic Society (ATS).
Dari hasil penelitian American Thoracic Society (ATS) dan Infectious Disease Society of
America (IDSA) didapatkan kebanyakan pasien dengan HAP telah terinfeksi dengan bakteri
patogen MDR yang telah diberikan pengobatan antibiotik yang adekuat, sehingga kita perlu berhati-hati dalam penggunaan antibiotik itu sendiri. Pemakaiaan antibiotik yang berlebihan akan meningkatkan resistensi.
DAFTAR PUSTAKA
1. Inweregbu K, Dave J and Pitad A. Nosocomial Infections. BJA CEPD vol 5. 2005;1;14-17.
2. Ducel, G. et al. 2002. Prevention of hospital-acquired infections, A practical guide 2nd
edition. World Health Organization. Department of Communicable disease, Surveillance
and Response.
3. American Thoracic Society. Guidelines for the management of adult with hospital acquired, ventilator-associated and healthcare-associated pneumonia. Am J Respiratory Critical Care Med. 2005; 171: 388–416.
4. Centers for Disease Control and Prevention (CDC). Guidelines for preventing health-care-associated pneumonia, 2003. MMWR Recomm Rep 2004;53: 1–36.
5. Chastre J. Antimicrobial treatment of hospital-acquired pneumonia. Infect Dis Clin North Am 2003;17:727–37.
6. Perhimpunan Dokter Paru Indonesia. Pneumonia Nosokomial Pedoman Diagnosis dan Penatalaksanaan di Indonesia. 2003: 1-13.
7. Rello J. Bench to bedside review: therapeutic options and issues in the management of ventilator-associated bacterial pneumonia. Crit Care 2005;9:259–65.
8. Cunha BA 2001. Nosocomial Pneumonia : Diagnostic and therapeutic considerations. The Medical Clinics of North America 2001: 79 – 114.
9. Metheny NA. Preventing respiratory complications of tube feedings: evidencebased practice. Am J Crit Care 2006;15:360–9.