KASUS KASUS
AS, 24 tahun, laki-laki datang dibawa oleh tim penjaga pantai dengan penurunan AS, 24 tahun, laki-laki datang dibawa oleh tim penjaga pantai dengan penurunan kesadaran ke UGD. Pasien dikatakan mengalami tenggelam dipantai seminyak ± 6 jam kesadaran ke UGD. Pasien dikatakan mengalami tenggelam dipantai seminyak ± 6 jam sebelum masuk rumah sakit. Menurut temannya pasien tenggelam selama ± 15 menit. Pasien sebelum masuk rumah sakit. Menurut temannya pasien tenggelam selama ± 15 menit. Pasien dikatakan berada dipinggir pantai kemudian tiba-tiba ombak besar menghantam mereka dan dikatakan berada dipinggir pantai kemudian tiba-tiba ombak besar menghantam mereka dan terlempar ke dalam air. Penjaga pantai segera menolongnya. Pasien ditemukan tidak sadar, terlempar ke dalam air. Penjaga pantai segera menolongnya. Pasien ditemukan tidak sadar, mata terbuka tapi tidak ada respon, tidak bernafas oleh penjaga pantai segera diberikan mata terbuka tapi tidak ada respon, tidak bernafas oleh penjaga pantai segera diberikan resusitasi jantung paru selama 5 menit. Pasien tiba-tiba dapat bernafas spontan kembali dan resusitasi jantung paru selama 5 menit. Pasien tiba-tiba dapat bernafas spontan kembali dan mata kembali fokus namun tidak dapat bersuara, pernafasan terdengar wheezing. Pasien mata kembali fokus namun tidak dapat bersuara, pernafasan terdengar wheezing. Pasien segera dibawa keRS terdekat yaitu BIMC.
segera dibawa keRS terdekat yaitu BIMC.
Pemeriksaan Fisik Pemeriksaan Fisik KU KU : : SomnolenSomnolen BB/TB BB/TB : : 70 70 kg kg / / 170 170 cmcm Tanda
Tanda Vital Vital : : TD TD : : 130/80 130/80 mmHg mmHg RR RR : : 32 32 x/menitx/menit HR
HR : : 162 162 x/menit x/menit Suhu : Suhu : 37 37 ºCºC Kepala
Kepala : : wajah wajah tampak tampak sianosis, sianosis, keringat keringat , , dan dan pucat. pucat. Nasal Nasal flare flare (+)(+) Mata
Mata : : dalam dalam batas batas normalnormal Mulut
Mulut : : bibir bibir sianosissianosis Leher
Leher : : usaha usaha bernafas bernafas beratberat Thorax
Thorax : : tidak tidak tampak tampak deformitas, deformitas, tidak tidak ada ada burit, burit, ada ada interkostal interkostal dan dan suprasternalsuprasternal retraksi, whezzing (+), rhonki (+)
retraksi, whezzing (+), rhonki (+) Abdomen/Pelvic: dalam batas normal
Abdomen/Pelvic: dalam batas normal Ekstremitas
Ekstremitas : : berkeringat, berkeringat, akral akral dingin, dingin, tampak tampak sianosissianosis
Pemeriksaan Penunjang Pemeriksaan Penunjang 1. 1. CBCCBC WBC: WBC: 13.67 X 10 3 /μL13.67 X 10 3 /μL HGB 15.9 mg/dl HGB 15.9 mg/dl HCT 48.6 % HCT 48.6 % PLT 31 10 3 /μL. PLT 31 10 3 /μL. 2.
2. Kimia darahKimia darah Na 144 mmol/L Na 144 mmol/L K 4,8 mmol/L. K 4,8 mmol/L. 3.
3. Analisis Gas DarahAnalisis Gas Darah pH 7.23
pH 7.23
pCO2 66 mmHg pCO2 66 mmHg
pO2 93 mmHg HCO3 27 mmol/L BE -2.4 mmol/L SO2 95 %.
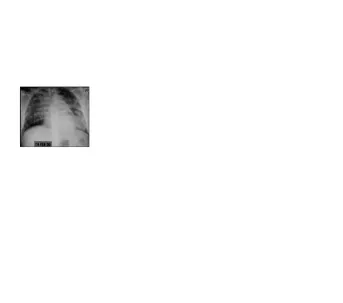
4. Chest x-ray didapatkan edema paru dd/ pneumonia paru tidak terdapat pneuomothorax.
PENEGAKAN DIAGNOSIS a. Anamnesis
ARDS biasanya timbul dalam waktu 24 hingga 48 jam setelah kerusakan awal pada paru. Setelah 72 jam 80% pasienn menunjukkan gejala klinis ARDS yang jelas. Awalnya pasien akan mengalami dispnea, kemudian biasanya diikuti dengan pernapasan yang cepat dan dalam. Sianosis terjadi secara sentral dan perifer, bahkan tanda yang khas pada ARDS ialah tidak membaiknya sianosis meskipun pasien sudah diberi oksigen
(Udobi, 2003; Farid, 2006).
ARDS biasanya terjadi pada individu yang sudah pernah mengalami trauma fisik, meskipun dapat juga terjadi pada individu yang terlihat sangat sehat segera sebelum awitan, misalnya awitan mendadak seperti infeksi akut. Biasanya terdapat periode laten sekitar 18- 24 jam dari waktu cedera paru. Durasi sindrom dapat dapat beragam dari beberapa hari sampai beberapa minggu (Farid, 2006).
b. Pemeriksaan Fisik
Pasien ARDS biasanya akan datang dengan penurunan kesadaran hingga sudah dalam keadaan koma. Akibat gangguang suplai oksigen yang terhambat ke seluruh tubuh makan akan didapatkan pernafasan cepat dan nadi yang meningkat hebat. Pemeriksaan secara keseluruhan akan tampak tanda-tanda hipoksia seperti, tampak pucat, berkeringat, bibir sianosis, dan akral akan teraba dingin. Tampak juga usaha bernafas yang berlebih yaitu adanya nafas cuping hidung dan retraksi interkostal dan suprasternal. Akibat adanya edema pada alveolus makan pada auskultasi paru akan didapatkan suara whezzing dan rhonki yang positif (Farid, 2006).
c. Pemeriksaan Penunjang 1. Laboratorium
Selain hipoksemia, gas darah arteri sering awalnya menunjukkan alkalosis pernapasan. Namun, dalam ARDS terjadi dalam konteks sepsis, asidosis metabolik yang dengan atau tanpa kompensasi respirasi dapat terjadi. Bersamaan dengan penyakit yang berlangsung dan pernapasan meningkat, tekanan parsial karbon dioksida (PCO2) mulai meningkat. Pasien dengan ventilasi mekanik untuk ARDS dapat dikondisikan untuk tetap hiperkapnia (hiperkapnia permisif ) untuk mencapai tujuan volume tidal yang rendah yang bertujuan menghindari cedera paru-paru terkait ventilator. Kelainan lain yang diamati pada ARDS tergantung pada penyebab yang mendasarinya atau komplikasi yang terkait dan mungkin termasuk yang berikut (Harman, 2014):
a. Hematologi. Pada pasien sepsis, leukopenia atau leukositosis dapat dicatat. Trombositopenia dapat diamati pada pasien sepsis dengan adanya koagulasi intravaskular diseminata (DIC). Faktor von Willebrand (vWF) dapat meningkat pada pasien beresiko untuk ARDS dan dapat menjadi penanda cedera endotel. b. Ginjal. Nekrosis tubular akut (ATN) sering terjadi kemudian dalam perjalanan
ARDS, mungkin dari iskemia ke ginjal. Fungsi ginjal harus diawasi secara keta t. c. Hepatik. Kelainan fungsi hati dapat dicatat baik dalam pola cedera hepatoseluler
atau kolestasis.
d. Sitokin. Beberapa sitokin, seperti interleukin (IL) -1, IL-6, dan IL-8, yang meningkat dalam serum pasien pada risiko ARDS.
2. Radiologi
Pasien dengan onset pada paru langsung, perubahan fokal dapat terlihat sejak dini pada radiograf dada. Pada paien dengan onset tidak langsung pada paru, radiograf awal mungkin tidak spesifik atau mirip dengan gagal jantung kongestif dengan efusi ringan. Setelah itu, edema paru interstisial berkembang dengan infiltrat difus (Gambar 1). Seiring dengan perjalanan penyakit, karakteristik kalsifikasi alveolar dan retikuler bilateral difus menjadi jelas (Gambar 2). Komplikasi seperti pneumotoraks dan pneumomediastinum mungkin tidak jelas dan sulit ditemuakn, terutama pada radiografi portabel dan dalam menghadapi kalsifikasi paru difus. Gambaran klinis pasien mungkin tidak parallel dengan temuan radiografi. Dengan resolusi penyakit,
Gambar 1.Awal fase ARDS menunjukkan perubahan interstisial dan bercak infiltrat
Gambar 2. Akhir tahap ARDS menunjukkan kalsifikasi alveolar dan retikuler bilateral dan difus.
Gambaran dominan ARDS pada scan tomografi (CT) dada adalah konsolidasi difus dengan air bronchograms (Gambar 3), bula, efusi pleura, pneumomediastinum, dan pneumotoraks. Selanjutnya pada penyakit ini, timbul kista paru-paru dengan jumlah dan ukuran yang bervariasi. CT scan dada harus dipertimbangkan pada pasien gagal pernapasan untuk membantu koreksi klinis. CT scan dapat mendeteksi komplikasi ARDS dan yang terkait dengan penempatan kateter dan tabung seperti pneumotoraks, pneumomediastinum, pneumonia fokal, malposisi kateter, dan infark paru (Udobi, 2003)..
Gambar 3. CT-scan dada menunjukkan infiltrat difus, ground glass appearance, dan air bronchograms.
3. Invasif Hemodinamik Monitoring
Pemantauan hemodinamik dengan kateter arteri pulmonalis (Swan-Ganz) dapat membantu dalam membedakan edema paru kardiogenik dari noncardiogenic karena diagnosis diferensial ARDS meliputi edema paru kardiogenik. Kateter arteri pulmonal melalui introducer yang ditempatkan dalam vena sentral, biasanya vena jugularis atau subklavia kanan internal. Hal ini memungkinkan pengukuran tekanan atrium kanan, tekanan ventrikel kanan, tekanan arteri pulmonalis, dan tekanan oklusi arteri paru (PAOP). Dengan posisi kateter yang tepat, PAOP mencerminkan tekanan pengisian pada kiri jantung dan, secara tidak langsung, volume intravaskular. PAOP
rendah dari 18 mmHg biasanya konsisten dengan edema paru noncardiogenic, meskipun faktor-faktor lain, seperti tekanan onkotik plasma rendah, memungkinkan terjadi edema paru kardiogenik. Kateter arteri paru-paru juga menyediakan informasi lain yang mungkin dapat membantu dalam diagnosis diferensial baik dan pengobatan pasien. Sebagai contoh, perhitungan resistensi vaskular sistemik berdasarkan output
thermodilution jantung, tekanan atrium kanan, dan tekanan arteri rata-rata dapat memberikan dukungan bagi kecurigaan klinis dari sepsis. Penggunaan kateter vena sentral atau kateter arteri paru dapat memfasilitasi manajemen cairan yang tepat karena menghindari overload cairan bermanfaat dalam pengelolaan ARDS. Hal ini sangat membantu pada pasien dengan hipotensi atau gagal ginjal. Meskipun kateter arteri paru-paru memberikan informasi yang cukup, penggunaannya masih kontroversi. Kateter arteri paru-paru memberikan komplikasi terkait kateter dua kali lebih banyak, terutama aritmia (Herman, 2014).
4. Bronkoskopi
Bronkoskopi dapat dipertimbangkan untuk mengevaluasi kemungkinan infeksi pada pasien akut dengan infiltrat paru bilateral. sampel dapat diperoleh dengan bronkoskop bronkus subsegmental dalam dan mengumpulkan cairan yang dihisap
setelah meberikan cairan garam nonbacteriostatic (bronchoalveolar lavage; UUPA). Cairan dianalisis untuk diferensial sel, sitologi, perak noda, dan Gram stain dan pemeriksaan kuantitatif (Herman, 2014).
5. Pemeriksaan Histologi
Perubahan histologis dalam ARDS adalah kerusakan alveolar difus. Fase eksudatif terjadi dalam beberapa hari pertama dan ditandai oleh edema interstisial, perdarahan dan edema alveolar, kolaps alveolar, kongesti kapiler paru, dan pembentukan membran hialin (Gambar 4). Perubahan-perubahan histologis tidak spesifik dan tidak memberikan informasi yang akan memungkinkan ahli patologi untuk menentukan penyebab ARDS (Herman, 2014).
Gambar 4. Photomicrograph dari pasien ARDS. Gambar menunjukkan ARDS dalam tahap eksudatif
TATALAKSANA
Pendekatan terapi terkini untuk ARDS adalah meliputi perawatan suportif, bantuan ventilator dan terapi farmakologis. Prinsip umum perawatan suportif bagi pasien ARDS dengan atau tanpa multiple organ dysfungsi syndrome (MODS) meliputi (Susanto, 2012): 1. Pengidentifikasian dan terapi penyebab dasar ARDS.
2. Menghindari cedera paru sekunder misalnya aspirasi, barotrauma, infeksi nosokomial atau toksisitas oksigen.
3. Mempertahankan penghantaran oksigen yang adekuat ke end-organ dengan cara meminimalkan angka metabolik.
4. Mengoptimalkan fungsi kardiovaskuler serta keseimbangan cairan tubuh. 5. Dukungan nutrisi.
Penatalaksanaan ARDS terdiri atas penatalaksanaan terhadap penyakit dasar yang dikombinasi dengan penatalaksanaan suportif terutama mempertahankan oksigenasi yang adekuat dan optimalisasi fungsi hemodinamik sehingga diharapkan mekanisme kompensasi tubuh akan bekerja dengan baik bila terjadi gagal multiorgan. Penatalaksanaan penyakit dasar sangat penting, misalnya penatalaksanaan hipotensi dan eradikasi sumber infeksi pada sepsis. Khas pada ARDS, hipoksemia yang terjadi refrakter terhadap terapi oksigen dan hal ini kemungkinan diakibatkan adanya shunting (pirau) darah melalui daerah paru yang tidak terventilasi yang disebabkan alveoli terisi eksudat protein dan terjadi atelektasis (Ware, 2000).
Prinsip Manajemen ARDS
Lakukan penentuan klinis dini kesulitan pernapasan.
Lakukan penilaian obyektif dengan gas darah arteri dan radiografi dada.
Menyediakan oksigen, saturasi memantau, dan menyelidiki faktor-faktor risiko untuk
ARDS.
Tentukan kebutuhan untuk intubasi dan ventilasi mekanik.
Gunakan volume tidal yang rendah, tekanan dataran rendah, paru-pelindung strategi
ventilator.
Optimalkan status cairan, nutrisi, dan toilet paru, dan mengobati komplikasi.
Pertimbangkan transfer ke pusat-pusat tersier untuk uji klinis dan teknik canggih.
Optimalisasi fungsi hemodinamik dilakukan dengan berbagai cara. Dengan menurunkan tekanan arteri pulmonal berarti dapat membantu mengurangi kebocoran kapiler paru. Caranya ialah dengan restriksi cairan, penggunaan diuretik dan obat vasodilator pulmonar (nitric oxide/NO). Pada prinsipnya penatalaksanaan hemodinamik yang penting yaitu mempertahankan keseimbangan yang optimal antara tekanan pulmoner yang rendah untuk mengurangi kebocoran ke dalam alveoli, tekanan darah yang adekuat untuk mempertahankan perfusi jaringan dan transport O2 yang optimaI. Kebanyakan obat vasodilator arteri pulmonal seperti nitrat dan antagonis kalsium juga dapat menyebabkan vasodilatasi sistemik sehingga dapat sekaligus menyebabkan hipotensi dan perfusi organ yang terganggu. Obat-obat inotropik dan vasopresor seperti dobutamin dan noradrenalin
mungkin diperlukan untuk mempertahankan tekanan darah sistemik dan curah jantung yang cukup terutama pada pasien dengan sepsis (vasodilatasi sistemik). Inhalasi NO telah digunakan sebagai vasodilator arteri pulmonal yang selektif. Karena diberikan secara inhalasi sehingga terdistribusi pada daerah di paru-paru yang menyebabkan vasodilatasi. Vasodilatasi yang terjadi pada alveoli yang terventilasi akan memperbaiki disfungsi ventilasi/perfusi sehingga dengan demikian fungsi pertukaran gas membaik. NO secara cepat diinaktivasi oleh hemoglobin mencegah reaksi sistemik (Ware, 2000; Farid, 2006).
ARDS seringkali menyebabkan deplesi volum intravaskular akibat terapi diuresis, inisiasi PPV yang mengurangi aliran balik vena, atau mungkin akibat sepsis. Pada keadaan ini, yang paling penting ialah monitoring volume vaskular, jangan sampai dehidrasi atau hipervolemia. Pada keadaan ARDS, meskipun terdapat edema alveolar, infus tetap diberikan jika diperlukan untuk mengembalikan perfusi perifer, keluaran urin, serta menstabilkan tekanan darah. Karena pengobatan yang terpenting ialah menjaga volum intravaskular, pemantauan pasien difokuskan pada perfusi kulit, status mental, keluaran urin, hipoksemia, serta tekanan vena sentral secara intensif. Dalam mengukur volum infus, digunakan kateter Swan-Ganz terutama jika terdapat ventilasi buatan dengan PEEP. Dalam penanganan emergensi yang intensif ini sebaiknya pasien dijaga dalam keadaan 'kering', yakni dalam kondisi diuresis dan restriksi cairan (Harman, 2014).
Jika terjadi sepsis akibat ARDS, terapi empirik antibiotik mesti dimulai selagi kultur dikerjakan. Kultur yang dipakai bisa berasal dari sputum atau aspirasi trakea. Kultur ini membantu mendeteksi superinfeksi paru secara dini serta memantau terapi antibiotik. Untuk memperkuat imunitas pencernaan, sebaiknya dalam 48 hingga 72 jam pasien sudah harus dibiasakan makan dengan saluran pencernaan normal alias jalur enteral (Ware, 2000; Harman, 2014).
Tidak ada bukti kortikosteroid bisa memberi keuntungan dalam menangani ARDS akut. Malah kortikosteroid membuka peluang terjadi infeksi paru. Sedangkan sampai sekarang belum ditemukan terapi yang benar-benar efektif dalam melawan ARDS, semisal antibodi monoklonal terhadap endotoksin, antibodi monoklonal terhadap tumor necrosis factor , antagonis reseptor interleukin-1, profilaksis PEEP, oksigenasi membran ekstrakorporeal serta mengurangi CO2 ekstrakorporeal, IV albumin, obat-obatan untuk
ekspansi volum dan kardiotonik untuk oksigenasi, kortikosteroid untk ARDS akut, ibuprofen parenteral untuk menghambat siklooksigenase, prostaglandin E1, serta pentoxifylline (Ware,
Demi menjaga efektivitas pernapasan ARDS, telah terbukti bahwa posisi pasien yang dibaringkan secara tengkurap akan mengalami perbaikan yang berarti. Kemungkinan posisi ini memperbesar perfusi dan pertukaran gas seperti pada keadaan normal. Meski menelungkupkan pasien juga tidak mudah dikerjakan, namun posisi seperti ini telah lama diaplikasikan dan membawa hasil yang tidak buruk bagi pasien. Ketokonazol terbukti bermanfaat untuk pasien ARDS karena bisa mensupresi makrofag dalam pelepasan tumor necrosis factor . Pemberian surfaktan sintetik tidak memberi hasil yang memuaskan, sementara surfaktan alami terbukti memberi efek yang sangat baik meskipun tergolong jarang digunakan (Ware, 2000; Udobi, 2003).
Kebanyakan pasien memerlukan intubasi endotrakea dan ventilasi buatan dengan ventilator mekanis. Intubasi endotrakea dan PPV face mask mesti dikerjakan jika frekuensi napas lebih dari 30 kpm atau jika FiO2 lebih besar dari 60%. Tindakan ini dapat menjaga PO2
arteri tetap berada sekitar 70 mmHg selama lebih dari beberapa jam. Sebagai alternatif intubasi, continous positive airway pressure (CPAP) dapat memberikan PEEP pasien ARDS sedang atau berat secara efektif. Pemasangan masker napas ini mesti dipertimbangkan pada pasien yang mengalami penurunan kesadaran karena berisiko aspirasi dan mesti digantikan dengan ventilator jika pasien mengalami perburukan gejala ARDS (Ware, 2000; Udobi, 2003).
Pengaturan ventilator secara konvensional pada ARDS ialah kisaran volum tidal 10 hingga 15 mL/kg, PEEP 5-10 cm H2O, FiO2 ≤60%, dengan mode pengontrolan yang dipicu
oleh pasien ( patient-triggered assisted-control mode). Ventilasi dilakukan secara intermiten dengan irama awal sebesar 10 hingga 12 napas permenit tentunya dengan PEEP (Ware, 2000; Udobi, 2003).
Terdapat beberapa pendapat yang menyakan bahwa ventilator dengan tekanan dan volum yang tinggi dapat memperburuk keadaan paru pasien ARDS, namun sampai sekarang pendapat ini belum bisa dibuktikan dengan baik. Justru PEEP yang terlalu rendah yang dapat
merusak paru karena menyebabkan bagian distal paru yang tidak stabil dipaksa untuk terbuka dan tertutup berulang-ulang (Ware, 2000).
Masalah ini dapat diatasi dengan penyetelan volum tidal yang rendah (hanya 6 sampai 8 mL/kg) namun PEEP yang lebih tinggi (antara 10 hingga 18 cm H2O). Tujuan penyetelan
volum tidal yang kecil ialah mencegah pernapasan berlebih yang dipaksa oleh ventilator akibat titik infleksi (defleksi) yang melebihi batas kurva tekanan napas pasien tersebut, keadaan ini bisa juga menyebabkan overdistensi paru. Akibatnya, paru-paru tetap akan bertambah kaku, serta terjadi peningkatan tekanan plateau ventilator karena tekanan yang
diperlukan untuk menjaga paru dan inflasi dinding dada telah habis terpakai. Untuk alasan teknis, titik infleksi atas paru sering tidak dihitung secara langsung. Taktiknya, dengan menyetel tekanan plateau ventilator tidak lebih dari 25 hingga 30 cm H2O, insya Allah pasien
tidak akan tersiksa akibat ventilator ini. Apalagi dengan penurunan volum tidal paru, frekuensi napas dari ventilaor dapat ditingkatkan untuk mengatur pH dan PCO2 yang cukup.
Jika pH arteri turun di bawah 7.20, akan terjadi infusi bikarbonat secara perlahan-lahan. Beberapa pasien mungkin akan menunjukkan hiperkapina dan asidosis respiratorik, namun biasanya keadaan ini dapat terkompensasi dengan baik. Daripada ambil risiko menyetel pernapasan pasien terlalu tinggi dengan paksa, lebih baik menurunkan setelan namun tetap
dijaga dengan pemantauan yang intensif (Ware, 2000).
Secara teoretis, PEEP yang dipilih mesti beberapa cm H2O di atas titik infleksi bawah
kurva tekanan napas pasien. Tindakan ini bertujuan agar makin banyak alveolus yang bisa berfungsi lagi serta mencegah inflasi yang berlebihan. Jika titik bawah infleksi masih tidak bisa ditentukan secara langsung, dibutuhkan PEEP dengan nilai 10 hingga 15 cm H2O. Jika
telah ditentukan nilai PEEP yang tepat, FiO2 ventilator biasanya akan turun hingga ke batas
yang normal <50 atau 60%. Artinya, akan tercapai PaO2 yang memuaskan, yakni ≥60% atau
saturasi O2 ≥90%. Untuk perfusi O2 yang adekuat ke jaringan, indeks kardiak mesti ≥3
L/min/m2, bahkan kadang-kadang infusi volum atau obat-obatan kardiotonik parenteral dibutuhkan (Ware, 2000).
Ventilator dapat dilepas jika fungsi paru sudah membaik (misalnya kebutuhan O2 dan
PEEP sudah berkurang), hasil röntgen sudah menunjukkan perbaikan, serta sudah tidak ada takipnea. Biasanya, pasien yang memang tidak memiliki riwayat penyakit paru yang parah sebelumnya, akan lebih mudah dilepas. Kesulitan pelepasan alat bantu napas biasanya akibat adanya infeksi yang baru atau infeksi lama yang tidak diterapi dengan baik, overhidrasi, bronkospasme, anemia, gangguan elektrolit, disfungsi kardiak, atau status gizi yang sangat jelek yang menyebabkan kelemahan otot. Jika penyulit-penyulit tersebut berhasil diperbaiki, ventilator dapat dilepas perlahan-lahan dengan penyetelan ventilator intermiten, frekuensi napas yang diturunkan, sering pula dengan ventilasi yang didukung oleh pengaturan tekanan napas, atau dilepas begitu saja dengan meletakkan pipa T pada pipa endotrakeal. Pada proses ini disetel PEEP yang rendah (sekitar 5 cm H2O) agar nantinya pasien bisa bernapas kembali
dengan normal. Untuk penanganan lebih detail serta rawat jalan yang baik, setelah fase emergensi selesai, terapi difokuskan pada etiologi yang menyebabkan pasien menjadi ARDS. Dengan demikian dapat mencegah kemungkinan timbulnya episode ARDS serupa di kemudian hari (Ware, 2000).
Daftar Pustaka
Udobi KF, Touijer K. 2003. Acute Respiratory Distress Syndrome. Am Fam Physician. Vol 67(2): 315-322.
Farid. 2006. Acute Respiratory Distress Syndrome. Maj Farm. Vol 4(12): 1-8 Harman, E. M. 2014. Acute Respiratory Distress Syndrome Workup. Availabel at: http://emedicine.medscape.com/article/165139-workup
Harman, E. M. 2014. Acute Respiratory Distress Syndrome Treatment & Management . Availabel at: http://emedicine.medscape.com/article/165139-treatment
Susanto, Y. S. 2012. Penggunaan Ventilasi Mekanik Invasif pada Acute Respiratory Distress Syndrome (ARDS). Jurnal Respirasi Indonesia. Vol 32(1): 44-52
Ware, L. B. Matthay M. A. 2000. The Acute Respiratory Distress Syndrome. New England Journal Medicine. Vol 342(1): 1334-1349