1 BAB I
PENDAHULUAN
1.1. Latar Belakang
Infeksi neonatus kongenital terjadi selama kehamilan atau periode peripartum dan sering menyebabkan konsekuensi jangka panjang yang melelahkan. Infeksi bakteri intrauterine dan penyebab non-bakterial telah dijelaskan sekitar setengah abad yang lalu. Rubella embryopathy adalah infeksi neonatal kongenital yang didokumentasikan pertama, ditemukan oleh seorang ophthalmologis Australia Sir Norman Gregg pada tahun 1941.1
Akronim TORCH dikenalkan oleh Nahmias pada tahun 1971 untuk mempertegas kelompok pathogen yang menyebabkan infeksi kongenital dan perinatal: Toxoplasma gondii, virus rubella, human cytomegalovirus (HCMV), dan virus herpes simpleks (HSV). Nahmias menemukan klinis penting pada diagnosis dini karena pencegahan dan terapi dapat efektif dan memperbaiki prognosis dan diperlukan perkembangan tes diagnostic baru untuk mengidentifikasi semua penyebab TORCH yang diketahui.1
TORCH adalah akronim dari Toksoplasmosis, Others (Parvovirus B19, infeksi virus Varicella-Zozter, Syphilis, Hepatitis B), Rubella virus, Cytomegalovirus dan infeksi Herpes simpleks. Kelompok infeksi ini adalah ancaman utama terhadap infeksi kongenital yang serius selama kehamilan, yang dapat menyebabkan kelainan fetus atau anomaly lainnya. Pada kebanyakan kasus, infeksi dapat cukup berat untuk menyebabkan kerusakan yang serius pada fetus dari pada ibunya.2
Usia kehamilan fetus mempengaruhi derajat keparahanya. Plasenta membentuk barier antara ibu dan fetus selama trimester pertama kehamilan yang melindungi fetus dari respon imunologis humoral dan seluler. Meskipun demikian, fetus mendapat imunitas dari ibu, fetus mengalami infeksi serius oleh karena virus ini karena kurangnya imunitas setelah trimester pertama kehamilan. Semua infeksi memiliki agen penyebabnya masing-masing dan
2
secara umum menyebar melalui kondisi higien yang buruk, darah yang terkontaminasi, air dan tanah dan droplet respirasi airborne.2
Infeksi primer dapat merusak lebih banyak dari pada infeksi sekunder atau reaktivasi. Pada dasarnya, setiap agen penyebab memiliki manifestasi yang berbeda tetapi beberapa cukup sering. Akan berbahaya jika fetus mengalami mikrosefal, kalsifikasi intracranial, ruam, pertumbuhan janin terhambat, jaundis, hepatosplenomegali, peningkatan konsentrasi transaminase dan trombositopeni.2
Saat diduga terjadi infeksi kongenital, anamnesis maternal yang teliti harus dilakukan, termasuk status imunisasi, infeksi terdahulu dan saat ini, dan paparan. Pemeriksaan fisik yang teliti pada neonatus adalah penting karena temuan klinis yang berbeda dapat mengindikasikan diagnosis yang spesifik. Tes diagnostic harus diarahkan hanya kearah infeksi yang sesuai dengan gambaran klinis dan riwayatnya.3
Epidemiologi infeksi ini bervariasi, dan di Negara dengan penghasilan rendah dan penghasilan menengah, dimana kejadian penyakit ini lebih banyak, infeksi TORCH adalah contributor terbesar terhadap morbiditas dan mortalitas prenatal dan bayi. Transmisi pathogen dapat terjadi secara prenatal, perinatal, dan post natal, masing-masing, masuknya organisme melalui transplasental, dari kontak dengan darah dan sekresi vagina, atau dari paparan ASI untuk CMV, HIV, dan HSV. Bukti infeksi dapat terlihat pada saat lahir, saat bayi, atau bahkan tidak tampak sampai beberapa tahun kemudian, karena penyakit dewasa yang berasal dari fetus dewasa ini ditemukan meningkat.4
1.2. Tujuan
1. Untuk mengetahui definisi infeksi TORCH 2. Untuk mengetahui diagnosis infeksi TORCH 3. Untuk mengetahui penatalaksanaan infeksi TORCH
3 BAB II
TINJAUAN PUSTAKA
2.1. TOXOPLASMA
2.1.1. Definisi
Toksoplasmosis adalah penyakit yang disebabkan oleh infeksi dengan parasit obligat intraseluler Toxoplasma gondii. Infeksi akut diperoleh setelah lahir dapat asimtomatik tetapi sering menyebabkan persistensi kronis kista dalam jaringan dari host. Baik toksoplasmosis yang akut dan kronis merupakan kondisi dimana parasit bertanggung jawab untuk perkembangan penyakit klinis, termasuk limfadenopati, ensefalitis, miokarditis, dan pneumonitis.5
Toksoplasmosis kongenital adalah infeksi bayi baru lahir yang dihasilkan dari bagian transplasenta parasit dari ibu yang terinfeksi kepada janin. Bayi-bayi ini biasanya tidak menunjukkan gejala saat lahir tetapi kemudian bermanifestasi luas dari tanda dan gejala, termasuk korioretinitis, strabismus, epilepsi, dan retardasi psikomotor.5
2.1.2. Epidemiologi
Secara umum diasumsikan sekitar 25-30% dari seluruh populasi manusia di dunia terinfeksi Toxoplasma. Sebenarnya, prevalensi bervariasi secara luas antar Negara (dari 10 sampai 80%). Seroprevalensi rendah (10 sampai 30%) telah diobservasi di Amerika Utara, Asia Tenggara, Europa utara, dan di Negara Sahelian di Afrika. Prevalensi sedang (30 sampai 50%) telah ditemukan di Negara Eropa pusat dan Eropa selatan, dan prevalensi tinggi ditemukan di Amerika Latin dan Negara tropis Afrika.6
Seperti pada binatang, banyak faktor dapat mempengaruhi seroprevalensi pada manusia. Faktor iklim mempengaruhi daya tahan ookista di lingkungan dan, oleh karena itu, rasio infeksi pada binatang yang menjadi sumber produksi daging memainkan peran utama. Prevalensi lebih tinggi secara klasik diobservasi pada Negara tropis dengan iklim yang lembab dan hangat,
4
dan sebaliknya, prevalensi yang lebih rendah ditemukan pada Negara gersang atau Negara dingin, tetapi faktor antropogenik menjelaskan bagian besar dari variasi seroprevalensi pada manusia, termasuk kebiasaan makan (metode dalam memasak daging, mencuci tangan, jenis daging atau saur yang dikonsumsi, dan pencucian sayur, dan lain-lain); ekonomi, sosial, dan kebudayaan; kualitas air; dan jangkauan sanitasi.6
Seroprevalensi meningkat sesuai umur, tetapi rasio mendapat infeksi dalam kaitannya terhadap umur bervariasi berdasarkan Negara dan tingkat sosioekonomi. Seroprevalensi mendekati maksimal dapat dicapai pada usia kanak-kanak pada populasi yang tinggal dalam kondisi higienis yang buruk, mungkin berkaitan dengan kontaminasi tanah atau air dengan memakan ookista. Poin mengenai air ini menjadi sumber penting infeksi pada manusia didaerah dimana manusia menggunakan permukaan air yang tidak disaring untuk konsumsi dan mungkin juga di daerah dimana terjadi kontak dengan air secara langsung, saat rekreasi.6
2.1.3. Etiologi
a. Siklus Hidup
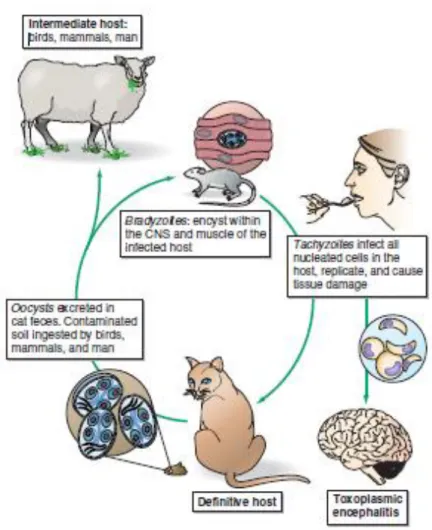
Penyakit ini disebabkan oleh Toxoplasma gondii, sebuah sporozoon kecil yang sering dianggap berbentuk bulan sabit, pertama kali diidentifikasi pada tahun 1908 pada tikus Afrika Utara, Ctenodactylus gondii. Kucing merupakan host definitif dan bentuk kista Toxoplasma dapat ditemukan di kotoran mereka. Tikus dan burung merupakan host intermediate. Mamalia yang lebih besar termasuk manusia terinfeksi secara kebetulan, lewat makan mentah, daging yang terinfeksi atau dengan menelan ookista dalam makanan atau air yang terkontaminasi.7
T. gondii adalah koksidia intraseluler yang menginfeksi burung dan mamalia. Ada dua tahap yang berbeda dalam siklus hidup T. gondii: tahapan non kucing (non feline) dan tahapan kucing (Gambar. 1). Dalam tahapan nonfeline, kista jaringan yang mengandung bradyzoites atau ookista bersporadicerna oleh hospes perantara (misalnya, manusia, tikus, domba, atau babi).5
5
Gambar 1. Siklus hidup toksoplasma gondii.5
Kucing merupakan host definitif di fase seksual dari siklus lengkap. Ookista pada kotoran kucing dapat menginfeksi berbagai hewan, termasuk burung, tikus, binatang pemakan rumput domestik, dan manusia. Bradyzoites yang ditemukan di otot dari makanan hewan dapat menginfeksi manusia yang makan produk daging kurang matang, terutama domba dan babi.5
Kista ini cepat dicerna oleh sekresi pH asam lambung. Bradyzoites atau sporozoit dilepaskan, masuk ke epitel usus halus, dan dengan cepat berubah menjadi takizoit. Takizoit dapat menginfeksi dan bereplikasi dalam semua sel tubuh mamalia kecuali sel darah merah. Setelah menempel pada sel inang, parasit menembus sel dan bentuk vakuola parasitophorous dimana ia membagi diri. Replikasi parasit berlanjut
6
sampai jumlah parasit dalam sel mencapai massa kritis dan ruptur sel, pelepasan parasit yang menginfeksi sel yang berdekatan.5
Hasil dari proses ini, organ yang terinfeksi segera menunjukkan bukti dari sitopatologi. Kebanyakan takizoit dieliminasi dengan cara respon imun humoral dan diperantarai respon imun host. Kista jaringan yang mengandung banyak bradizoit berkembang 7 – 10 hari setelah infeksi sistemik takizoit. Kista jaringan ini terjadi dalam berbagai organ inang tapi bertahan terutama dalam sistem saraf pusat (SSP) dan otot.5
Tahapan utama dalam siklus hidup parasit terjadi pada kucing (host definitif) dan mangsanya. Fase seksual parasite ditentukn melalui pembentukan ookista dalam host kucing. Siklus enteroepithelial ini dimulai dengan tertelannya kista jaringan bradizoit dan puncaknya setelah beberapa tahapan lanjut dalam produksi gamet. Fusi gamet menghasilkan zigot, yang menyelubungi dirinya dengan dinding keras dan disekresikan dalam feses sebagai ookista tidak berspora. Setelah 2 – 3 hari dari paparan suhu udara kamar, ookista berspora yang tidak menular menghasilkan delapan keturunan sporozoit. Ookista berspora dapat tertelan oleh host perantara seperti orang yang membersihkan kotoran kucing, babi dalam kumbangan, maupun tikus. Mereka merupakan host perantara yang melebgkapi siklus hidup parasit.5
b. Transmisi Transmisi oral.5
2.1.4. Manifestasi Klinis
Toksoplasmosis dapat dikategorikan menjadi 4 kelompok: (1) Didapat pada pasien imunokompeten; (2) didapat atau reaktivasi pada pasien imunodefisiensi; (3) ocular; dan (4) kongenital. Diagnosis dan terapi dapat berbeda untuk masing-masing kategori klinis. Pada umumnya, diagnosis dilengkapi dengan menggunakan pemeriksaan serologis, karena isolasi parasite dapat sulit. Pemeriksaan molecular, seperti polymerase chan
7
reaction (PCR), memainkan peran penting dalam mendiagnosis infeksi pada fetus.8
Infeksi toksoplasma didapat pada pasien imunokompeten secara umum merupakan infeksi asimptomatik. Namun, 10%-20% pasien dengan infeksi akut mengalami limfadenopati servikal atau flu-like sindrom. Perjalanan klinisnya jinak dan dapat sembuh sendiri; gejala biasanya menghilang dalam waktu beberapa minggu sampai bulanan.8
Pasien imunodefisiensi sering mengalami kelainan sistem saraf pusat tetapi dapat juga mengalami miokarditis atau pneumonitis. Pada pasien dengan HIV, toksoplasmik ensefalitis adalah penyebab tersering lessi massa intraserebral dan diduga karena reaktivasi infeksi kronis. Toksoplasmosis pada pasien diterapi dengan obat imunosupresif dapat karena baru didapat atau reaktivasi infeksi laten.8
Toksoplasmosis ocular, adalah penyebab penting terjadinya chorioretinitis di Amerika Serikat, dapat merupakan akibat kelainan kongenital atau infeksi didapat. Pasien yang terinfeksi secara kongenital dapat asimptomatik sampai usia dekade kedua atau ketiga, saat lesi berkembang di mata diduga akibat kista yang rupture dan pelepasan tachyzoite dan bradyzoite yang berkelanjutan. Chorioretinitis lebih sering bilateral (30%-80%) pada individu yang terinfeksi secara kongenital dari pada individu dengan infeksi akut T. gondii didapat.8
Toksoplasmosis kongenital memililki manifestasi klinis spectrum luas, tetapi bersifat subklinis pada sekitar 75% neonatus yang terinfeksi. Tingkat keparahan penyakit secara klinis pada neonatus dengan infeksi kongenital berhubungan terbalik dengan usia kehamilan pada waktu infeksi maternal primer – dengan infeksi maternal trimester pertama memberikan manifestasi yang lebih berat. Saat tampak secara klinis, infeksi ini dapat menyerupai penyakit lain pada neonatus. Pada sebagian kasus, aborsi spontan, prematuritas, atau kelahiran mati dapat terjadi. Keterlibatan sistem saraf pusat adalah tanda infeksi toksoplasma kongenital. Adanya chorioretinitis, kalsifikasi intracranial, dan hidrosefalus disebut triad klasik
8
toksoplasmosis kongenital. Demam, hidrosefalus atau mikrocefal, hepatosplenomegali, jaundis, kejang, chrorioretinitis (sering bilateral), kalsifikasi serebral, dan cairan serebrospinal abnormal adalah gambaran klasik toksoplasmosis kongenital berat. Temuan jarang lainnya termasuk ruam (makulopapular, ptekie, atau keduanya), miokarditis, pneumonitis dan distress respirasi, gangguan pendengaran, gambaran seperti eritroblastosis, trombositopenia, limfositosis, monositosis, dan sindrom nefrotik.8
Beberapa anak yang terinfeksi tanpa penyakit yang jelas karena pada saat neonatus dapat terlewat sekuel infeksi yang serius; namun, banyak yang mengalami chorioretinitis (14 sampai 85%), strabismus, kebutaan, hidrosefalus atau mikrosefal, kalsifikasi serebral, keterlambatan pertumbuhan, epilepsy, atau ketulian beberapa bulan sampai beberapa tahun kemudian.8
2.1.5. Prosedur Diagnostik
Diagnosis toksoplasmosis akut sering terlewat karena infeksu akut tidak menunjukan tanda dan gejala patognomonik. Dapat muncul seperti gambaran flue-like syndrome yang sangat ringan dengan atau tanpa limfadenopaty. Sangat jarang, potongan ruam sentral dapat ditemukan pada pemeriksaan fisik. Karena alasan ini, sebagian besar pasien tidak menolak infeksi akut tersebut. Maka dari itu, kecurigaan klinis yang kuat adalah kunci untuk investigasi laboratorium yang memainkan peran penting. Diagnosis laboratorium dapat dibuat dengan melakukan pemeriksaan serologi, isolasi kultur (pada model binatang atau garis sel), atau metode molecular seperti PCR.9
A. Identifikasi dan Isolasi Parasit
Diagnosis definitif membutuhkan pembuktian adanya parasit pada specimen. Walaupun jarang pada pasien dengan meningoensefalitis yang disebabkan T.gondii, parasit tersebut dapat diisolasi pada cairan LCS (Liquor Cerebro Spinal). Parasit dapat juga diisolasi dari kultur darah pasien, walaupun dengan atau tanpa bukti adanya ensefalitis yang sedang
9
berlangsung. Dulu isolasi T.gondii yang didapatkan dari specimen klinis memerlukan perlakuan intensif dan hasil yang didapat setelah 6 minggu kemudian. Metode diagnostik lainnya yang sedang diteliti adalah amplifikasi selektif dengan PCR (Polymerase Chain Reaction) dari produksi khusus DNA specimen klinik T.gondii. Karena keuntungan klinis dari teknik pemeriksaan yang sangat sensitif ini untuk mengidentifikasi parasit pada LCS (pada infeksi yang predominan ensefalitis dibandingkan meningitis) pemeriksaan ini tetap perlu dilakukan.10
B. Test Serologis
Test terhadap IgM digunakan untuk menetukan apakah suatu pasien telah terkena infeksi baru-baru ini atau di waktu yang lalu. Oleh karena ada kemungkinan dalam salah menafsir hasil positif IgM dari hasil percobaan, pengujian untuk konfirmasi harus dilakukan.11
a. Toxoplasma Serological Profile (TSP)
Toxoplasma Serological Profile telah secara klinis sangat menolong dalam mendiagnosis toxoplasmik lymphadenitis, myocarditis, polyomiositis, chorioretinitis dan selama kehamilan. Karena pemeriksaan TSP dengan hasil positif pada IgG dan IgM dapat membedakan antara infeksi/peradangan kronis atau infeksi yang didapat dan lebih baik daripada pemeriksaan serological tunggal manapun.11
b. Dye test
Antibodi IgG diukur terutama menggunakan sabin-feldman dye test(DT) pemeriksaan ini merupakan tes netralisasi sensitif dan sangat spesifik, dimana organisme dilisiskan kemudian dipresentasikan dengan komplemen dan IgG antibody spesifik T.gondii. IgG biasanya timbul dalam 1-2 minggu infeksi, puncaknya dalam 1-2 bulan kemudian turun dengan rata-rata penurunan bervariasi dan biasanya tetap ada selama hidup. Tingginya titer tidak berkorelasi dengan keparahan penyakit.11
10
Dye test positif menyatakan bahwa pasien pernah terpapar oleh parasit, sebaliknya DT yang yang negatif mempunyai arti penting dalam mengesampingkan kemungkinan terpapar T.gondii. Pada sebagian kecil pasien antibody IgG mungkin saja tidak terdeteksi dalam 2-3 minggu setelah awal paparan terhadap parasite.10
c. Test Differential aglutination (AC/HS)
Test differential aglutination menggunakan dua preparat antigen yang dapat menggambarkan antigen penentu yang ditemukan pada awal infeksi akut (antigen AC) atau antigen pada tahap akhir infeksi (HS). Rasio titer menggunakan antigen AC dibandingkan antigen HS dapat menginterpretasikan sebagai akut.10
d. Avidity
Test avidity digunakan sebagai test konfirmasi diagnostik tambahan pada TSP untuk pasien dengan IgM positif atau equivocal atau hasil tes AC/HS yang akut atau equivocal. Hasil antibody avidity IgG rendah atau equivocal jangan diinterpretasikan sebagai diagnostik infeksi yang didapat sekarang.10
e. Antibody IgM
Antibody IgM diukur dengan menggunakan metode double sandwich atau immune capture IgM-ELLISA. Metode ini menghindari kesalahan false positif.10
Pada pasien dengan infeksi didapat saat ini, antibodi IgM T.gondii dideteksi pada awal penyakit dan titer ini akan negatif dalam beberapa bulan. IgM yang tetap persisten tidak menggambarkan relevansi klinis dan pada pasiennya harus dipertimbangkan infeksi kronis10.
f. Antibody IgA
Antibodi IgA mungkin dapat ditemukan pada infeksi akut dalam serum penderita dewasa dan infan yang terinfeksi secara kongenital menggunakan ELLISA atau metode ISAGA. Antibodi IgA dapat tetap ada untuk beberapa bulan sampai lebih dari satu tahun. Berdasarkan hal ini, pemeriksaan antibodi ini mempunyai peranan
11
yang sedikit untuk menegakkan infeksi akut pada orang dewasa, hal ini kontras dibandingkan apabila ada peningkatan sensitifitas dengan hasil pemeriksaan IgA yang melebihi IgM untuk mendiagnosis toxoplasmosis kongenital.10
g. Antibodi IgE
Antibodi IgE dideteksi dengan menggunakan ELISA pada serum penderita dewasa dengan infeksi akut, neonatus yang terinfeksi secara kongenital, anak-anak dengan chorioretinitis toxoplasmosis kongenital. Durasi seropositif IgE kurang dibandingkan antibodi IgM atau IgA.10
C. Neuroimaging
Pada gambaran CT-scan di otak menunjukkan gambaran lesi noduler tunggal (30%) atau multipel. Lebih sering gambaran CT-scan menunjukkan lesi kavitasi dengan dinding yang tipis dan diikuti adanya ring enhancement setelah pemberian kontras. Gambaran edema disekeliling white matter juga sering didapatkan.12
Sekitar 75% nodul-nodul berlokasi di basal ganglia, tetapi dapat juga tersebar sampai ke bagian serebral lain pada gray matter-white matter. Toxoplasmosis mempunyai kecendrungan untuk melibatkan basal ganglia, lesi juga dapat timbul di sepanjang serebellum, batang otak dan medulla spinalis. Perdarahan dan kalsifikasi dapat timbul selama pengobatan dan dikatakan kalsifikasi berupa cincin tergambar pada awal dilakukan CT-scan sebagai diagnosis pertama, walaupun dikatakan bahwa kalsifikasi berupa cincin jarang terjadi pada penyakit yang didapat dibandingkan dengan kelainan kongenital.12
Tanda karakteristik dari Toxoplasmosis di SSP adalah target yang asimetris yang dapat dideteksi baik dengan CT-scan maupun dengan MRI, dengan MRI lebih sensitif dibandingkan CT-scan. Target asimetri yang timbul berupa abses ring enhancement yang mengandung nodul eksentris pada kavitas absesnya. Tanda target asimetris ini sebenarnya
12
patognomonik untuk Toxoplasmosis SSP tetapi hanya terlihat pada 30% penderita.13
MRI lebih sensitif dibandingkan CT-scan pada awal infeksi. MRI dapat mendeteksi lesi pada penderita Toxoplasmosis aktif yang pada CT-scan didapatkan hasil yang normal. Dengan demikian MRI direkomendasikan pada penderita yang dijumpai gejala neurologis dan antibodi toxoplasma dengan gambaran CT-scan normal. Tooplasmosis memperlihatkan area hipointens ringan pada T1W1 dan hiperintense T2W1. Kadang lesi dapat menunjukkkan sedikit isointense sampai hipointense pada T2W1, dikelilingi oleh edema dengan intensitas lebih tinggi. Pada CECT dan CEMR, ring-like dan nodular ehancement dikelilingi edema white matter dengan berbagai tingkatan. Nodul atau ring enhancement fokal dijumpai sekitar 70% pendera setelah pemberian gadolinium.13
2.1.6. Diagnosa banding
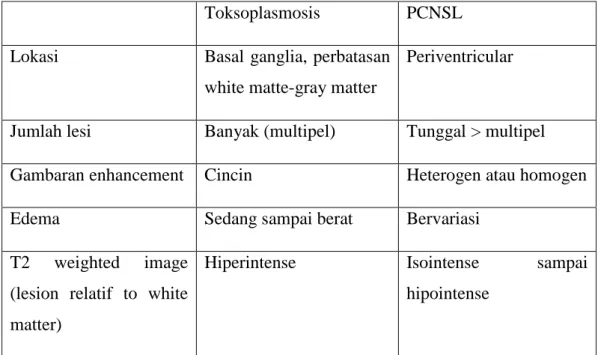
Diagnosa banding penyakit yang paling dekat adalah primary central nervous system (PCNSL). Diagnosa banding yang lain adalah tumor metastase, tuberkuloma, abses otak.14
Tabel 1. Diagnosa Banding ensefalitis toksoplasma dengan PCNSL.14
Toksoplasmosis PCNSL
Lokasi Basal ganglia, perbatasan white matte-gray matter
Periventricular
Jumlah lesi Banyak (multipel) Tunggal > multipel
Gambaran enhancement Cincin Heterogen atau homogen
Edema Sedang sampai berat Bervariasi
T2 weighted image (lesion relatif to white matter)
Hiperintense Isointense sampai hipointense
13 Diffusion weighted
image
Biasanya hipointense Seringkali hiperintense
MR perfusion Menurun Meningkat
MR spectroscopy Kadar laktat meningkat Kadar choline meningkat
Lain-lain Antibodi IgG
Toxoplasma positif (90% penderita)
EBV DNA amplified by PCR in CSF (hampir seluruh penderita)
2.1.7 Penatalaksanaan
Untuk menangani toksoplasmosis kongenital terdapat dua jenis regimen yang tersedia: prenatal dan postnatal. Yang pertama bertujuan untuk mencegah infeksi pada fetus dan pada kasus infeksi yang telah diketahui, mempercepat terapi sebelum kelahiran, sementara yang kedua bertujuan untuk menangani infeksi dan mencegah sekuel.15
Terapi prenatal
Dengan adanya diagnosis prenatal, usaha dibuat untuk menangan infeksi selama periode gestasi. Tujuan pendekatan ini adalah untuk menurunkan risiko transmisi infeksi dari ibu-janin dan memungkinkan antisipasi terapi sebelum kelahiran.15
Obat utama yang diberikan adalah: Spiramycin- antibiotika makrolida, dengan spectrum antibakteri dibandingkan dengan eritromisin; Pyrimethamine-substitus phenylpyrimidine obat antimalarial; dan Sulfadiazine- antibiotik sulfonamide.15
Setelah dipastikan hasil test serologis ibu konsisten dengan infeksi didapat dan perolehan infeksi selama 18 minggu pertama masa kehamilan atau dalam jangka waktu pendek sebelum konsepsi tidak dapat diabaikan, terapi dengan spiramycin harus diberikan yang bertujuan mencegah transmisi vertical parasite.15
14
Jika infeksi fetus dikonfirmasi dengan hasil PCR positif pada cairan amnion saat usia kehamilan 18 minggu atau lebih, terapi dengan pyrimethamine, sulfadiazine, dan asam folinic direkomendasikan. Setelah 18 minggu kehamilan, penting untuk memberikan kombinasi pyrimethamine-sulfadiazine secepatnya, karena rasio transmisi ibu-anak sangat tinggi untuk mengubah penggunaan spiramycin yang tidak bermanfaat.15
Tentu penting untuk mempertimbangkan kemungkinan efek samping pyrimethamine. Yang menginhibisi dihydrofolat reduktase, yang penting untuk sintesis asam folat, yang menyebabkan depresi sumsum tulang yang bersifat reversible dan biasanya bertahap. Faktanya, selama periode pemberian obat ini, ibu diawasi secara ketat untuk terjadinya toksisitas hematologi. Jika toksisitas signifikan muncul, bahkan dengan terapi asam folinic, kombinasi obat harus dihentikan sampai abnormalitas hematologi terkoreksi dan regimen obat kemudian dimulai lagi.15
Terapi postnatal
Mengenai terapi post natal, direkomendasikan untuk memberikan terapi spesifik pada setiap kasus toksoplasmosis kongenital, asimptomatik atau tidak, meskipun tidak ada data yang cukup untuk mengevaluasi terapi dengan tepat pada neonatus dengan infeksi asimptomatik. Terapi untuk neonatus tersebut harus diberikan dengan tujuan mencegah sekuale kemudian yang muncul terlambat.15
Pertimbangan penting lainnya adalah agen yang dapat direkomendasikan untuk terapi spesifik saat ini adalah bermanfaat untuk melawan bentuk tachyzote, tetapi tidak ada yang menunjukan eradikasi efektif terhadap bentuk kista, terutama dari sistem saraf pusat dan dari mata.15
Terapi post natal spesifik adalah berdasarkan pada dua obat yang sama yang juga penting pada prenatal: pyrimethamine dan sulfadiazine.15
Penggunaan obat tersebut secara simultan adalah 8 kali lebih efektif dari pada pyrimethamine atau sulfadiazine sendiri, dan telah menjadi “baku emas”
15
yang mana agen antimikroba lainnya, tunggal dan dalam kombinasi, telah dibandingkan.15
Dua studi terbaru telah mempublikasikan untuk mendukung terapi ini. Pertama mengevaluasi hasil terapi pada 120 neonatus dengan toksoplasmosis kongenital antara tahun 1981 dan 2004. Yang menyatakan bahwa terapi pada neonatus tanpa penyakit neurologis yang nyata saat lahir dengan pyrimethamine dan sulfadiazine selama 1 tahun memberikan hasil kognitif , neurologis, dan auditori yang normal pada semua pasien. Terapi pada neonatus yang mengalami penyakit neurologis sedang sampai berat saat lahir memberikan hasil neurologis dan kognitif >72% dari semua pasien, dan tidak ada yang mengalami tuli sensorineural. 91% anak tanpa penyakit neurologis yang nyata dan 64%nya dengan penyakit neurologis sedang atau berat saat lahir tidak mengalami lesi mata yang baru. Jadi jelas pada studi ini, bahwa hampir semua hasilnya nyata lebih baik dari pada yang dilaporkan pada anak tanpa terapi atau diterapi selama 1 bulan pada dekade awal.15
2.1.8. Pencegahan dan Vaksinasi
Konsumsi daging yang tidak dimasak yang mengandung jaringan yang mengandung kista adalah rute infeksi terpenting pada sebagian besar daerah didunia. Di daerah dengan kebersihan air yang buruk, memakan air dan tanah yang mengandung ookista, atau kontak dengan ookista infektif, adalah sumber infeksi penting lainnya. Faktanya, studi terbaru telah menemukan bahwa infeksi dengan ookista lebih penting dari pada yang sebelumnya diduga. Pencegahan toksoplasmosis adalah tujuan edukasi kesehatan primer terkait dalam menghindari paparan personel pada parasite. Banyak Negara telah memperkenalkan program edukasi yang bertujuan untuk mengurangi insiden toksoplasmosis kongenital.16
Perkembangan vaksin yang efektif melawan T. gondii nampaknya menjadi tujuan yang dapat dicapai, karena infeksi primer menghasilkan proteksi jangka panjang melawan parasit. Pendekatan yang paling efektif untuk perkembangan vaksin telah menggunakan strain mutasi parasite non-virulen. Vaksin hidup yang dilemahkan, Toxovax® (Intervet Schering
16
Plough, Boxmeer, The Netherlands), yang dicoba pada domba untuk mencegah aborsi akibat infeksi kongenital, tetapi beberapa vaksin tidak sesuai untuk penggunaan pada manusia terutama karena potensi risiko reaktivasi menjadi bentuk patogenik.16
2.2. INFEKSI VARICELA ZOSTER
2.2.1. Etiologi
Merupakan anggota family virus herpes.2
2.2.2. Cara infeksi
Virus ini ditularkan melalui kontak fisik langsung, kontak udara melalui droplet sekresi respirasi. Orang yang baru terinfeksi adalah menular dari 1-2 hari sebelum terbentuknya ruam. Periode inkubasi rata-rata untuk varisela adalah 14 sampai 16 hari (berkisar dari 10-21 hari). setelah infeksi primer sembuh, virus memasuki fase laten dan menjadi dorman di ganglia sensoris thorakalis. Reaktivasi dapat terjadi sepanjang dermatom sensoris untuk menyebabkan herpes zoster atau “shingles”.2
2.2.3. Manifestasi Klinis
Infeksi varisela maternal ditularkan ke fetus dibawah usia kehamialn 20 minggu dapat menyebabkan kematian fetus atau anomaly perkembangan, termasuk malformasi ophthalmologi, jaringan parut kutan, hypoplasia tungkai, dan kerusakan sistem saraf pusat. Jika infeksi maternal dan transmisi fetus selanjutnya terjadi kemudian dalam kehamilan, bayi dapat mengalami tanda khas varicella setelah kelahiran atau dapat asimptomatik tetapi memiliki risiko mengalami zoster setelahnya. Infeksi perinatal yang terjadi beberapa hari sebelum atau setelah lahir dapat menyebabkan kematian neonatus.3
17 2.2.4 Diagnosis
Varisela harus diduga pada ibu yang mengalami tanda-tanda klasik varisela: prodromal penyakit dengan lesi seperti tetesan embun “dewdrop” yang dapat menjadi krusta. Pada bayi yang yang mengalami lesi vesicular khas, PCR atau direct fluorescent antibody terhadap cairan dapat dilakukan. Titer IgM akut dan konvalesen dapat mendiagnosis yang sudah pernah terjadi tetapi tidak akan mengidentifikasi penyakit akut.3
2.2.5 Terapi
Pada wanita hamil yang mendapat infeksi varisela dapat diterapi dengan acyclovir. Wanita hamil yang terpapar dengan varisela dapat diberikan profilaksis immunoglobulin varicella-zoster atau immunoglobulin intravena. Bayi yang lahir dengan varicella kongenital harus diterapi dengan acyclovir dan immunoglobulin varicella-zoster.3
2.3. INFEKSI SIFILIS
2.3.1. Definisi
Sifilis adalah infeksi yang ditularkan secara seksual yang disebabkan oleh Treponema pallidum. Tidak seperti infeksi kongenital lainnya, sifilis adalah dapat diobati, dan hal tersebut membuat pencegahan infeksi pada bayi dapat dilakukan. Infeksi dapat terjadi pada neonatus sebagai hasil dari penularan spirochetes melewati plasenta selama kehamilan.4
2.3.2. Cara Penularan
Menyebar melalui kontak langsung dengan spirochete yang terdapat pada lesi, secara seksual, atau secara transplasental. Sifilis mengenai wanita hamil dalam tiga stadium:
(a) Stadium primer: gambaran ulkus sifilitik dan limfadenitis.
(b) Stadium sekunder: ruam pada tangan dan kaki bahkan setelah 2-10 minggu ulkus sembuh.
18
(c) Stadium tersier: lesi neurologis, kardiovaskular, dan lesi gumma (granuloma pada kulit dan sistem musculoskeletal).
Sifilis kongenital ditularkan dari ibu ke anaknya, yang mengalami stadium primer dan sekunder dari pada stadium tersier. Sifilis kongenital dapat dibedakan menjadi dua fase: penyakit dini (sebelum 2 tahun) dan penyakit lambat (setelah 2 tahun).2
2.3.3. Manifestasi Klinis
Sebagian besar bayi yang lahir dengan sifilis kongenital adalah asimptomatik saat lahir. Waktu onset manifestasi klinis digunakan untuk mengklasifikasikan sifilis kongenital dini dan sifilis kongenital lambat. Gambaran yang muncul saat 1 sampai 2 bulan usia dengan perkembangan satu atau lebih kelainan berikut: ruam makulopapular, mendengus, limfadenopati generalisata, hepatomegaly, trombositopenia, anemia, meningitis, chorioretinitis, pneumonia alba, osteochondrositosis. Sifilis kongenital lambat muncul setelah 2 tahun usia dengan tanda-tanda seperti Hutchinson teeth (gigi yang kecil dengan lubang sentral abnormal), mulberry molar (protrusi bulbus pada gigi molar menyerupai mulberry), perforasi palatum durum, ketulian nervus delapan, keratitis interstitial, lesi tulang, dan saber shins (karena periostitis kronis).3
2.3.4. Diagnosis
Diagnosis sifilis dapat dilakukan dengan menggunakan fluoroscopy dark-field atau dideteksi dengan direct immunofluorescence assay pada sample yang diambil dari lesi, plasenta atau umbilicus. Diagnosis presumptive dibuat menggunakan test nontreponemal dan treponemal. Tes non treponemal termasuk Venereal Disease Research Laboratory (VDRL) dan Rapid Plasma Reagen (RPR) tes. Dan treponemal tes, termasuk fluorescent treponemal antibody absorption (FTA-ABS) assay dan mikrhaemagglutination assay untuk T. pallidum antibody (MHA-TP). Tes treponemal tidak boleh dilakukan sendiri karena hasil false positif ditunjukan oleh beberapa infeksi lainnya seperti penyakit Lyme, yaws, pinta, dan leptospirosis. Kadang hasil false negatif juga dapat terlihat karena antibody
19
yang berlebihan disebut efek “Prozone”. Metode diagnostic terbaru seperti enzyme immunoassay (EIA), polymerase chain reaction (PCR), dan immunoblotting digunakan; pemeriksaan ini memiliki sensitivitas dan spesifitas yang lebih besar. EIA berdasarkan metode gambaran antibody menggunakan (rekombinan) antigen treponemal secara komersial telah tersedia. Seperti kit, Captia Syph-G (Mercia Diagnostics, Guildford), yang mendeteksi IgG treponemal, memilliki sensitivitas 100% dan spesifisitas 99% saat dites pada wanita hamil.2
2.3.5. Terapi
Pada umumnya, terapi sifilis kongenital memerlukan Penicillin selama 10 hari (Penicillin aqueous G 100.000 sampai 150.000 unit/kg/24 jam). Terapi yang sesuai untuk ibu dapat menghilangkan risiko infeksi pada bayi. Bayi yang terinfeksi harus diikuti secara rutin sampai tes nontreponemal dilaporkan negative. Pada studi yang meliputi 204 wanita hamil dengan sifilis primer, sekunder, atau laten dini, penicillin benzathin IM dosis tunggal, 2,4 juta unit mencegah infeksi fetus pada 98% kasus. Pada studi ini kegagalan terapi terhadap infeksi maternal terjadi hanya pada wanita dengan HIV positif.2
2.4. RUBELLA
2.4.1. Definisi
Rubella, juga disebut campak Jerman, adalah penyakit masa kanak-kanak yang insidennya telah nyata menurun di Amerika utara sejak diperkenalkannya vaksin rubella rutin pada anak. Dengan tidak adanya kehamilan, biasanya secara klinis dimanifestasikan sebagai infeksi ringan yang sembuh sendiri. Rubella merupakan salah satu infeksi paling teratogenik yang dikenal dengan sekuele infeksi janin paling buruk selama fase organogenesis.17
Sindrom Rubella kongenital adalah infeksi virus yang didapat dari ibu selama kehamilan. Tanda dari sindrom ini adalah adanya kelainan kongenital
20
multipel yang bisa mengakibatkan kematian janin. Diagnosis ditegakkan dengan serologi dan kultur virus. Tidak ada pengobatan khusus. Pencegahannya adalah dengan melakukan vaksinasi rutin.18
Sindrom Rubela kongenital biasanya berasal dari infeksi ibu primer. Rubella diyakini menyerang saluran pernapasan bagian atas, dengan viremia dan penyebaran virus berikutnya ke tempat yang berbeda, termasuk plasenta. Janin berisiko tinggi mengalami kelainan perkembangan saat terinfeksi selama 16 minggu pertama kehamilan, terutama pada 8 sampai 10 minggu pertama. Pada awal masa kehamilan, virus dianggap untuk membentuk infeksi intrauterin kronis. Efeknya meliputi kerusakan endotel pada pembuluh darah, sitolisisis sel secara langsung, dan gangguan mitosis seluler.18
2.4.2. Epidemiologi
KLB rubella besar terjadi di Kanada pada 1990-an. Pada tahun 2005, 220 kasus rubella yang dikonfirmasi di tiga kabupaten di Ontario. Sebagian besar dari kasus ini berada di anggota komunitas keagamaan yang banyak anggota belum divaksinasi atau belum diterima berbagai vaksin rutin yang direkomendasikan. Insiden rubella telah menurun 99% dari 57.686 kasus pada 1969 menjadi 271 kasus pada tahun 1999. Di luar kehamilan, rubella tidak berbahaya. Namun, dalam kehamilan, penyakit ini menyebabkan kelainan bawaan janin. Wanita hamil dengan rubella mempunyai distribusi angka cacat bawaan pada janin bergantung pada tuanya kehamilan. Triwulan I ke bawah 30-50%, triwulan II 6,8% dan triwulan III 5,3%.19
2.4.3. Etiologi
21
Rubella disebabkan oleh virus RNA beruntai tunggal yang merupakan anggota dari togaviridae. Terdapat dua genotip utama, dengan eropa, amerika utara, dan jepang isolat berbeda dari beberapa ditemukan di India dan Cina. Penularan terjadi melalui sekresi nasofaring, dan angka penularan adalah 80% pada orang yang rentan.17
2.4.4. Patogenesis
Virus rubella disebabkan oleh droplet. Virus ini ada di dalam nasofaring dan menyebar melalui sistem limfatik dan darah. Infeksi janin terjadi jika terdapat viremia maternal dan terjadi melalui transmisi plasenta. Infeksi janin diperoleh secara hematogen, dan tingkat transmisi bervariasi dengan usia kehamilan di mana infeksi ibu terjadi. Setelah menginfeksi plasenta, virus rubella menyebar melalui sistem vaskular dari perkembangan janin, menyebabkan kerusakan sitopatik ke pembuluh darah dan iskemia dalam perkembangan organ. Ketika ibu infeksi/paparan terjadi pada trimester pertama, tingkat infeksi janin mendekati 80%, turun menjadi 25% pada akhir trimester kedua dan meningkat lagi di trimester ketiga dari 35% pada usia kehamilan 27-30 minggu untuk hampir 100% melewati 36 minggu gestation. Risiko cacat bawaan telah dilaporkan 90% bila infeksi maternal terjadi sebelum 11 minggu kehamilan, 33% di 11-12 minggu, 11% di 13-14 minggu, 24% di 15-16 minggu, dan 0% setelah 16 weeks.20
Rubella postnatal
Masuknya virus rubella biasanya melalui epitel pernafasan nasofaring. Virus ditularkan melalui partikel aerosol dari sekresi saluran pernafasan individu yang terinfeksi. Virus menempel dan menyerang epitel pernafasan. Kemudian menyebar secara hematogen (viremia primer) ke limfatik regional dan jauh dan bereplikasi dalam sistem retikuloendotelial. Hal ini diikuti oleh viremia sekunder yang terjadi 6-20 hari setelah infeksi. Selama fase viremik ini, virus rubella dapat dipulihkan dari berbagai lokasi tubuh termasuk kelenjar getah bening, urin, cairan serebrospinal (CSF), kantung konjungtiva, ASI, cairan sinovial, dan paru-paru. Viremia menguncak sesaat sebelum onset ruam dan menghilang tak lama kemudian. Orang yang terinfeksi mulai
22
menumpahkan virus dari nasofaring 3-8 hari setelah terpapar selama 6-14 hari setelah onset ruam.21
Sindrom rubella kongenital
Infeksi janin terjadi secara transplasenta selama fase viremik ibu, namun mekanisme dimana virus rubella menyebabkan kerusakan janin kurang dipahami. Cacat janin yang diamati pada sindrom rubella kongenital kemungkinan sekunder akibat vaskulitis yang mengakibatkan nekrosis jaringan tanpa pembengkakan. Mekanisme lain yang mungkin adalah kerusakan virus langsung dari sel yang terinfeksi. Studi telah menunjukkan bahwa sel yang terinfeksi rubella pada awal periode janin telah mengurangi aktivitas mitosis. Ini mungkin akibat kerusakan kromosom atau karena produksi protein yang menghambat mitosis. Terlepas dari mekanismenya, setiap luka yang mempengaruhi janin pada trimester pertama (selama fase organogenesis) menyebabkan cacat organ bawaan.21
2.4.5. Gejala klinik
Pada orang dewasa, rubella biasanya bermanifestasi sebagai demam ringan disertai ruam makulopapular generalisata yang dimulai diwajah dan menyebar ke badan dan ekstremitas. Gejala lain adalah artralgia atau arthritis, limfadenopati kepala dan leher, dan konjungtivitis. Masa tunas adalah 12-23 hari. Viremia biasanya mendahului tanda-tanda klinis sekitar seminggu, dan orang dewasa dapat menularkan penyakit sejak viremia hingga 5 sampai 7 hari ruam. Hampir separuh infeksi pada ibu hamil bersifat subklinis meskipun terjadi viremia yang dapat menyebabkan infeksi dan malformasi pada janin.17 Neonatus yang lahir dengan rubella kongenital dapat mengeluarkan virus selama berbulan-bulan dan karena itu merupakan ancaman bagi bayi lain serta orang dewasa yang rentan yang berkontak dengan mereka. Sindrom rubella kongenital mencakup satu atau lebih dari yang berikut:17
Cacat mata-katarak dan glaucoma kongenital
Penyakit jantung-duktus arteriosus paten dan stenosis arteri pulmonalis Tuli sensorineural-cacat tunggal tersering
Cacat susunan saraf pusat-mikrosefalus, hambatan perkembangan, retardasi mental dan meningoensefalitis
23 Retinopati pigmentasi
Purpura neonatus
Hepatosplenomegali dan ikterus Penyakit tulang radiolusen 2.4.6. Diagnosis
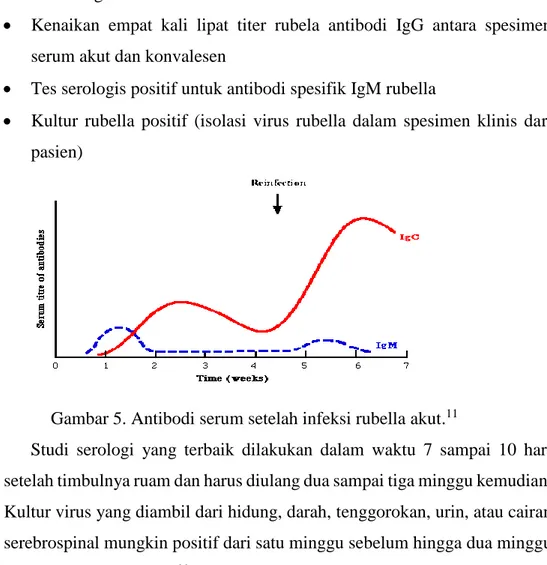
Diagnosis yang akurat dari infeksi rubella primer akut pada kehamilan sangat penting dan membutuhkan pemeriksaan serologi, karena merupakan poin penting dari kasus subklinis. Serologi oleh ELISA untuk mengukur IgG rubella - spesifik dan IgM nyaman, sensitif, dan akurat. Kehadiran infeksi rubella didiagnosis oleh:11
Kenaikan empat kali lipat titer rubela antibodi IgG antara spesimen serum akut dan konvalesen
Tes serologis positif untuk antibodi spesifik IgM rubella
Kultur rubella positif (isolasi virus rubella dalam spesimen klinis dari pasien)
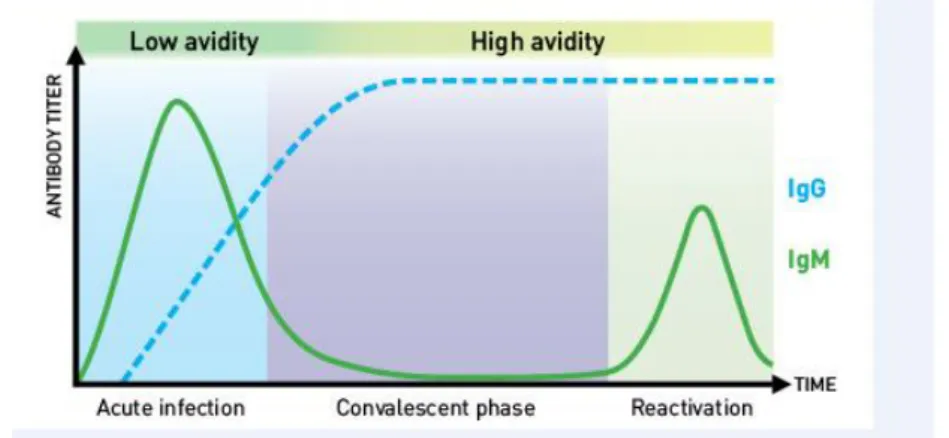
Gambar 5. Antibodi serum setelah infeksi rubella akut.11
Studi serologi yang terbaik dilakukan dalam waktu 7 sampai 10 hari setelah timbulnya ruam dan harus diulang dua sampai tiga minggu kemudian. Kultur virus yang diambil dari hidung, darah, tenggorokan, urin, atau cairan serebrospinal mungkin positif dari satu minggu sebelum hingga dua minggu setelah timbulnya ruam.11
2.4.7. Penatalaksanaan
Tidak ada terapi spesifik untuk rubella. Pasien dianjurkan untuk berhati-hati menjaga percikan ludah selama 7 hari setelah awitan ruam. Jika dalam
24
kandungan wanita terpapar virus rubella, wanita harus diberi konseling mengenai risiko dan konsekuensi dari virus ini. Diagnosis prenatal, bahkan pada trimester pertama dapat dideteksi.17
2.4.7. Pencegahan
Kumpulan kekebalan dirawat oleh vaksinasi anak luas, meskipun kekhawatiran baru-baru ini atas keselamatan gondok, campak, dan rubella (MMR) mengalami penurunan penyerapan di Inggris. Idealnya, perempuan harus di uji sebelum kehamilan untuk memastikan kekebalan, namun skrining rutin pada pemesanan mengidentifikasi mereka yang berisiko dan membutuhkan vaksinasi setelah melahirkan.22
2.5. CYTOMEGALOVIRUS (CMV) 2.5.1. Definisi
Cytomegalovirus (CMV) atau dikenal sebagai virus herpes 5 (HHV-5), adalah virus yang terbungkus DNA untai ganda dan anggota keluarga herpesviridae. Cytomegalovirus merupakan penyebab paling umum dari infeksi intrauteri, terjadi pada 0,2 % sampai 2,2 % dari semua kelahiran hidup, dan penyebab umum gangguan pendengaran sensorineural dan retardasi mental.20
2.5.2. Epidemiologi
Lebih dari separuh wanita hamil menunjukkan tanda serologik pernah terinfeksi CMV. Satu persen wanita mungkin terinfeksi CMV selama kehamilan, yang semuanya asimptomatik. Infeksi primer CMV terjadi pada 1-2% wanita hamil, diperkirakan bahwa sekitar 50 % dari wanita usia reproduksi rentan terhadap infeksi CMV. Serokonversi terjadi pada 1 % sampai 4 % dari seluruh kehamilan dan lebih tinggi pada wanita yang status sosial ekonomi rendah atau yang memiliki kebersihan pribadi yang buruk. Infeksi ini dikaitkan dengan peningkatan mortalitas perinatal dan 3-7 persen bayi mendapatkan kelainan kongenital.23
25 2.5.3. Etiologi
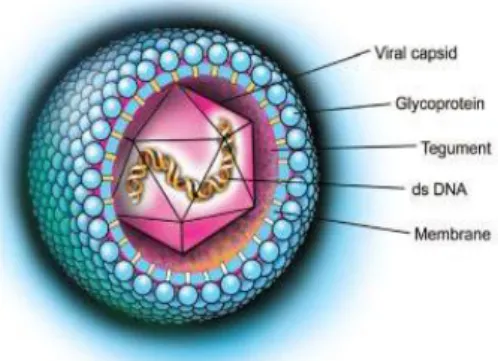
Gambar 6. Cytomegalovirus23
Cytomegalovirus (CMV) termasuk golongan virus herpes DNA. Hal ini berdasarkan struktur dan cara virus CMV pada saat melakukan replikasi. Virus ini menyebabkan pembengkakan sel yang karakteristik sehingga terlihat sel membesar (sitomegali) dan tampak sebagai gambaran mata burung hantu.23
2.5.4. Patogenesis
Infeksi CMV yang terjadi karena pemaparan pertama kali atas individu disebut infeksi primer. Infeksi primer berlangsung simptomatis ataupun asimptomatis serta virus akan menetap dalam jaringan hospes dalam waktu yang tidak terbatas. Selanjutnya virus masuk ke dalam sel-sel dari berbagai macam jaringan. Proses ini disebut infeksi laten. Pada keadaan tertentu eksaserbasi terjadi dari infeksi laten disertai multiplikasi virus. Keadaan tersebut misalnya terjadi pada individu yang mengalami supresi imun karena infeksi HIV, atau obat-obatan yang dikonsumsi penderita transplant-resipien ataupun penderita dengan keganasan.23
Infeksi rekuren (reaktivasi/reinfeksi) yang dimungkinkan karena penyakit tertentu serta keadaan supresi imun yang bersifat iatrogenik. Dapat diterangkan bahwa kedua keadaan tersebut menekan respons sel limfosit T sehingga timbul stimulasi antigenik yang kronis. Dengan demikian,terjadi reaktivasi virus dari periode laten disertai berbagai sindroma.23
Infeksi pertama merupakan infeksi laten, sekalipun terdapat antibodi. Cara penularan infeksi dengan jalan:24
26
b. melalui tempat perawatan atau sebagai sumber infeksi. 2. Vertikal : Infeksi menuju janinnya, terutama melalui plasenta. 30-40%
menimbulkan kelainan kongenital.15-20% menimbulkan gangguan neurologis dan mental. 10-30% akan mengalami kematian.
2.5.5. Gejala klinik
Kehamilan tidak meningkatkan risiko atau keparahan infeksi CMV pada ibu. Sebagian besar infeksi tidak menimbulkan gejala, tetapi sekitar 15 persen orang dewasa yang terinfeksi memperlihatkan sindrom mirip-mononukleosis infeksiosa yang ditandai oleh demam, faringitis, limfadenopati, dan poliarthritis. Wanita dengan gangguan imunitas mungkin mengalami miokarditis, pneumonitis, hepatitis, retinitis, gastroenteritis, atau meningoensefalitis. Wanita dengan infeksi primer memperlihatkan peningkatan kadar aminotransferase serum atau limfositosis.17
Infeksi primer CMV pada ibu hamil ditularkan ke janinnya pada sekitar 40 persen kasus dan dapat menyebabkan morbiditas berat. Sebaliknya infeksi rekuren pada ibu hanya menginfeksi janin pada 0,15 sampai 1 persen kasus. Infeksi janin transplasenta lebih besar kemungkinannya terjadi pada paruh pertama kehamilan.17
Karakteristik infeksi janin yang dapat membantu dalam diagnosis prenatal termasuk hambatan pertumbuhan dalam kandungan, serebral ventrikulomegali, asites, mikrosepali, hidrosepali, kalsifikasi periventrikuler, hepatosplenomegali, kardiomegali, dan oligo atau polihidramnion. Sebagian besar bayi yang terinfeksi tidak memperlihatkan gejala saat lahir, tetapi sebagian mengalami sekuele yang muncul belakangan misalnya gangguan pendengaran, defisit neurologis, korioretinitis, retardasi psikomotor, dan gangguan belajar.17
2.6.6. Diagnosis
Infeksi primer pada kehamilan dapat ditegakkan baik dengan metode serologik maupun virologik. Dengan metode serologik, diagnosis infeksi maternal primer dapat ditunjukkan dengan adanya perubahan dari seronegatif menjadi seropositif (tampak adanya IgM dan IgG anti CMV) sebagai hasil pemeriksaan serial dengan interval kira-kira 3 minggu. Dalam metode
27
serologik infeksi primer dapat pula ditentukan dengan Low IgG Avidity, yaitu antibodi klas IgG menunjukkan fungsional aviditasnya yang rendah serta berlangsung selama kurang lebih 20 minggu setelah infeksi primer. Dalam hal ini lebih dari 90 % kasus infeksi primer menunjukkan IgG aviditas rendah (Low Avidity IgG) terhadap CMV. Dengan metode virologik, viremia maternal dapat ditegakkan dengan menggunakan uji imuno fluoresen. Uji ini menggunakan monoklonal antibodi yang mengikat antigen Pp 65, suatu protein (polipeptida dengan berat molekul 65 kilo dalton) dari CMV di dalam sel leukosit dalam darah ibu.23
Gambar 7. Titer antibodi selama infeksi CMV.23
Diagnosis pranatal harus dikerjakan terhadap ibu dengan kehamilan yang menunjukkan infeksi primer pada umur kehamilan sampai 20 minggu. Diagnosis pranatal dilakukan dengan mengerjakan metode PCR dan isolasi virus pada cairan ketuban yang diperoleh setelah amniosentesis. Amniosentesis dalam hubungan ini paling baik dikerjakan pada umur kehamilan 21-23 minggu.23
2.6.7. Penatalaksanaan
Penanganan wanita hamil imunokompeten dengan infeksi CMV primer atau rekuren terbatas pada terapi simtomatik. Tidak ada terapi yang memuaskan dapat diterapkan, khususnya pada pengobatan infeksi kongenital. Obat yang digunakan untuk anti CMV saat ini adalah Ganciclovir, Foscarnet, Cidofivir dan Valacidovir, tetapi sampai saat ini belum dilakukan evaluasi di samping obat tersebut dapat menimbulkan intoksikasi serta resistensi. Berbagai agen terapi seperti gansiklovir, Adenosin arabinosid, asiklovir,
28
idoxuridin, sitosin arabinosid, leukosit interferon telah diberikan untuk pengobatan infeksi CMV kongenital, tetapi tidak ada yang menemukan kepuasan karena toksisitas atau kambuhnya infeksi setelah pemberian obat dihentikan. Saat ini, tidak ada peran perawatan antenatal pada infeksi CMV fetal.17
2.6.7. Pencegahan
Pencegahan infeksi neonatus bergantung pada pencegahan infeksi primer pada ibu, khususnya pada awal kehamilan. Tindakan-tindakan dasar misalnya hygiene yang baik dan mencuci tangan pernah dipromosikan, khususnya bagi wanita yang memiliki anak balita yang dititipkan ke tempat penitipan anak. Selain itu, upaya preventif dan promotifnya yaitu meningkatkan keadaan sosial ekonomi masyarakat dan memberikan pendidikan yang lebih baik sehingga dapat melakukan peningkatan kesehatan lingkungan dan diri sendiri.17
2.7. HERPES SIMPLEX 2.7.1. Definisi
Herpes simplex merupakan infeksi akut yang disebabkan oleh virus herpes simpleks (virus herpes hominis) tipe I atau tipe II yang ditandai oleh adanya vesikel yang berkelompok di atas kulit yang sembab dan eritematosa pada daerah dekat mukokutan, sedangkan infeksi dapat berlangsung baik primer maupun rekurens.25
2.7.2. Epidemiologi
Usia dan Jenis kelamin merupakan faktor risiko penting yang terkait dengan penambahan infeksi genital HSV-2. Bahkan, prevalensi infeksi HSV meningkat dengan usia, mencapai puncak sekitar 40 tahun. Infeksi ini muncul terkait dengan jumlah pasangan seksual, dan lebih sering pada wanita dibandingkan pada pria. Selain itu, etnis, kemiskinan, penyalahgunaan kokain, onset aktivitas seksual sebelumnya, perilaku seksual, dan vaginosis bakteri dapat memfasilitasi risiko seorang wanita dari infeksi sebelum kehamilan. Infeksi yang terjadi pada bayi jarang, berupa infeksi paru, mata dan kulit.23
29 2.7.3. Etiologi
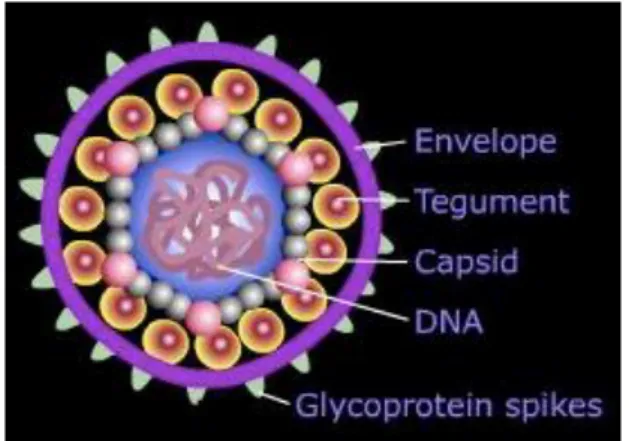
Gambar 8. Virus herpes simplex.25
Virus herpes simplex merupakan virus DNA beruntai ganda, mempunyai enveloped, termasuk dalam keluarga Herpesviridae ditransmisikan melintasi membran mukosa dan kulit tidak utuh, yang bermigrasi ke jaringan saraf, di mana mereka bertahan dalam keadaan laten. HSV-1 mendominasi pada lesi orofasial, dan itu biasanya ditemukan dalam ganglia trigeminal, sedangkan HSV- 2 yang paling sering ditemukan di ganglia lumbosakral. Namun demikian virus ini dapat menginfeksi kedua daerah orofasial dan saluran kelamin.25
2.7.4. Patogenesis
Penyebaran infeksi herpes simpleks dapat terjadi pada orang dengan gangguan kekebalan sel T, seperti pada penerima transplantasi organ dan pada individu dengan AIDS. HSV didistribusikan di seluruh dunia. Manusia adalah satu-satunya penerima alami, dan tidak ada vektor yang terlibat dalam transmisi. Endemisitas mudah dipelihara di masyarakat kebanyakan manusia karena infeksi laten, reaktivasi periodik, dan asimptomatis virus shedding. HSV ditularkan melalui kontak pribadi yang dekat, dan infeksi terjadi melalui inokulasi virus ke permukaan mukosa rentan (misalnya, orofaring, serviks, konjungtiva) atau melalui celah-celah kecil di kulit. Virus ini mudah dinonaktifkan pada suhu kamar dan dengan pengeringan; karenanya, penyebaran aerosol jarang terjadi.25
30 2.7.5. Gejala klinik
Gejala utama herpes genital yang berlangsung hingga 21 hari setelah masa inkubasi. Masa inkubasi herpes berlangsung 2-20 hari. Pada wanita, herpes menyebabkan ulserasi dan rasa panas dari alat kelamin eksternal dan serviks yang mengarah ke nyeri vulva, disuria, keputihan, dan limfadenopati lokal. Lesi ulseratif dan vesikular paha dalam, bokong, perineum atau kulit perianal juga diamati. Kedua infeksi primer pada laki-laki dan wanita mungkin rumit dengan gejala sistemik seperti demam, sakit kepala, mialgia (38% pada pria, 68 % pada wanita), kadang-kadang meningitis dan dengan neuropati otonom mengakibatkan retensi urin, terutama pada wanita.25
Pada bayi infeksi ini didapat secara perinatal akibat persalinan lama sehingga virus ini mempunyai kesempatan naik melalui membran yang robek untuk menginfeksi janin. Gejala pada bayi biasanya mulai timbul pada minggu pertama kehidupan tetapi kadang-kadang baru pada minggu ke dua-tiga. Manifestasi kliniknya: hepatosplenomegali, ikterus, petekie, meningoensefalitis, khorioretinitis, mikrosefali dan miokarditis.26
2.7.6. Diagnosis
Semua yang diduga infeksi virus herpes harus dikonfirmasi melalui pengujian virus atau serologis. Diagnosis herpes genital berdasarkan presentasi klinis saja memiliki sensitivitas 40 % dan spesifisitas 99 % dan tingkat positif palsu 20 %. Tes digunakan untuk mengkonfirmasi adanya infeksi HSVdapat dibagi menjadi dua kelompok dasar: (1) teknik deteksi virus dan (2) teknik deteksi antibodi. Teknik pengujian DNA virus utama adalah kultur virus dan deteksi antigen HSV oleh polymerase chain reaction (PCR).25
Diagnosis HSV harus dikonfirmasi baik serologis atau dengan kultur virus. Isolasi HSV dalam kultur sel adalah tes virologi pilihan untuk pasien yang mencari perawatan medis untuk ulkus genital atau lainnya lesi mukokutan dan memungkinkan perbedaan dari jenis virus (1 vs HSV-2). Sensitivitas uji ini terbatas karena beberapa masalah yang berkaitan dengan pengambilan sampel dan transportasi spesimen. Selain itu, sebagai penyembuhan lesi, mereka cenderung menjadi kultur positif. Dengan
31
demikian, kultur genital positif memberikan bukti konklusif infeksi HSV genital; namun, hasil negatif tidak mengecualikan adanya infeksi. Teknik polymerase chain reaction melibatkan amplifikasi urutan tertentu DNA atau RNA sebelum deteksi dan dengan demikian dapat mendeteksi bukti DNA virus pada konsentrasi rendah. Teknik PCR yang tersedia secara komersial dan bisa membedakan antara HSV-1 dan HSV-2. PCR memberikan sensitivitas meningkat lebih dari kultur dan akhirnya dapat menggantikan kultur sebagai standar perawatan untukdiagnosis.25
2.7.7. Penatalaksanaan
Wanita hamil dengan episode klinis pertama atau kambuh dapat diobati dengan asiklovir atau valasiklovir pada dosis yang dianjurkan. Sejak asiklovir dan valasiklovir tidak resmi disetujui untuk pengobatan ibu hamil, pasien harus diberitahu untuk memberikan persetujuan sebelum administrasi. Namun, tidak ada peningkatan kelainan janin dianggap berasal dari perawatan ini, meskipun hasil jangka panjang tidak dievaluasi. Pengobatan dengan asiklovir dan valasiklovir pada 36 minggu dari kehamilan untuk mengurangi frekuensi manifestasi klinis, penularan vertikal, penghapusan virus selama kelahiran dengan mengurangi persentase perempuan caesarean. asiklovir dapat menurunkan keparahan dan lamanya serangan utama jika diberikan dalam waktu 5 hari dari timbulnya gejala.22
2.7.8. Pencegahan
Pencegahan antara lain dengan cara menjaga kebersihan perseorangan dan pendidikan kesehatan terutama kontak dengan bahan infeksius, menggunakan kondom dalam aktifitas seksual, dan penggunaan sarung tangan dalam menangani lesi infeksius.26
32 BAB III RINGKASAN
1. Toksoplasmosis adalah penyakit yang disebabkan oleh infeksi dengan parasit obligat intraseluler Toxoplasma gondii. Diagnosis toksoplasmosis akut sering terlewat karena infeksi akut tidak menunjukan tanda dan gejala patognomonik. Dapat muncul seperti gambaran flue-like syndrome yang sangat ringan dengan atau tanpa limfadenopaty. Sangat jarang, potongan ruam sentral dapat ditemukan pada pemeriksaan fisik. Adanya chorioretinitis, kalsifikasi intracranial, dan hidrosefalus disebut triad klasik toksoplasmosis kongenital. Demam, hidrosefalus atau mikrocefal, hepatosplenomegali, jaundis, kejang, chrorioretinitis (sering bilateral), kalsifikasi serebral, dan cairan serebrospinal abnormal adalah gambaran klasik toksoplasmosis kongenital berat. Pada pemeriksaan penunjang diagnosis laboratorium dapat dibuat dengan melakukan pemeriksaan serologi, isolasi kultur (pada model binatang atau garis sel), atau metode molecular seperti PCR, CT-Scan. Untuk menangani toksoplasmosis kongenital terdapat dua jenis regimen yang tersedia: prenatal dan postnatal. Terapi prenatal: Obat utama yang diberikan adalah Spiramycin, Pyrimethamine dan Sulfadiazine. Terapi postnatal: Terapi post natal spesifik adalah pyrimethamine dan sulfadiazine.
2. Infeksi Varicela Zoster merupakan anggota family virus herpes. Virus ini ditularkan melalui kontak fisik langsung, kontak udara melalui droplet sekresi respirasi. Periode inkubasi rata-rata untuk varisela adalah 14 sampai 16 hari (berkisar dari 10-21 hari). Varisela harus diduga pada ibu yang mengalami tanda-tanda klasik varisela: prodromal penyakit dengan lesi seperti tetesan embun “dewdrop” yang dapat menjadi krusta. Pada bayi yang yang mengalami lesi vesicular khas, PCR atau direct fluorescent antibody terhadap cairan dapat dilakukan. Titer IgM akut dan konvalesen dapat mendiagnosis yang sudah pernah terjadi tetapi tidak akan mengidentifikasi penyakit akut. Pada wanita hamil yang mendapat infeksi varisela dapat diterapi dengan acyclovir. Wanita hamil yang terpapar dengan varisela dapat diberikan profilaksis immunoglobulin varicella-zoster atau immunoglobulin intravena. Bayi yang
33
lahir dengan varicella kongenital harus diterapi dengan acyclovir dan immunoglobulin varicella-zoster.
3. Sifilis adalah infeksi yang ditularkan secara seksual yang disebabkan oleh Treponema pallidum. Menyebar melalui kontak langsung dengan spirochete yang terdapat pada lesi, secara seksual, atau secara transplasental. Sebagian besar bayi yang lahir dengan sifilis kongenital adalah asimptomatik saat lahir. Gambaran yang muncul saat 1 sampai 2 bulan usia dengan perkembangan satu atau lebih kelainan berikut: ruam makulopapular, mendengus, limfadenopati generalisata, hepatomegaly, trombositopenia, anemia, meningitis, chorioretinitis, pneumonia alba, osteochondrositosis. Sifilis kongenital lambat muncul setelah 2 tahun usia dengan tanda-tanda seperti Hutchinson teeth (gigi yang kecil dengan lubang sentral abnormal), mulberry molar (protrusi bulbus pada gigi molar menyerupai mulberry), perforasi palatum durum, ketulian nervus delapan, keratitis interstitial, lesi tulang, dan saber shins (karena periostitis kronis). Diagnosis sifilis dapat dilakukan dengan menggunakan fluoroscopy dark-field atau dideteksi dengan direct immunofluorescence assay. Diagnosis presumptive dibuat menggunakan test nontreponemal dan treponemal. Tes non treponemal termasuk Venereal Disease Research Laboratory (VDRL) dan Rapid Plasma Reagen (RPR) tes. Treponemal tes, termasuk fluorescent treponemal antibody absorption (FTA-ABS) assay dan mikrhaemagglutination assay untuk T. pallidum antibody (MHA-TP). Metode diagnostic terbaru seperti enzyme immunoassay (EIA), polymerase chain reaction (PCR), dan immunoblotting digunakan; pemeriksaan ini memiliki sensitivitas dan spesifitas yang lebih besar. Pada umumnya, terapi sifilis kongenital memerlukan Penicillin selama 10 hari (Penicillin aqueous G 100.000 sampai 150.000 unit/kg/24 jam).
4. Rubella disebut juga campak Jerman, Rubella disebabkan oleh virus RNA beruntai tunggal yang merupakan anggota dari togaviridae. Pada orang dewasa, rubella biasanya bermanifestasi sebagai demam ringan disertai ruam makulopapular generalisata yang dimulai diwajah dan menyebar ke badan dan ekstremitas. Gejala lain adalah artralgia atau arthritis, limfadenopati kepala dan
34
leher, dan konjungtivitis. Masa tunas adalah 12-23 hari. Sindrom rubella kongenital mencakup satu atau lebih dari yang berikut:
Cacat mata-katarak dan glaucoma kongenital
Penyakit jantung-duktus arteriosus paten dan stenosis arteri pulmonalis Tuli sensorineural-cacat tunggal tersering
Cacat susunan saraf pusat-mikrosefalus, hambatan perkembangan, retardasi mental dan meningoensefalitis
Retinopati pigmentasi Purpura neonatus
Hepatosplenomegali dan ikterus Penyakit tulang radiolusen
Diagnosis yang akurat dari infeksi rubella primer akut pada kehamilan sangat penting dan membutuhkan pemeriksaan serologi. Serologi oleh ELISA untuk mengukur IgG rubella - spesifik dan IgM nyaman, sensitif, dan akurat. Tidak ada terapi spesifik untuk rubella. Pasien dianjurkan untuk berhati-hati menjaga percikan ludah selama 7 hari setelah awitan ruam.
5. Cytomegalovirus (CMV) atau dikenal sebagai virus herpes 5 (HHV-5), adalah virus yang terbungkus DNA untai ganda dan anggota keluarga herpesviridae. Kehamilan tidak meningkatkan risiko atau keparahan infeksi CMV pada ibu. Sebagian besar infeksi tidak menimbulkan gejala, tetapi sekitar 15 persen orang dewasa yang terinfeksi memperlihatkan sindrom mirip-mononukleosis infeksiosa yang ditandai oleh demam, faringitis, limfadenopati, dan poliarthritis. Karakteristik infeksi janin yang dapat membantu dalam diagnosis prenatal termasuk hambatan pertumbuhan dalam kandungan, serebral ventrikulomegali, asites, mikrosepali, hidrosepali, kalsifikasi periventrikuler, hepatosplenomegali, kardiomegali, dan oligo atau polihidramnion. Sebagian besar bayi yang terinfeksi tidak memperlihatkan gejala saat lahir, tetapi sebagian mengalami sekuele yang muncul belakangan misalnya gangguan pendengaran, defisit neurologis, korioretinitis, retardasi psikomotor, dan gangguan belajar. Infeksi primer pada kehamilan dapat ditegakkan baik dengan metode serologik maupun virologik. Dengan metode serologik, diagnosis infeksi maternal primer dapat ditunjukkan dengan adanya perubahan dari
35
seronegatif menjadi seropositif (tampak adanya IgM dan IgG anti CMV), Dengan metode virologik, viremia maternal dapat ditegakkan dengan menggunakan uji imuno fluoresen. Diagnosis pranatal harus dikerjakan terhadap ibu dengan kehamilan yang menunjukkan infeksi primer pada umur kehamilan sampai 20 minggu. Diagnosis pranatal dilakukan dengan mengerjakan metode PCR dan isolasi virus pada cairan ketuban yang diperoleh setelah amniosentesis. Penanganan wanita hamil imunokompeten dengan infeksi CMV primer atau rekuren terbatas pada terapi simtomatik. Tidak ada terapi yang memuaskan dapat diterapkan, khususnya pada pengobatan infeksi kongenital. Obat yang digunakan untuk anti CMV saat ini adalah Ganciclovir, Foscarnet, Cidofivir dan Valacidovir. Berbagai agen terapi seperti gansiklovir, Adenosin arabinosid, asiklovir, idoxuridin, sitosin arabinosid, leukosit interferon telah diberikan untuk pengobatan infeksi CMV kongenital, tetapi tidak ada yang menemukan kepuasan karena toksisitas atau kambuhnya infeksi setelah pemberian obat dihentikan. Saat ini, tidak ada peran perawatan antenatal pada infeksi CMV fetal.
6. Herpes simplex merupakan infeksi akut yang disebabkan oleh virus herpes simpleks (virus herpes hominis) tipe I atau tipe II yang ditandai oleh adanya vesikel yang berkelompok di atas kulit yang sembab dan eritematosa pada daerah dekat mukokutan, sedangkan infeksi dapat berlangsung baik primer maupun rekurens. Gejala utama herpes genital yang berlangsung hingga 21 hari setelah masa inkubasi. Masa inkubasi herpes berlangsung 2-20 hari. Pada wanita, herpes menyebabkan ulserasi dan rasa panas dari alat kelamin eksternal dan serviks yang mengarah ke nyeri vulva, disuria, keputihan, dan limfadenopati lokal. Lesi ulseratif dan vesikular paha dalam, bokong, perineum atau kulit perianal juga diamati. Gejala pada bayi biasanya mulai timbul pada minggu pertama kehidupan tetapi kadang-kadang baru pada minggu ke dua-tiga. Manifestasi kliniknya: hepatosplenomegali, ikterus, petekie, meningoensefalitis, khorioretinitis, mikrosefali dan miokarditis. Tes digunakan untuk mengkonfirmasi adanya infeksi HSVdapat dibagi menjadi dua kelompok dasar: (1) teknik deteksi virus dan (2) teknik deteksi antibodi. Teknik pengujian DNA virus utama adalah kultur virus dan deteksi antigen HSV oleh polymerase
36
chain reaction (PCR).Wanita hamil dengan episode klinis pertama atau kambuh dapat diobati dengan asiklovir atau valasiklovir pada dosis yang dianjurkan.
37
DAFTAR PUSTAKA
1. Tian, C., Ali, A. S., dan Weitkamp J. H. 2010. Congenital Infections, Part I: Cytomegalovirus, Toxoplasma, Rubella, and Herpes Simplex. American Academy of Pediatrics: Vol. 11 No. 8; 436-446.
2. Yadav, R. K., Maity, S. dan Saha, S. 2014. A Review on TORCH: Groups of Congenital Infection During Pregnancy. Journal of Scientific and Innovative Research;3 (2): 258-264.
3. Pizzo J. D. 2017. Congenital Infections (TORCH). Pediatrics in Review; Vol.32, No.12: 537-542.
4. Neu, N., Duchon J., dan Zachariah, P. 2015. TORCH Infections. Clinical of Perinatology; 42: 77-103.
5. Kasper LH. 2005. Toxoplasma infection. In: Kasper DL, Fauci AS, Longo DL, Braunwald E, Hauser SL, Jameson JL, eds. Harrison’s principle internal medicine. USA: McGraw Hill. P. 1243.
6. Gangneux F. R. dan Darde M. L. 2012. Epidemiology of and Diagnostic Strategies for Toxoplasmosis. Clinical Microbiology Reviews. P; 264-296. 7. Toxoplasmosis. dalam: Burns T, Breathnach S, Cox N, Griffiths C, eds. Rook’s textbook of dermatology. USA: Blackwell Publishing, 2010. P. 37.44.
8. McAuley, J. B. 2014. Congenital Toxoplasmosis. Journal of Infectious Disease Society. Vol. 3, suppl 1, pp. S30-S35.
9. Singh, S. 2016. Congenital Toxoplasmosis: Clinical Feature, Outcomes, Treatment, and Prevention. Tropical Parasitology; 6: 113-22.
10.Hahn BM, Schrell V, Sauer R, Fahlbusch R. Laboratory test for the Diagnosis of Toxoplasmosis : results of a pilot study. J Micro 2005 ; 74 : 157 – 65.
11.Loven D, Hardoff R, Sever ZB, Steinmetz AP. Treatment of Toxoplasmosis the HIV patient. J Neuro-Oncology 2004 ; 1 : 221 – 225.
12.Naqi R, Azeemuddin M, ahsan H. Cerebral Toxoplasmosis in a patient with AIDS. J Pak Med Assoc;2010;60;316-18.
38
13.Ministry of Health & Family Welfare Government of India. Guidelines and
Management of Common Opportunistics Infections of Malignancies among HIV infected Adult and Adolescent. 2007.
14.Sugianto P. Infeksi Toksoplasmosis Pada Sistem Saraf Pusat, dalam: Infeksi Pada Sistem saraf Pusat, Editor: Sudewi, Sugianto, Ritarwan K. Kelompok Studi Neuro Infeksi. Airlangga University Press.2011.
15.Serranti D., Buonsenso D., dan Valentini P. 2011. Congenital Toxoplasmosis Treatment. European Review for Medical and Pharmacological Sciences; 15: 193-198.
16.Saadatnia G dan Golkar M. 2012. A Review on Human Toxoplasmosis. Scandinavian Journal of Infectious Disease.
17.Cuningham FG, Leveno KJ, Bloom SL, Houth JC, Rouse DJ, Spong CY.Williams Obstetrics23rd Edition. Dallas: Medical; 2010.
18.Mary T. Caserta, MD, Professor of Pediatrics, Division of Infectious Diseases;Attending Physician, University of Rochester School of Medicine and Dentistry;Golisano Children’s Hospital at Strong, University of Rochester Medical Center. 2015. Congenital Rubella. Msdmanual.
19.Mochtar R. Synopsis obstetri Edisi 3. Jakarta: EGC; 2011.
20.Reece EA, Hobbins JC. Clinical obstetric the fetus and mother 3rd edition. Massauchussets: Blackwell; 2007.
21.Elias Ezike, MD Consulting Staff, Beaumont Pediatric Center, PLLC. 2017. Pediatric Rubella. Medscape.
22.Collins S. Arulkumaran S. Hayes K. Jackson S. Impey L. Oxford Handbook of Obstetrics and Gynaecology Third Edition. United Kingdom: Oxford University Press; 2013.
23.Prawirohardjo S, Saifuddin AB, Rachimhadhi T. Ilmu Kebidanan. Jakarta: PT Bina Pustaka; 2014.
24.Manuaba IBG, Manuaba IAC, Manuaba IBGF. Pengantar Kuliah Obstetri. Jakarta: EGC; 2007. Hal. 639.
25.Djuanda A. Ilmu Penyakit Kulit dan Kelamin Edisi Keenam. Jakarta: Fakultas Kedokteran Universitas Indonesia; 2010.
39
26.Karkata K, Suwardewa TGA. Infeksi TORCH pada Ibu Hamil di RSUP Sanglah Denpasar. Cermin Dunia Kedokteran Edisi 151. Jakarta: Penerbit grup PT. Kalbe farma tbk; 2006. Hal. 1-10.