TATA LAKSANA TERKINI KOINFEKSI HIV DAN HEPATITIS C Restuti S, Endang, Franciscus G, Tambar K, Armon R, Yosia G, Renti W Divisi Penyakit Tropik Infeksi Departemen Ilmu Penyakit Dalam FK USU
RSUP. Haji Adam Malik
PENDAHULUAN
Hepatitis C merupakan masalah kesehatan yang serius di Indonesia dengan angka prevalensi dan komplikasi yang cukup tinggi. Diagnosis dan tatalaksana pasien hepatitis C dengan tepat dan menyeluruh dapat menekan angka morbiditas dan mortalitas secara bermakna.
Meskipun begitu, banyak hambatan yang ditemukan sehubungan dengan tata laksana pasien hepatitis C, baik dari segi pasien sendiri seperti kepatuhan minum obat dan mahalnya biaya pengobatan, maupun dari segi tenaga kesehatan berupa masih tidak meratanya pengetahuan mengenai hepatitis C bagi para dokter, tenaga medis serta instansi terkait dalam penanganan kasus hepatitis C di Indonesia.
Seiring dengan meningkatnya insidens HIV maka koinfeksi Human Immunodeficiency Virus (HIV) dengan virus hepatitis C telah menjadi masalah yang semakin banyak dijumpai di dunia.
Selama lebih dari satu dekade, pengobatan untuk hepatitis C adalah kombinasi peginterferon dan ribavirin (PegIFN/RBV), akan tetapi kombinasi ini dikaitkan dengan rendahnya respon imunologis menetap/Sustained Virologic Response (SVR) terutama pada koinfeksi HIV dan hepatitis C.1 Kemajuan pesat obat anti virus hepatitis C menghasilkan suatu penemuan kelas baru dari anti virus, yaitu Direct Acting Antiviral (DAA), suatu agen anti virus yang bekerja secara langsung pada fase replikasi virus hepatitis C.1 Saat ini, DAA telah disetujui oleh Food and Drug Administration (FDA). Pedoman baru telah dikeluarkan oleh American
Association for the Study of Liver Diseases (AASLD) dan Infections Diseases Society of America (IDSA) bahwa agen DAA dapat diberikan dengan atau tanpa RBV.2,3 DAA memiliki tingkat SVR yang lebih tinggi, mempunyai efek samping yang lebih sedikit dan jangka waktu terapi yang lebih pendek dari obat anti virus sebelumnya.1
mengacu pada pedoman yang telah dibuat, dapat dicapai respon terapi yang optimal dengan efek samping obat yang minimal.
.
PREVALENSI INFEKSI VIRUS HEPATITIS C PADA HIV DI INDONESIA Adanya kesamaan cara penyebaran infeksi HIV dengan infeksi virus hepatitis C
menyebabkan tingginya angka kejadian koinfeksi HIV dan hepatitis C. Beberapa studi di Eropa dan Amerika Serikat menunjukkan prevalensi koinfeksi HIV dan Hepatitis C berkisar antara, 30-50%.4
Berdasarkan laporan UNAIDS pada tahun 2013, Indonesia merupakan salah satu negara dengan peningkatan kejadian infeksi HIV tertinggi di Asia, dan diperkirakan peningkatan ini akan terus terjadi hingga tahun 2020.5 Pada studi yang dilakukan oleh Yunihastu dkk pada klinik Pokdisus AIDS Rumah sakit Cipto Mangunkusomo menunjukkan angka kejadian koinfeksi HIV dan hepatitis C yang tinggi. Studi terhadap 3.613 pasien yang baru terdeteksi HIV pada tahun 2004 hingga 2009, ditemukan HCV positif pada 67,9% pasien.6,11 Sementara data yang ada pada RSUP Haji Adam malik mulai dari Januari 2015 hingga September 2016, terdapat 360 pasien yang terinfeksi HIV baru, dan sekitar 4% atau sebanyak 14 pasien yang mengalami koinfeksi HIV dan hepatitis C.
PATOGENESIS PENYAKIT HATI
Pada pasien hepatitis C kronik, adanya koinfeksi dengan HIV secara bermakna dapat mempengaruhi perjalanan alamiah virus hepatitis C.13 Suatu meta analisis dari 29 studi yang melibatkan 16.750 pasien menunjukkan bahwa pasien koinfeksi memiliki risiko tiga kali lebih tinggi terjadinya sirosis, penyakit hati dekompensata, kanker hati atau kematian.6
Respon Imun Seluler
ekspresi CD28, sebuah molekul yang dibutuhkan untuk aktifasi dari limfosit. Pasien dengan kadar CD4 yang rendah akan mengakibatkan penurunan respon dari sel CD8 terhadap virus hepatitis C. Hal ini menunjukkan adanya kemungkinan hubungan antara supresi imun dengan progresi penyakit hati, karena respon dari sel CD8 diketahui penting dalam respon imun terhadap infeksi virus.4,12
HIV Terkait dengan Aktivasi Imun
Hipotesis lain menduga bahwa aktivasi imun kronik yang disebabkan secara sekunder oleh infeksi HIV, dapat mempengaruhi progresi penyakit hati, melalui peningkatan sitokin proinflamasi di dalam sirkulasi.4,12
Aktivasi imun kronik dimediasi oleh translokasi dari produk mikroba karena adanya kerusakan integritas mukosa usus. Rusaknya barier mukosa usus muncul bersamaan dengan menurunnya jumlah CD4 pada jaringan limfoid usus, pada awal terjadinya infeksi HIV. Pada satu studi pada pasien koinfeksi HIV dan hepatitis C, ditemukan bahwa penurunan limfosit CD4 berhubungan dengan penanda translokasi mikroba (LPS), dan penanda ini juga berhubungan dengan perkembangan suatu sirosis.4,12
Aktivasi Sel Stelata Hati
Aktivasi sel stelata hati memediasi formasi kolagen menjadi fibrosis hati pada infeksi virus hepatitis C. Satu studi menemukan bahwa aktivasi sel stelata hati berhubungan dengan aktivasi imun sel CD4 dan CD8 serta peningkatan ekspresi gen interleukin 15 (IL-15).4,12
HIV dan Apoptosis
Tumor necrosis factor-related apoptosis-inducing ligand (TRAIL) memediasi terjadinya apoptosis pada hepatosit normal pada infeksi virus hepatitis C. Satu studi invitro menduga bahwa
glycoprotein HIV (gp120) dapat membuat hepatosit menjadi sel mati melalui upregulation dari TRAIL.4,12
Infeksi hepatitis C itu sendiri dapat menginduksi regulasi imun dan jalur proinflamasi, sehingga berkontribusi terhadap progresi fibrosis hati. Sitokin proinflamasi ini dapat memberikan efek yang merugikan terhadap penyakit HIV.4,12
PENILAIAN KOINFEKSI HIV DAN VIRUS HEPATITIS C (HCV) Diagnosis Koinfeksi HIV/HCV
Semua pasien HIV harus dilakukan skrining untuk koinfeksi HCV dengan tes serologi, Begitu juga dengan pasien HCV, harus dievaluasi untuk koinfeksi HIV.1,6,7 Pada individu dengan immune compromised, maka antibodi HCV dapat negatif palsu, dan perlu dipertimbangkan untuk pemeriksaan HCV RNA.7,8
Dengan terdeteksinya antibodi HCV, tidak memastikan adanya infeksi yang aktif, sekitar 10-25% individu koinfeksi dan monoinfeksi akan secara spontan membersihkan virus. Pemeriksaan HCV RNA harus dilakukan sesudah ditemukannya positif HCV pada pemeriksaan skrining, untuk menyingkirkan adanya spontaneous clearance.7
Individu dengan positif HCV RNA harus melakukan pemeriksaan genotipe, supaya dapat menentukan terapi selanjutnya.1,6,7
Individu dengan data dasar HCV RNA negatif, harus dipertimbangkan untuk pemeriksaan ulang, untuk memastikan ada tidaknya infeksi kronik, paling tidak satu kali, terutama jika terjadi peningkatan ALT.7
Semua individu harus melakukan skrining kekebalan hepatitis A (hepatitis A IgG) dan hepatitis B (HBsAg, AntiHBs dan anti HBc) dan harus dilakukan vaksinasi jika nonimmune.1,6,7 Jika infeksi kronis hepatitis B, maka harus dinilai untuk dilakukan terapi.7
Rekomendasi
2. Pasien homoseksual dengan HIV positif , harus melakukan skrining antibodi HCV setiap tahun serta pemeriksaan enzim hati setiap 6 bulan, jika aktif secara seksual dan pengulangan pemeriksaan antibodi HCV harus dilakukan setiap terdapat peningkatan enzim hati yang tidak diketahui penyebabnya. (2a,C)7
3. Pasien dengan antibodi HCV positif, harus melakukan pemeriksaan HCV RNA PCR.
(1,C)1,6,7,8
4. Pasien dengan HCV RNA positif, harus melakukan pemeriksaan genotipe HCV. (1,C)1,6,7 5. Pasien dengan HCV RNA negatif, maka harus melakukan pemeriksaan ulangan, paling
tidak satu kali, untuk memastikan adanya spontaneous clearance, jika terdapat peningkatan enzim hati. (1,C)7
6. Semua pasien harus melakukan skrining untuk hepatitis A dan B dan harus di tawarkan
pemberian vaksinasi jika nonimmune. (IC)1,6,7
Penilaian Klinis dan Laboratorium Terhadap Penyakit Hati
Dibutuhkan anamnesa dan pemeriksaan fisik yang teliti untuk menentukan penyakit hati. Pemeriksaan termasuk penilaian adanya splenomegali, asites, ginekomastia, spider nevi, serta manifestasi lain dari end stage liver disease.7
Pemeriksaan darah rutin lengkap, enzim liver termasuk alanine aminotransferase (ALT) dan aspartate aminotransferase (AST), dan penanda dari fungsi sintesis (INR, albumin dan bilirubin) harus dilakukan sebagai data dasar, kemudian akan dilakukan pemeriksaan ulangan secara rutin (setiap 6 bulan sekali), pada individu yang mendapat antiretroviral therapy (ART).7
Trombositopenia dapat sebagai penanda dari hipersplenisme dan advanced liver disease. Adanya gangguan pada fungsi sintesis menandakan adanya penyakit tahap lanjut.7
Rekomendasi
7. Pasien harus dievaluasi untuk kondisi lain yang mengakibatkan penyakit kronis hati. (1,C)7
Peran Biopsi Hati
yang dilakukan biopsi hati, maka sekitar 25% individu dengan persisten nilai normal ALT, ditemukan paling tidak sudah dalam keadaan fibrosis F2. Olehkarenanya, menggunakan kriteria ALT saja tidak dapat digunakan untuk memulai terapi pada pasien koinfeksi.7
Biopsi hati merupakan gold standard untuk menilai progresi penyakit pada pasien HCV.
Biopsi hati dapat menilai derajat aktifitas inflamasi dan fibrosis, serta dapat menentukan penyebab dari kerusakan hati. Dengan adanya penilaian fibrosis secara non invasif, maka biopsi hati dapat dijadikan cadangan apabila terdapat ketidakpastian dalam menentukan derajat fibrosis.7
Menggunakan Pemeriksaan Non Invasif untuk Menentukan Derajat Fibrosis : Transient Elastography dan Penanda Laboratorium
Transient Elastography (TE, Fibroscan) adalah tehnik non invasif, dalam menilai kekakuan hati (dengan menggunakan perhitungan kilopascal atau kPa), yang dapat digunakan sebagai penanda fibrosis hati. Sensitifitas dan spesifisitasnya dalam menentukan fibrosis 71,9% dan 82,4% serta 84,4% dan 94,6% untuk sirosis. TE telah dapat digunakan untuk pasien koinfeksi. Namun mempunyai keterbatasan dengan bentuk tubuh (obesitas dapat mengganggu kemampuan
probe dalam menilai hati secara akurat) dan tingkat kesalahan menjadi meningkat ketika terjadi inflamasi hati.7
Penggunaan penanda laboratorium dapat berguna dalam penilaian fibrosis pada pasien koinfeksi. Penggunaan indeks AST dengan trombosit (APRI) dapat digunakan pada pasien koinfeksi. Skor APRI >15, 100% spesifik dan 52% sensitif untuk menentukan fibrosis.7
Rumus lain dalam menilai fibrosis, termasuk Skor Fib-4 dan Fibro Test. Namun, metode ini kurang sensitif untuk menentukan fibrosis jika dibandingkan dengan TE.7
Pasien Sirosis
Pasien dengan sirosis harus dimonitor kemungkinan adanya HCC. Diperlukan pemeriksaan
guna skrining dan/atau monitor varises esofagus. Monitor akan adanya HCC juga dianjurkan pada pasien sirosis yang telah mengalami sustained virological response (SVR) dengan terapi HCV.7
Rekomendasi
8. Kriteria ALT saja tidak dapat digunakan dalam menentukan terapi pada pasien koinfeksi.
(2a,C)7
9.USG abdomen dengan doppler harus dipertimbangkan penggunaannya pada semua pasien. (2a,B)7
10.Dianjurkan evaluasi fibrosis hati (Fibroscan, FibroTest dan APRI) untuk menentukan derajat fibrosis hati. (2a,B)7
11.Evaluasi fibrosis hati dengan biopsi hati dapat dipertimbangkan jika metode non invasif dalam menentukan fibrosis tidak tersedia, atau jika dipikirkan diagnose lain. (2a,C)7 12.Pasien dengan sirosis harus melakukan skrining setiap 6 bulan untuk HCC dengan
menggunakan USG (1,B)7
13.Pasien dengan sirosis harus melakukan gastroskopi untuk skrining varises esofagus. (1,B)7
Persiapan untuk Terapi HCV
Selain penilaian laboratorium dalam menentukan status HCV, dibutuhkan penilaian kesehatan mental pasien serta lingkungan dan pola makan pasien. Adanya riwayat gangguan kesehatan mental pada pasien, dapat dieksaserbasi dengan terapi interferon, sehingga dibutuhkan regimen tanpa interferon.7
Individu yang dipertimbangkan pemberian terapi HCV, harus dinilai apakah ada kontraindikasi. Kontraindikasi tersebut, termasuk :
a.Kehamilan (merupakan kontraindikasi absolut, karena adanya efek teratogenik dari pegylated interferon/ribavirin serta data yang masih kurang dengan regimen DAA).7
b.Penyakit hati dekompensasi
Individu yang sebelumnya telah berhasil menjalani terapi HCV, harus dilakukan evaluasi ulang HCV RNA jika terjadi peningkatan ALT, untuk menyingkirkan kemungkinan infeksi berulang.7
Rekomendasi
14.Semua pasien koinfeksi harus dilakukan evaluasi sebelum mendapat terapi HCV (1,A)1,7
15.Evaluasi mengenai penggunaan zat adiktif, status kesehatan mental serta pola makan pasien merupakan hal yang penting ketika mempersiapkan terapi HCV (1,B)7
16.Perawatan multidisiplin dianjurkan untuk mengoptimalkan pasien dalam menjalani terapi HCV (1,B)7
17.Jika interferon akan digunakan, maka nilai secara detail mengenai hal-hal yang menjadi kontraindikasi dalam pemberian interferon. (I,C)7
TATALAKSANA PASIEN KOINFEKSI HIV DAN HEPATITIS C
Kunci dalam tata laksana pasien koinfeksi hepatitis C dan HIV adalah menentukan inisiasi terapi. Gangguan fungsi hati menjadi salah satu penyebab penting peningkatan morbiditas dan mortalitas pada pasien koinfeksi hepatitis C dan HIV, khususnya setelah munculnya ARV sebagai terapi anti HIV.6
Standar pengobatan untuk hepatitis C kronik pada tahun 2014 adalah pemberian pegylated interferon dan ribavirin. Walaupun tatalaksana pengobatan hepatitis C saat ini sudah mulai meninggalkan penggunaan interferon, namun pengobatan ini merupakan satu satunya pilihan untuk anak dan remaja, dan masih sebagai pilihan alternatif regimen pada beberapa genotipe.14 Kombinasi ini meningkatkan kesintasan selama 8 tahun dan respon yang lebih baik secara signifikan dibandingkan terapi interferon standar. Meskipun demikian, pencapaian SVR pada pasien dengan koinfeksi hepatitis C dan HIV menurun sebesar 10-20% dibandingkan pasien monoinfeksi virus hepatitis C. Durasi pemberian terapi untuk virus hepatitis C pada koinfeksi virus hepatitis C dan HIV adalah 48 minggu, tidak melihat jenis genotipe yang menginfeksi.
Sebanyak lebih dari 20 obat antiretrovirus yang terbagi dalam 6 kelas dapat menjadi pilihan kombinasi. Enam kelas tersebut adalah nucleoside/nucleotide reverse transcriptase
inhibitors (NRTIs), non nucleoside reverse transcriptase inhibitors (NNRTIs), protease inhibitors (PIs), fusion inhibitors (FIs), CCR5 antagonists, dan integrase strand transfer inhibitors (INSTIs). Secara umum, kombinasi pengobatan terdiri atas 2 NNRTI dan 1 NNRTI/ PI.6
Isu utama dalam pengobatan pasien koinfeksi HIV-HCV adalah interaksi obat yang diperkirakan dapat mengurangi efikasi pengobatan untuk salah satu pihak dan efek samping yang dapat ditimbulkan melalui interaksi obat. Beberapa studi yang dilakukan menunjukkan pemberian obat antivirus untuk virus hepatitis C tidak mengurangi efikasi dari ARV, hal ini dibuktikan dengan jumlah titer virus yang menurun. Pemberian pegylated interferon dan ribavirin pada beberapa studi bahkan terbukti membantu menurunkan jumlah virus RNA HIV sebesar 1 log.6
Efek samping yang perlu diperhatikan pada terapi koinfeksi HIV-HCV adalah pemberian ribavirin meningkatkan fosforilasi didanosin, sehingga konsentrasi obat meningkat. Sebanyak 16% pasien dilaporkan mengalami toksisitas mitokondria dalam bentuk asidosis laktat atau pankreatitis pada studi RIBAVIC. Selain itu, dekompensasi hati juga dilaporkan terjadi pada studi APRICOT. Karena interaksi diatas, pada saat memulai terapi untuk HCV, diperlukan penggantian terapi didanosin menjadi obat antivirus lainnya. Selain itu, ribavirin bersama dengan zidovudin dapat menyebabkan eksaserbasi anemia yang dipicu oleh ribavirin, sehingga penggunaan keduanya secara bersamaan harus dihindari. Pengawasan ketat wajib dilakukan pada pasien sirosis. Adanya sirosis dekompensata menjadi tanda untuk menghentikan terapi HCV. Pasien dengan sirosis hati dekompensata (child pugh score B atau C) tidak menjadi indikasi terapi pegylated interferon (PegIFN) dan ribavirin (RBV), dan transplantasi hati dapat dipikirkan. Selain tanda sirosis, pengukuran laktat berkala juga perlu dilakukan terkait efek
samping.6
yang lebih perlahan pada jaringan hati. Hal lain yang mempengaruhi waktu memulai terapi adalah adanya penelitian lain menunjukkan efikasi terapi HCV yang berkurang pada pasien dengan CD4 kurang dari 500 sel/mm3.6 Pada kondisi dimana terapi HIV dan HCV dimulai bersama-sama, dianjurkan penggunaan ARV terlebih dahulu, menggunakan regimen yang tidak menyebabkan terjadinya hepatotoksik. Terapi HCV dimulai setelah 1-2 bulan setelah dimulainya
terapi ARV.6
Inisiasi Terapi
Inisiasi terapi didasarkan atas pemeriksaan klinis dan laboratorium. Inisiasi terapi pada pasien koinfeksi HIV-HCV didasarkan pada hitung jumlah CD4. Terapi antar genotipe HCV dimulai dengan syarat yang berbeda pada koinfeksi HIV-HCV.6
V.1.a Kondisi yang Tidak Membutuhkan Terapi untuk hepatitis C
Pasien yang tidak membutuhkan terapi untuk hepatitis C adalah pasien dengan karakteristik sebagai berikut : antibodi HCV positif tetapi tidak ada tanda replikasi RNA HCV. Pasien yang tidak membutuhkan terapi tetap memerlukan monitoring yang ketat setiap 6 bulan, (pemeriksaan klinis dan fungsi hati) dan setiap 3 tahun untuk melihat histologi lesi hati.6
V.1.b Kondisi yang Membutuhkan Terapi Hepatitis C
Terapi dapat dimulai lebih awal pada pasien koinfeksi apabila didapati kondisi dimana progresivitas penyakit hati berjalan cepat dibandingkan dengan pasien dengan monoinfeksi hepatitis C, ataupun pasien dengan risiko tinggi mengalami hepatotoksisitas setelah inisiasi ARV. Terapi dapat dimulai tanpa melihat jumlah virus hepatitis C pada genotipe 2 dan 3. Sementara terapi untuk genotipe 1 dapat dimulai pada kondisi jumlah virus ≤ 8x105 IU/ml tanpa melihat hasil pemeriksaan histologi atau > 8x105 IU/ml dan dengan derajat fibrosis F3-F4 sesuai klasifikasi metavir. Pada genotipe 4, tatalaksana dilakukan pada jumlah virus > 8x105 IU/ml dan dengan derajat fibrosis F3-F4 sesuai klasifikasi metavir. Pasien dengan genotipe 2 atau 3, jumlah virus < 8x105 IU/ml, tidak ditemui sirosis, umur < 40 tahun, nilai ALT lebih dari 3 kali batas atas normal memiliki kemungkinan yang lebih baik untuk mencapai Sustained Virological Response
Pada infeksi hepatitis C akut, terapi dilakukan untuk mencegah infeksi virus menjadi kronik. Terapi dimulai apabila dalam 3 bulan setelah awal munculnya tanda dan gejala klinik, HCV RNA tidak dapat dieliminasi secara spontan. Terapi terpilih untuk kondisi ini adalah pegylated interferon (α2a dan α2b) dan ribavirin. Dosis yang digunakan untuk pegylated interferon α2a adalah 180 µg satu kali seminggu atau 1,5 µg/kgbb perminggu untuk pegylated interferon α2b. Dosis ribavirin yang direkomendasikan untuk pasien koinfeksi hepatitis C dan HIV berbeda-beda, tergantung kepada jenis genotipe. Untuk genotipe 1 dan 4 dosis yang dianjurkan adalah 1000-1200 mg/hari, sementara untuk genotipe 2 dan 3, dosis ribavirin yang digunakan adalah 800 mg. durasi terapi untuk semua genotipe adalah 48 minggu. Akan tetapi, terapi dihentikan, apabila pada minggu ke 12, hasil pemeriksaan HCV RNA kuantitatif, menunjukkan penurunan kurang dari 2 log.6
V.1.c Kondisi yang Membutuhkan Terapi HIV
Progresi menjadi fibrosis hati menjadi lebih cepat pada koinfeksi HIV-HCV, terutama pada individu dengan jumlah CD4 rendah (≤350 sel/mm3). Data dari studi kohort retrospektif tidak konsisten mengenai pengaruh terapi anti retroviral (ART) terhadap perjalanan alamiah HCV. Namun, beberapa studi menunjukkan bahwa ART dapat memperlambat perkembangan penyakit hati dengan menjaga atau memulihkan fungsi kekebalan tubuh dan dengan mengurangi inflamasi.6 Oleh karena itu, ART harus dimulai pada semua pasien koinfeksi HIV-HCV, tanpa melihat jumlah CD4.1,6,7 Namun pada pasien HIV yang naive, dengan jumlah CD4 >500 sel/mm3, beberapa klinisi memilih untuk menunda ART sampai pengobatan HCV selesai, untuk menghindari interaksi obat.1 Bila dibandingkan dengan pasien dengan jumlah CD4 >350 sel/mm3, maka pasien dengan jumlah CD4 <200 sel/mm3 mempunyai tingkat respon terapi yang lebih rendah dan memiliki tingkat toksisitas yang lebih tinggi disebabkan karena PegIFN/RBV.6 Data yang ada masih sedikit mengenai respon terhadap terapi kombinasi dengan agen DAA pada pasien yang mengalami kondisi imunosupresi tahap lanjut. Untuk pasien dengan jumlah CD4
lebih rendah (<200 sel/mm3), ART harus segera diberikan dan terapi HCV dapat ditunda sampai pasien stabil.1,6
Rekomendasi
19.Dimulainya ART dapat melambatkan progresi dari penyakit hati pada pasien koinfeksi. ART harus dimulai pada semua pasien koinfeksi HIV-HCV, tanpa memandang jumlah CD4. (1,A)1
20.Pada pasien naïve, CD4 diatas 500 sel/mm3, beberapa klinisi memilih untuk menunda ART sampai terapi HCV selesai, untuk menghindari interaksi obat. (3,C)1
21.Pada pasien dengan CD4 dibawah 200 sel/mm3, ART harus dimulai terlebih dahulu (1,A)1 dan terapi HCV dapat ditunda sampai pasien stabil. (3,C)
22.Regimen terapi hepatitis C pada pasien dengan HIV-HCV meliputi pegylated interferon α2a atau α2b dan ribavirin selama 12 bulan.6
23.Terapi umum tatalaksana HIV AIDS adalah 2 NRTI dengan 1 NNRTI/PI, kombinasi ARV yang disarankan adalah tenofovir dan emmtricitabin atau lamivudine ditambah dengan efavirens.6
V.I.d Pengobatan Koinfeksi HIV-HCV dengan DAA
Ditahun 2011, telepravir dan bocepravir telah disetujui penggunaanya untuk HCV genotipe 1, dan ini merupakan generasi pertama dari DAA. Keduanya harus diberikan bersamaan dengan pegylated interferon dan ribavirin. Terapi triple ini memang mencapai nilai SVR yang lebih baik daripada dual terapi (75% dengan 65%), namun mengingat efek samping dan biaya yang besar maka dicari pilihan lain yang lebih terjangkau dan toleransi yang lebih baik.15
Kemudian pada tahun 2014 terdapat DAA baru yang disetujui penggunaannya di uni eropa sebagai bagian dari terapi untuk infeksi HCV, salah satu diantaranya adalah sofobusvir, simeprevir, daclatasvir.15 Di Indonesia sendiri saat ini baru tersedia sofobusfir dan daclatasvir.
Rekomendasi
24.Genotipe 1 (naïve individuals)
Pilihan pertama : Sofobusfir 400 mg bersama dengan ledipasvir 90 mg, setiap hari untuk 12 minggu (I,B), atau ombitasvir/paritaprevir/ritonavir dengan dasabuvir dan ribavirin selama 12 minggu; atau grazaprevir-elbasvir selama 12 minggu (1,C)2,3,7,8
25.Genotipe 1 (experienced patients)
ditambah dengan dasabuvir dan ribavirin selama 12 minggu (1,B)7 (regimen ini dapat digunakan pada pasien yang gagal dengan dual terapi PEG-IFN/RBV (PR), tapi tidak direkomendasikan untuk pasien yang gagal terapi dengan NS3 protease inhibitor).
26.Regimen yang tidak direkomendasikan lagi untuk pilihan pertama
(1) Terapi tripel dengan PEG-IFN/RBV (PR) ditambah dengan DAA untuk genotipe 1
HCV tidak lagi direkomendasikan.7
(2) Sofobusvir dengan simeprevir untuk genotipe 1 (karena harga dan data minimal pada pasien koinfeksi).7
27.Genotipe 2 (naïve patients)
Pilihan pertama : sofosbuvir 400 mg sehari sekali dengan ribavirin selama 12 minggu, dengan pertimbangan 16 minggu pada pasien sirosis. (1,B)7,8
Pilihan kedua : Sofosbuvir 400 mg/hari dan daclatasvir 60 mg/hari selama 12 minggu (1,B)7
28.Genotipe 2 (experienced patients)
Pilihan pertama : sofosbuvir 400 mg/hari dengan ribavirin selama 12 minggu atau 16 minggu pada sirosis (1,B)7,8
Pilihan kedua : sofosbuvir 400mg/hari dengan ribavirin dan pegylated interferon 180 µg setiap minggu selama 12 minggu (1,B)7 atau sofosbuvir 400 mg/hari dan daclatasvir 60 mg/hari selama 12 minggu (1,B)7,8
29.Genotipe 3 (naïve patient)
Pilihan pertama : sofosbufir 400 mg/hari dengan ribavirin dan pegylated interferon 180 µg setiap minggu selama 12 minggu (I,B)7,8 atau sofosbuvir 400 mg/hari dengan ribavirin selama 24 minggu (non sirosis) (I,B)7 atau sofosbuvir 400 mg/hari dan daclatasvir 60 mg/hari selama 12 minggu (non sirosis);7,8 sofosbuvir 400 mg/hari dan daclatasvir 60 mg/hari dengan ribavirin selama 12 minggu (sirosis) (I,B)7,8
30.Genotipe 3 (experienced patient)
31.Genotipe 4 (naïve dan experienced)
Pilihan pertama : sofosbuvir 400 mg/hari dan ledipasvir 90 mg/hari selama 12 minggu (I,B)7,8 atau paritaprevir 150 mg/hari, ritonavir 100 mg/hari, ombitasvir 25 mg/hari dan ribavirin selama 12 minggu (I,C)7 atau sofosbuvir 400 mg/hari dengan pegylated interferon dan ribavirin selama 12 minggu (berdasarkan studi monoinfeksi HCV) (I,C)7,8
atau sofosbuvir 400 mg/hari dan ribavirin selama 24 minggu.7,8
Data yang ada masih belum cukup pada pasien koinfeksi HIV-HCV dengan genotipe 4-6, untuk menjelaskan mengenai efikasi dari sofosbuvir-simeprevir atau sofosbuvir-daclatasvir, dan juga untuk genotipe 5-6 mengenai efikasi sofosbuvir dengan pegylated interferon dan ribavirin.7
Tabel 1. Rekomendasi Terapi Paien Koinfeksi HIV/HCV Tanpa Sirosis, Untuk Pasien Naïve8
V.1.e Pengobatan Koinfeksi HIV-HCV Secara Bersamaan
beberapa obat HCV dan adanya potensi interaksi obat jika regimen lama dimulai kembali segera setelah pengobatan HCV selesai.1
Keterangan :
VI. MONITORING TERAPI
Monitoring terapi koinfeksi HIV-HCV diperlukan untuk menilai keberhasilan terapi, efek samping dan interaksi obat yang dapat terjadi.6
VI.1 Respon Virologis
Pemeriksaan untuk menilai respon virologis dilakukan menggunakan pemeriksaan HCV RNA kuantitatif pada awal terapi dan minggu ke 12 terapi. Pemeriksaan pada minggu ke 24 dan 48 setelah memulai terapi dan 24 minggu setelah terapi selesai dilakukan menggunakan pemeriksaan HCV RNA kualitatif.6 Beberapa istilah yang perlu dipahami dalam penilaian respons virologis antara lain :
a. Rapid Virological Response (RVR)
Respons virologis cepat (RVR) merupakan hasil pemeriksaan HCV RNA pada minggu ke 4 setelah awal terapi. RVR bernilai positif apabila HCV RNA tidak terdeteksi. RVR juga digunakan untuk memprediksi respons terapi.6
b. Early Virological Response (EVR)
Respons virologis awal (EVR) merupakan hasil pemeriksaan HCV RNA pada minggu ke 24 setelah awal terapi. EVR bernilai positif apabila terjadi penurunan jumlah virus lebih dari 2 log dibandingkan hasil pemeriksaan HCV RNA awal sebelum terapi. EVR bernilai negatif apabila penurunan kurang dari 2 log.6
c. Endof Treatment Response (ETR)
Respons akhir terapi (ETR) merupakan hasil HCV RNA pada akhir terapi. ETR bernilai positif apabila tidak ditemukan HCV RNA pada pemeriksaan.6
d. Sustained Virological Response (SVR)
Respons virologis menetap (SVR) merupakan hasil pemeriksaan HCV RNA pada 24 minggu setelah akhir terapi. SVR bernilai positif apabila tidak ditemukan HCV RNA pada pemeriksaan.6
Pemeriksaan HCV RNA pada koinfeksi HIV-HCV dilakukan dengan jadwal sebagai berikut :6
a. Awal terapi
c. Minggu ke 12 terapi
Pada pasien dengan penurunan jumlah virus lebih dari 2 log, tatalaksana HCV dilanjutkan hingga minggu ke 48. Akan tetapi, pada penurunan kurang dari 2 log pada minggu ke 12, tata laksana dianjurkan untuk dihentikan, karena risiko kegagalan terapi cukup tinggi, dengan angka non SVR mencapai 99-100%.
d. Minggu ke 24 terapi
Pasien dengan HCV RNA yang tetap ada hingga minggu ke 24 dianjurkan untuk menghentikan pengobatan, karena tingginya angka non SVR mencapai 100%.
e. Minggu ke 48 terapi
f. Minggu ke 24 setelah selesai terapi
Pemeriksaan HCV RNA pada minggu ke 24 setelah terapi menentukan kemungkinan terjadinya rekurensi. Pasien dengan HCV RNA negatif pada pemeriksaan HCV RNA di minggu ke 24 setelah terapi (SVR positif) memiliki tingkat rekurensi yang sangat rendah.
VII. TATALAKSANA TERAPI JIKA TERAPI DENGAN DAA GAGAL
VII.1 Gagal dengan Protease Inhibitor ditambah dengan Peginterferon dan Ribavirin Studi mengenai triple terapi, yaitu dengan peginterferon, ribavirin dan NS3 protease inhibitor menunjukkan bahwa lebih dari 80% kegagalan berhubungan dengan mutasi yang mengakibatkan resistensi terhadap NS3.7
Pemberian terapi dengan sofosbuvir/ledipasvir selama 12 minggu, pada pasien yang sebelumnya gagal dengan regimen peginterfeon, ribavirin dan NS3 PI, mengalami SVR sebanyak 98%.7
VII.2 Gagal dengan Sofosbuvir dan Ribavirin
VII.3 Gagal dengan Peginterferon ditambah Ribavirin dan Sovosbuvir
Dua puluh lima pasien dengan genotipe 1 HCV monoinfeksi, yang gagal mendapat terapi dengan peginterferon ditambah ribavirin dan sovosbuvir, diberi terapi sofosbuvir/ledispavir ditambah ribavirin selama 12 minggu, semuanya mencapai SVR.7
VII.4 Gagal dengan Sofosbuvir/Ledipasvir
Kegagalan virologi sangat jarang terjadi pada pasien genotipe 1 HCV yang diterapi dengan sofosbuvir/ledipasvir. Angka kejadian hanya 2,4%. Data terbatas mengenai pengulangan terapi pada pasien yang gagal terhadap sofosbuvir/ledipasvir. Satu pasien yang diterapi ulang dengan sofosbuvir/ledipasvir ditambah ribavirin selama 24 minggu, mencapai SVR.7
VII.5 Gagal dengan Sofosbuvir dan Simeprevir
Tidak terdapat data mengenai pengulangan terapi pada pasien yang gagal dengan sofosbuvir dan simeprevir. Meskipun begitu, data mengindikasikan bahwa pasien yang gagal dengan regimen ini, mungkin dengan pemberian terapi sofosbuvir/ledipasvir dapat efektif.7
VII.6 Gagal dengan Paritaprevir/Ombitasvir/Ritonavir ditambah dengan Dasabuvir dengan atau tanpa Ribavirin
VIII. INTERAKSI OBAT
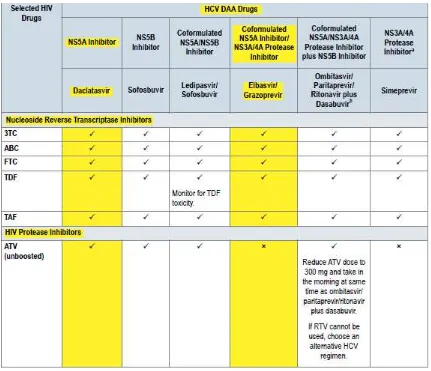
VIII.1 Direct Acting Antiviral dengan Antiretroviral
Sofobusvir adalah termasuk HCV NS5B nucleotide polymerase inhibitor, yang tidak dapat dimetabolisme oleh sistem enzim sitokrom P450 dan, olehkarenanya dapat digunakan kombinasi dengan banyak obat ARV. Sofobusvir adalah substrat dari p-glycoprotein (P-gp). Induser P-gp, seperti tipranavir (TPV), dapat menurunkan konsentrasi plasma sofobusvir, sehingga tidak bisa diberikan bersamaan dengan sofobusvir. Tidak ada ditemukan interaksi farmakokinetik antara sofobusfir dan ARV.1
Ledipasvir adalah sebuah inhibitor HCV NS5A dan merupakan bagian dari kombinasi obat fixed dose sofobusvir dan ledipasvir. Sama seperti sofobusvir, ledipasvir tidak dimetabolisme oleh sistem enzim P450 sitokrom dan merupakan substrat P-gp. Ledipasvir menghambat obat tansporters P-gp dan breast cancer resistance protein (BCRP) dan dapat meningkatkan absorpsi di usus, jika diberikan secara bersamaan. Penggunaan inducer P-gp secara bersamaan dengan ledipasvir/sovobusvir tidak direkomendasikan. Pemberian ledipasvir/sovosbufir secara bersamaan dengan regimen ARV yang mengandung tenofovir disoproxil fumarate (TDF) berhubungan dengan meningkatnya paparan TDF, terutama ketika TDF diberikan bersama dengan protease inhibitor (PI), baik ritonavir (RTV) maupun cobicistat
untuk menghindari meningkatnya paparan TDF. Namun jika obat tetap diberikan secara bersamaan, maka pasien harus dimonitor potensi adanya gangguan fungsi ginjal yang disebabkan oleh TDF, dengan menilai fungsi ginjal (klirens kreatinin, fosfor serum, glukosa urin dan protein urin) sebelum pengobatan HCV dimulai dan secara periodik selama pengobatan.1
Rekomendasi
32.Untuk individu dengan genotipe 1 yang mendapat inisiasi terapi dengan sofosbuvir/ledipasvir, maka pilihan pertama antiretroviral dapat digunakan. Jika tenofovir digunakan, maka monitoring ketat terhadap fungsi ginjal diperlukan. (2b,B)7
Daclatasvir adalah NS5A inhibitor yang disetujui penggunaannya bersama sofobusfir.1 Daclatasvir adalah substrat dari CYP3A dan inhibitor dari P-gp, OATP1B1/3 dan BCRP. Induser kuat dari CYP3A, seperto evafirenz dan nevirapin, dapat menurunkan kadar daclatasvir didalam plasma dan menurunkan efek terapeutiknya. Pada kasus ini, maka dosis daclatasvir harus ditingkatkan dari 60 mg/hari menjadi 90 mg/hari. Sebaliknya inhibitor CYP3A yang kuat, dapat meningkatkan kadar daclatasvir didalam plasma, sehingga dosis harus diturunkan menjadi 30 mg/hari.1
VIII.2 Interaksi antara DAA dengan Obat lain
Banyak obat dari berbagai macam kelas, berisiko menjadi interaksi dengan DAAs.. Sebagai contoh, ledipasvir membutuhkan suasana asam supaya dapat secara optimal diabsorpsi Maka semua obat yang dapat mengubah pH gaster dapat menyebabkan terganggunya absorbsi ledipasvir.7
Rekomendasi
33.Penilaian dan monitor interaksi obat antara direct acting agents dengan obat lain, harus dilakukan pada awal terapi dan pada saat dijalankan terapi (1,C)7
IX. TATALAKSANA PADA POPULASI KHUSUS IX.1 Terapi Infeksi Akut HCV pada Pasien HIV
Konsensus yang dikeluarkan oleh The European NEAT dalam tatalaksana infeksi akut HCV merekomendasikan pegylated interferon dengan ribavirin. Pada kasus dimana rapid virologic response (RVR) tercapai maka direkomendasikan terapi selama 24 minggu, untuk yang
tidak mencapai RVR maka direkomendasikan terapi selama 48 minggu penuh.7
Rekomendasi
35.Pasien yang mempunyai risiko tinggi untuk mendapat infeksi HCV ataupun menunjukkan tanda dan gejala dari infeksi akut, maka harus dilakukan skrining untuk HCV (I,C)7
IX.2 Kehamilan
Pilihan terapi HCV untuk wanita hamil masih terbatas. Pegylated interferon tidak ditoleransi baik oleh wanita hamil, dan ribavirin dikontraindikasikan karena teratogenik.7
Rekomendasi
36.Pegylated interferon dan ribavirin dikontraindikasikan selama kehamilan dan 6 bulan sebelum konsepsi (I,C)7
37.Wanita usia subur dan pria yang tidak dilakukan vasektomi, yang berpotensi memiliki keturunan dan sedang mendapat terapi ribavirin, maka diharuskan menggunakan 2 macam kontrasepsi selama mendapat terapi dan 6 bulan sesudah mendapat terapi (I,C)7 38.Wanita dengan positif HCV aman jika menyusui bayinya. Namun jika koinfeksi dengan
HIV, maka dikontraindikasikan menyusui karena resiko transmisi HIV (2A,C)7 39.Wanita hamil dengan positif HCV, jangan dianjurkan pemberian terapi DAA. (2A,C)7
IX.3 Koinfeksi HIV-HCV/HBV
X. EFEK SAMPING DAN TATALAKSANANYA
Regimen terapi HCV dengan pegylated interferon dan ribavirin mempunyai sejumlah efek samping, dan banyak yang tumpang tindih dengan efek samping dari antiretroviral HIV. Dengan paradigma baru terhadap terapi HCV dimana tanpa interferon, maka efek samping
menjadi berkurang. Regimen tanpa interferon tidak menunjukkan peningkatan efek samping, pada pasien koinfeksi, jika dibandingkan pasien monoinfeksi, namun interaksi obat merupakan hal yang kompleks dan pasien tetap harus dilakukan monitor secara ketat.7
Rekomendasi
40.Monitoring ketat selama terapi HCV dibutuhkan (I,C)7
41.Anemia yang berhubungan dengan terapi HCV pegylatedinterferon/ribavirin atau DAA dengan ribavirin harus dilakukan penyesuaian dosis dengan cara mengurangi dosis ribavirin. Penggunaan eritropoietin tidak direkomendasikan sebagai tatalaksana pilihan pertama dalam penanganan anemia (2b,B)7
XI. HIV DAN TRANSPLANTASI HATI
Indikasi transplantasi hati pada pasien HIV, yaitu supresi viral load dengan jumlah CD4 > 200 sel/µL dan tidak ada infeksi oportunistik. Angka survival 5 tahun pada pasien koinfeksi HIV-HCV setelah transplantasi hati adalah berkisar 50-55% dibandingkan 71% pada kasus monoinfeksi HCV. Hal utama yang menjadi prediktor outcome adalah eliminasi viral HCV post transplantasi dengan terapi antiviral HCV. Pada yang mencapai SVR, maka angka survival 5 tahun berkisar antara 80%. Kesuksesan terapi DAA pada pasien koinfeksi HIV-HCV yang telah menjalani transplantasi hati, meningkatkan harapan meningkatnya angka survival.7
Rekomendasi
42.Pasien koinfeksi HIV-HCV harus dipertimbangkan untuk dilakukan transplantasi hati, jika semua kriteria terpenuhi. (2a,C)7
43.Terapi antiviral HCV harus dipertimbangkan pemberiannya pada pasien yang telah
XII. WAKTU DIMULAINYA TERAPI HCV PADA ERA DAAs
Individu dengan minimal fibrosis, dapat menunda terapi jika dibandingkan individu dengan tahap penyakit yang sudah lanjut. Jika dilakukan penundaan, maka harus selalu memeriksakan progresi dari derajat fibrosis setiap tahunnya, jika terdapat TE atau setiap 3 tahun, jika dengan biopsi hati.7
XIII. KESIMPULAN
Semua pasien HIV harus diskrining infeksi virus hepatitis C (HCV). Pasien dengan risiko tinggi infeksi hepatitis C, harus diskrining setiap tahun dan kapanpun ketika diduga infeksi HCV.
Terapi antiretroviral dapat memperlambat progresi penyakit hati dengan cara menjaga atau mengembalikan fungsi imun dan mengurangi aktifasi imun dan inflamasi yang berkaitan dengan HIV. Untuk hampir semua pasien koinfeksi HIV-HCV, termasuk yang sirosis, ART lebih penting dibandingkan dengan DILI. Olehkarenanya, ART harus
dimulai pada semua pasien koinfeksi HIV-HCV, tanpa memperhatikan nilai CD4.
Regimen awal ART yang direkomendasikan untuk pasien dengan koinfeksi HIV-HCV adalah sama dengan individu tanpa infeksi HCV. Namun ketika pengobatan keduanya HIV dan HCV indikasi diberikan, maka regimen harus dipilih secara selektif, dengan beberapa pertimbangan potensi interaksi obat dan toksisitas obat.
Pengobatan HIV dan HCV rumit, dengan adanya interaksi obat, dan toksisitas. Meskipun ART harus dimulai pada semua pasien koinfeksi HIV-HCV tanpa memperhatikan nilai CD4, namun pada pasien naif ART dengan CD4 >500 sel/mm3, maka beberapa klinisi memilih untuk menunda ART sampai pengobatan HCV selesai.
Pada pasien dengan nilai CD4 rendah (<200 sel/mm3), maka ART harus dimulai dan pengobatan HCV ditunda sampai pasien stabil dengan pengobatan HIV
Terapi DAA telah mengalami revolusi didalam tatalaksana HCV pada pasien koinfeksi HIV-HCV. Angka SVR pada pasien koinfeksi HIV-HCV dengan monoinfeksi hampir sama.
Standard terapi untuk pasien dengan genotipe 2 dan 3 adalah dual terapi dengan sofosbuvir dan ribavirin atau daclatasvir dan sofosbuvir
VII. DAFTAR PUSTAKA
1. Panel on Antiretroviral Guidelines for Adults and Adolescents. Guidelines for the use of antiretroviral agents in HIV-1 infected adults and adolescents. 2016. Available from:
http://www.aidsinfo.nih.gov/ContentFiles/AdultandAdolescentGL.pdf.
2. American Association for The Study of Liver Diseases. Recommendations for testing, managing, and treating hepatitis C. 2016. Available from: http://www.hcvguidelines.org. 3. Infectious Diseases Society of America. Recommendations for testing, managing, and
treating hepatitis C. 2016. Available from: http://www.hcvguidelines.org
4. Uptodate 19.3. Epidemiology, natural history, and diagnosis of hepatitis C in the HIV-infected patients.
5. Global Report. UNAIDS report on the global AIDS epidemic 2013. Available from: http://www.unaids.org/en/resources/campaigns/globalreport2013/globalreport.
6. Perhimpunan Peneliti Hati Indonesia. Petunjuk klinis koinfeksi HIV-HCV 2014. Available from: http://spiritia.or.id/dokumen/juknis-hivhcv2014.pdf
7. Hull M, Shafran S, Wong A, et al. CIHR Canadian HIV trial network coinfection and
concurrent diseases core research group: 2016 updated canadian HIV/hepatitis C adult guidelines for management and treatment. Canadian Journal of Infectious Diseases and Medical Microbiology 2016:1-34.
8. European Association for The Study of The Liver. EASL recommendations on treatment of hepatitis C 2015. Journal of Hepatology 2015;63:199-236.
9. Peraturan Menteri Kesehatan. Pedoman pengobatan antiretroviral 2014.
10.Gani R. Hepatitis C. Buku ajar ilmu penyakit dalam 6th edition. InternaPublishing 2014;254:1972-77.
12.Bartensclager R, Lohmann V. Replication of hepatitis C virus. J Gen Virol 2000;81(7):1631-48.
13.Chen SL, Morgan TR. The natural history of hepatitis C virus infection. Int J Med Sci 2006;3(2):47-52.
14.World Health Organization. Guidelines for the screening care and treatment of person
with chronic hepatitis C infection 2016. Available from: http://www.who.int/hiv/pub/hepatitis/hepatitis-c-guidelines/en/