CATATAN GIZI
Penerapan Ilmu Gizi Klinik
Pada setiap tahap penanganan pasien: 1. Mengerjakan ANAMNESIS
2. Mengerjakan PEMERIKSAAN FISIS 3. Menentukan PEMERIKSAAN PENUNJANG 4. Menegakkan DIAGNOSIS 5. Memberikan TERAPI 6. Mempertimbangkan PROGNOSIS 7. Mengusahakan PREVENSI ANAMNESIS Riwayat makanan:
-Jangka pendek sebelum sakit -Jangka panjang sejak bayi
Nafsu makan: baik/kurang/buruk
Masukan makanan: jumlah dan jenis makanan yang dikonsumsi
dapat menilai/kesan tentang:
- Kualitas baik/kurang berdasarkan:
Jenis makanan
Komposisi nutrien
Distribusi kalori
- Kuantitas cukup/kurang/lebih terhadap RDA energi/protein/vitamin/mineral dll
PEMERIKSAAN FISIS
1. Tanda/gejala penyakit gizi:
-MEP: wajah, rambut, otot, jaringan lemak subkutis, edema, dsb.
-Defisiensi vitamin A (Xerophthalmia): bercak Bitot, xerosis konjungtiva, ulkus kornea, dsb
-Anemia defisiensi: pucat (organomegali (-)) -GAKI: pembesaran kelenjar tiroid, kretin, dll
-Defisiensi vitamin B1: beri-beri/edema, polineuritis, refleks fisiologis ↓
-Defisiensi vitamin B2: stomatitis angularis -Defisiensi vitamin C: skorbut
2. Membuat kesan klinis tentang status gizi: Gizi lebih, baik, kurang, dan buruk
Kesan dibuat berdasarkan tanda/gejala klinis
3. Menentukan status gizi secara antropometris: BB/U, TB/U, BB/TB, LLA, dsb
PEMERIKSAAN PENUNJANG 1. Pemeriksaan laboratoris:
- Hb, protein serum, albumin, globulin
- Profil lipid (lipid total, trigliserida, kolesterol, LDL, HDL) - BUN, dll
2. Pemeriksaan radiologis: usia tulang, osteoporosis / osteomalsia
3. Pemeriksaan antropometris: BB, BB/TB, LLA, LK DIAGNOSIS
1. Sehat: Status gizi baik, tumbuh kembang normal/optimal dan ditambah kriteria sehat lain
2. Penyakit gizi:
- Defisiensi: MEP, vitamin dan mineral
- Kelebihan: Obesitas, Intoksikasi vitamin dan mineral TERAPI
1. Terapi nutrisi:
- Oral/enteral/parenteral
- Dukungan terhadap penyakit utama: ginjal, saluran cerna, DM, dsb
2. Menentukan dosis obat
3. Pemantauan respon terapi keseluruhan PROGNOSIS
1. Perbaikan/kemunduran:
- Perbaikan penyembuhan: nafsu makan ↑, BB ↑
- Kemunduran perburukan: nafsu makan ↓, BB ↓
2. Memperkirakan (berdasarkan status gizi): - Daya tahan tubuh
PREVENSI
1. Keadaan defisiensi 2. Penyakit gizi iatrogenik
Pengkajian Status Nutrisi Anak
Status nutrisi merupakan aspek penting dan perlu diperhatikan pada individu sakit dan sehat. Penilaian status nutrisi menunjukkan keadaan gizi (baik/kurang/buruk). Status nutrisi berperan dalam mempengaruhi perjalanan dan prognosis penyakit.
Keadaan gizi juga berpengaruh terhadap status imunologi, misalnya pada malnutrisi energi protein sedang/berat terdapat defisiensi / defek imunologi seluler maupun humoral.
Hospital malnutrition sering terjadi akibat asupan nutrisi yang tidak memadai dan akhirnya akan memperlambat proses penyembuhan penyakit.
Langkah-langkah penilaian status gizi: 1. Pemeriksaan klinis
2. Analisis diet
3. Pemeriksaan antropometri 4. Pemeriksaan laboratorium
Pendekatan dalam mengidentifikasi masalah gizi
Tujuan Klinik Antropometri Laboratorik Analisis diet Screening Anamnesis, PF, maturasi seksual, penggunaan obat BB, TB, LK, BB/TB Hb, Ht Pola makan, suplementasi vitamin, mineral Midlevel, tambahkan: PF lebih ekstensif (kulit, rambut, kuku dsb)
LLA, lipatan kulit triseps, taksiran TB dewasa
MCV, albumin, protein total, limfosit total
Recall diet 24 jam dan 3-7 hari pencatatan makan, evaluasi perkembangan ketrampilan makan In depth, tambahkan: Mineralisasi tulang (pelebaran epifisis, cranial bassing, dsb)
Usia tulang, laju pertumbuhan TB Vitamin dan mineral serum, delayed hypersensitivity test Rawat di RS
Penilaian status nutrisi secara klinis
Dimulai dari anamnesis, PF serta pemeriksaan antropometri. MEP berat mudah dikenali secara klinis, tetapi MEP ringan/sedang atau borderline tidak mudah dikenali dan memerlukan pemeriksaan antropometri, laboratorium serta analisis diet yang teliti.
Anamnesis ditanyakan tentang riwayat masukan dan keluaran makanan serta penggunaan energi. Energi digunakan untuk memenuhi metabolisme basal (50-70%), termogenesis (10%),
aktifitas spontan dan aktifitas lain tak terbatas (20-40%) serta untuk pertumbuhan.
Penilaian status nutrisi secara analisis diet
Merupakan pelengkap dari pemeriksaan lainnya. Penilaian kualitas dan kuantitas makanan melalui metode wawancara dan food models serta pencatatan yang teliti tentang makanan sehari-hari, kesulitan makan, kebiasaan makan yang abnormal, alergi makanan dan hambatan perkembangan keterampilan makan.
Penilaian status nutrisi secara antropometri
Antropometri adalah pengukuran berbagai dimensi fisik tubuh manusia pada berbagai usia.
Pengukuran dilakukan untuk mendapatkan nilai/data mentah pada seorang individu, misalnya umur, BB, TB, LLA, LK dan sebagainya. Indeks merupakan kombinasi hasil pengukuran, misalnya BB/U, TB/U dan sebagainya.
Indikator adalah cut-off points untuk suatu indeks. Berat badan (BB)
BB merupakan parameter pertumbuhan yang paling sederhana, mudah dilakukan dan diulang serta merupakan indeks untuk status nutrisi sesaat. Pengukuran dilakukan tanpa pakaian atau pakaian seminim mungkin dan tanpa sepatu. Keakuratan penimbangan pada anak besar 0,5 kg dan anak kecil/bayi 0,1 kg. Untuk mengevaluasinya diperlukan data umur yang tepat, jenis kelamin dan acuan standar.
Interpretasi:
1. BB/U diplot pada kurva: BB < persentil 10 defisit BB > persentil 90 kelebihan
2. BB/U dibandingkan standar yang diacu, dalam persentase: 80-120% Gizi baik
60-80% Gizi kurang (tanpa edema), gizi buruk bila disertai edema. < 60% Gizi buruk Kehilangan BB: ∆BB (%) = [∆BB / BB awal] x 100% Penilaian: 5-10% kehilangan BB ringan 15-25% kehilangan BB sedang > 25% kehilangan BB berat
Penilaian kehilangan BB dihubungkan dengan jangka waktu Jangka waktu Kehilangan BB dalam (%)
Bermakna Berat 1 minggu 1-2 > 2 1 bulan 5 > 5 3 bulan 7,5 > 7,5 6 bulan 10 > 10 Tinggi badan (TB)
TB merupakan parameter sederhana, mudah dilakukan dan diulang serta bila dihubungkan dengan BB akan memberikan informasi yang bermakna.
Cara pengukuran: anak berdiri tegak dan mata menatap lurus ke depan, punggung menempel pada alat pengukur panjang pada tembok/dinding tegak lurus. Untuk bayi atau anak yang belum bisa berdiri, pengukuran dilakukan dalam posisi terlentang.
Interpretasi:
1. TB/U pada kurva:
< persentil 5 defisit berat
Antara persentil 5 dan 10 perlu evaluasi lebih lanjut, untuk membedakan antara perawakan pendek sebagai akibat defisiensi nutrisi kronik atau karena faktor genetik
2. TB/U dibandingkan pada standar baku (%):
90-110% tinggi baik/normal 70-90% tinggi kurang < 70% tinggi sangat kurang
Berat badan menurut tinggi badan (BB/TB)
Rasio BB/TB sangat penting dan lebih akurat dalam penilaian status nutrisi karena mencerminkan proporsi tubuh serta dapat membedakan antara wasting dan stunting atau perawakan pendek. Indeks pada anak perempuan hanya sampai 135 cm dan anak laki-laki sampai TB 145 cm dan setelah itu rasio BB/TB tidak begitu banyak berarti karena adanya percepatan tumbuh. Indeks ini tidak memerlukan faktor umur.
BB/TB (%) = [BB aktual/BB menurut TB aktual] x 100% Interpretasi: 1. Jika BB/TB (%): > 120% Obesitas 110-120% Overweight 90-110% Normal 70-90% Gizi kurang <70% Gizi buruk
2. Nilai BB/TB di sekitar persentil 50 menunjukkan normal. Makin jauh deviasi yang terjadi makin besar pula kelebihan atau kekurangan gizi pada individu tersebut.
Lingkar lengan atas (LLA)
Digunakan pada anak 1-5 tahun, dan sudah dapat menunjukkan status gizi anak. Pengukuran dilakukan pada lengan kiri, pertengahan akromion dan olekranon, menggunakan pita pengukur yang tidak melar atau pita khusus (WHO/CARE) yang diberi warna hijau (> 12,5 cm), kuning (11,5-12,5 cm) dan merah (<11,5 cm). Interpretasi:
<11,5 cm Gizi buruk (merah) 11,5-12,5 cm Gizi kurang (kuning) >12,5 cm Gizi baik (hijau)
Interpretasi LLA/U: 85-10% Gizi baik/normal 70-85% Gizi kurang < 70% Gizi buruk Interpretasi LLA/TB: >85% Gizi baik/normal 80-85% Borderline / KKP-I 75-80% Gizi kurang / KKP-II < 75% Gizi buruk / KKP-III
Lingkaran kepala (LK)
LK dipengaruhi oleh status gizi anak sampai usia 36 bulan. Pengukuran rutin dilakukan untuk menjaring kemungkinan adanya penyebab lain yang dapat mempengaruhi pertumbuhan otak. Pengukuran dilakukan dengan pita pengukur yang tidak melar, tepat diatas supra orbita pada bagian yang paling menonjol dan melalui oksiput sehinggaa didapat nilai lingkar kepala yang maksimal. Interpretasi:
LK < persentil 5 atau < -2SD menunjukkan kemungkinan malnutrisi kronik pada masa intrauterin atau masa bayi/anak dini.
Hasil interpretasi status nutrisi
Indeks Hasil interpretasi status nutrisi BB/TB BB/U TB/U
Normal Rendah Rendah Normal dengan riwayat malnutrisi Normal Normal Normal Normal
Normal Normal Tinggi Tinggi, status nutrisi normal Rendah Rendah Tinggi Kurang gizi, baru terjadi Rendah Rendah Normal Kurang gizi, baru terjadi Rendah Normal Tinggi Kurang gizi, baru terjadi
Tinggi Tinggi Rendah Kelebihan gizi tetapi belum tentu obese Tinggi Normal Rendah Kelebihan gizi dengan riwayat malnutrisi Tinggi Tinggi Normal Obese/kegemukan
Berat otak pada anak:
Saat lahir: ± 350 g 1 tahun: ± 1000 g 2 tahun: ± 1200 g
Pria dewasa: ± 1400 g Wanita dewasa: ± 1250 g
Pertumbuhan otak dimulai bulan ke 2 s/d 4 tahun Pertambahan lingkar kepala:
0 – 3 bulan = 2 cm 4 – 6 bulan = 1 cm 6 – 12 bulan = 0,5 cm 1 – 3 tahun = 1 cm/tahun
Kebutuhan cairan (Darrow):
BB s/d 10 kg = BB x 100 cc
BB 10 – 20 kg = 1000 + (BB x 50) cc BB > 20 kg = 1500 + (BB x 20) cc
Kebutuhan cairan untuk:
- Prematur / BLR (< 2 kg) = 150 cc/kg - Neonatus dan bayi 2 – 10 kg = 10 cc/kg
Kebutuhan cairan per oral 150 – 200 cc/kg Perhitungan kebutuhan kalori:
Kalori = BB ideal x Kalori pada usia ~ BB ideal Contoh: An. ♂, 3 tahun, BB = 8,5 kg; TB = 81 cm BB ideal = 10,8 kg ~ usia 15 bulan
Kebutuhan kalori = 10,8 x 100 kal = ~ 1000 kal
Perhitungan kalori karbohidrat dari cairan infus:
Kalori = Σ cairan / 24 jam x [cairan] x 4 1 g KH = 4 kalori
Perhitungan kalori protein dari aminofusin:
1 g Protein = 4 kalori
Protein dalam aminofusin 5% = 5 g / 100 cc 1 g Nitrogen = 6,25 g protein
1 g Asam amino = 0,833 g protein 1 g protein = 1,2 g asam amino
Perhitungan GIR cairan infus:
GIR = (cc/jam) X [cairan] X 0,167 Kalori = 1,2 g/hari x 4 BB
BMR SCHOFIELD Laki-laki Umur (thn) Rumus 0 – 3 0,167W + 15,174H – 617,6 3 – 10 19,49W + 1,303H + 414,9 10 – 18 16,25W + 1,372H + 515,5 > 18 15,057W + 1,004H + 705,8 Perempuan Umur (thn) Rumus 0 – 3 16,252W + 10,232H – 413,5 3 – 10 16,969W + 1,618H + 371,2 10 – 18 8,365W + 4,65H + 200 > 18 13,623W + 23,8H + 98,2 Rumus BMR Umur (thn) Rumus 0 – 3 ♀: (0,249 x BB) – 0,127 ♂: (0,244 x BB) – 0,13 3 – 10 ♀: (0,095 x BB) + 2,110 ♂: (0,085 x BB) + 2,033 10 – 18 ♀: (0,074 x BB) + 2,754 ♂: (0,056 x BB) + 2,808 BMR = (X . 1000) : 4,2 kal Kecukupan Kalori
Umur (thn) Laki-laki perempuan
0 – 1 110 – 120 110 – 120 1 – 3 100 100 4 – 6 90 90 7 – 9 80 – 90 60 – 80 10 – 14 50 – 70 40 – 65 14 – 18 40 – 50 40
Kecukupan Protein sehari untuk bayi dan anak menurut umur Golongan umur (tahun) Kecukupan protein (g/kg)
0 – 1 2,5 1 – 3 2 4 – 6 1,8 6 – 10 1,5 10 – 18 1 – 1,5 BMI = BB / TB2 < P5 underweight > P85 at risk of overweight > 95 overweight Energi Basal metabolism = 50 – 70% Termogenesis = 10% Aktivitas spontan = 20 – 40%
Jadwal pemberian makanan dan minuman pada bayi yang mendapat ASI Makanan 2 mg–2 bl 2-4 bl 4-6 bl 6-8 bl 8-10 bl 10-12 bl
ASI On demand On demand On demand On demand On demand On demand
Buah 2 x 11.00 15.00 2 x 11.00 15.00 2 x 11.00 15.00 2 x 11.00 15.00 Bubur susu 1 x 09.00 1 x 09.00 1 x 09.00 Nasi Tim 1 x 17.00 ***) 2 x 13.00 17.00 3 x 09.00 13.00 17.00 ***) sudah dapat diberikan telur.
Buah dapat diberikan pada usia 2 bulan bila anak lapar dan sulit BAB
Jadwal pemberian makanan dan minuman pada bayi yang mendapat PASI Makanan 2 mg–2 bl 2-4 bl 4-6 bl 6-8 bl 8-10 bl 10-12 bl ASI 6 x 100-120 06.00 09.00 12.00 15.00 18.00 21.00 5 x 120-160 06.00 09.00 13.00 17.00 20.00 4 x 160-200 06.00 13.00 17.00 20.00 3 x 200-220 06.00 13.00 20.00 2 x 200-250 06.00 20.00 2 x 200-250 06.00 20.00 Buah 2 x 11.00 15.00 2 x 11.00 15.00 2 x 11.00 15.00 2 x 11.00 15.00 2 x 11.00 15.00 Bubur susu 1 x 09.00 1 x 09.00 1 x 09.00 Nasi Tim 1 x 17.00 ***) 2 x 13.00 17.00 3 x 09.00 13.00 17.00 ***) sudah dapat diberikan telur.
Kalori dan Protein Bahan Makanan
Nama Kalori (kal) Protein (gram)
ASI 65 – 70 1,1 – 1,4/100 cc LLM 66,6 1,7/100 cc SGM 66,6 2,8/100 cc Susu sapi 61 3,1/100 cc BB 80 3 BS 217 7 NT I 155 8 NT II 155 12 Breda 267 10,2 MC (LLM) 1000 33 MC (Nabati) 1000 32 MC 2000 88 Pepti Junior 66,9 2 Enfalac 81 2,4
Pediasure 5 takar = 225 kal, 1 takar = 45 cc Nutrilon Soya 66
Isomil 280/100 cc
SGM BBLR 81
Kenaikan BB untuk bayi (< 1 thn) berdasarkan BB increment:
0 – 3 bln : 750 – 1000 g/bln 3 – 6 bln : 600 – 750 g/bln 6 – 9 bln : 400 – 500 g/bln 9 – 12 bln : 200 – 300 g/bln
Pertumbuhan
Increment first year: BB = + 200% 3 x BL TB = + 55% 1,5 x PL Second year:
BB = + 3,5 kg TB = + 12 cm
Preschool: stable for 4-5 year Increment: Ht = + 6 – 8 cm/year Wt = + 2 – 4 kg/year Middle childhood Increment: Ht = + 5 – 6 cm/year Wt = + 2 kg/year Makanan Cair (2000 kal)
Bahan:
Susu full cream 120 g
Susu skim 90 g Gula pasir 100 g Glukosa 25 g Telur 3 butir Tepung beras 20 g Minyak jagung 20 cc Jumlah cairan 2000 cc Sari buah ekstra 100 cc
Nilai gizi: Energi 2000 kal Protein 83,2 g Lemak 74,2 g Karbohidrat 235,7 g Makanan Cair (LLM) Bahan: Susu LLM 135 g Gula pasir 50 g Telur 1 butir Maizena 10 g Minyak jagung 5 cc Jumlah cairan 1000 cc Nilai gizi: Energi 1000 kal Protein 33 g Lemak 20 g Karbohidrat 64 g Laktosa 9,5 g
Makanan Cair (Nabati)
Bahan:
Telur ayam 1 butir
Kacang hijau 100 g Wortel 50 g Sari jeruk 50 cc Tepung beras 10 g Minyak jagung 10 cc Gula pasir 100 g Jumlah cairan 2000 cc Nilai gizi: Energi 1000 kal Protein 32 g Lemak 18 g Karbohidrat 172 g
Bubur susu (per oral)
Bahan:
Tepung 1,5 sdm/15 g
Susu cair 1 gelas/200 g
Gula pasir 1 sdm/10 g
Nilai gizi:
Energi 217 kal
Protein 7 g
Lemak 7 g
Bubur susu bahan dasar LLM
Bahan: Tepung 20 g LLM 1 gelas/200 cc Gula pasir 1 sdm/10 g Nilai gizi: Energi 238,2 kal Protein 4,8 g
Nasi Tim / Bubur Campur
Untuk membuat satu porsi nasi tim / bubur campur, berikut ini disajikan bahan yang diperlukan dan banyaknya:
Bahan Ukuran rumah tangga Banyaknya Berat (gr)
Beras 2 sdm 20
Ikan 1 potong kecil 25
Tahu / tempe 1 potong kecil 10
Sayur ½ gelas 25
Air 3 – 4 gelas 800
pilih salah satu atau dua macam sayuran seperti bayam, kangkung, daun singkong muda, wortel, labu kuning atau sayuran lain yang tersedia setempat.
Nilai gizi: Energi 155 kal Protein 8 g Lemak 4 g Karbohidrat 22 g Kalsium 47,4 g Besi 2,2 mg Vitamin A 1895 SI Tiamin 0,1 mg Vitamin C 11,6 mg Air Tajin Bahan: Tepung beras 8 g/2 sdm Air 1 L/5 gelas Garam dapur 4 – 5 g (1 sdt) Cara membuat:
Campur semua bahan dan aduk sampai rata. Masak bahan tersebut sampai mendidih dan teruskan masak sampai 45 – 60 menit.
Larutan Gula Garam
Bahan:
Garam dapur 1 g (1/4 sdt)
Gula pasir 5 g (1 sdt munjung)
Cara membuat:
Masukkan gula pasir dan garam ke dalam 1 gelas air matang, kemudian aduk sampai gula dan garam larut.
Bubur Breda
Bahan:
Tepung beras 15 g/1,2 sdm Tepung maizena 15 g/ 1,2 sdm Daging ayam tanpa kulit 50 g/1 potong paha Minyak kelapa 1 g /0,5 sdm Minyak kacang 1 g /0,5 sdm
Garam meja 0,35 g
Tambahan vitamin B kompleks 1 tab + vitamin C 25 mg
Nilai gizi: Energi 267,4 kal Protein 10,2 g Lemak 14,6 g Karbohidrat 24,8 g Cara membuat:
1. Rebus daging ayam sampai empuk dan potong kecil-kecil
2. Daging ayam dan kuahnya sebanyak 200 cc diblender bersama minyak kelapa dan minyak kacang
3. Campuran ayam tersebut dibuat bubur bersama tepung beras dan tepung maizena sampai masak
4. Tambahkan garam, kemudian angkat dari api
Hepatosol
- Protein BCAA 6,12 g/100 g
- Trigliserida (MCT) 3,6 g/100 g
- Cara menyajikan: 4 sendok takar = 60 g = 250 ml ~ 230 kal, mengandung 2,2 g MCT dan 3,672 g BCAA.
1 ml = 0,92 kal Aminoleban
- Protein 13,5 g
- Energi 210 kal
1 sachet = 50 g, ditambahkan 180 ml air hangat air hangat jadi 200 ml larutan ~ 210 kal Vitaplus - Lemak 8 g - Laktosa 10,5 g - DHA 12,6 g - L-Karnitin 3,4 g - Energi 197,8 kal
4 sendok takar = 42 g, ditambah 180 ml air jadi 200 ml larutan ~ 198 kal. 1 ml = 0,99 kal
Vitalac BL
- Lemak 5,38 g
- Energi 520 kal/100 g
Diet Khusus
1. Sesak nafas (Frekuensi < 60 x/mnt) 2. Kesadaran menurun
menggunakan NGT Untuk < 1 tahun
Susu (SGM) frekuensi 6 kali
Misalnya: bayi usia 8 bulan dengan ensefalitis, BB = 9 kg. Kebutuhan cairan: 150 x 9 = 1350 ml
SGM 6 x 225 ml per NGT Untuk > 1 tahun
Makanan cair (MC) atau formula seperti Pediasure (1 ml = 1 kal) Misalnya: anak, 2 thn, BB = 14 kg
Kebutuhan: 14 x 100 = 1400 kal MC 6 x 259 ml
Kalau gizi buruk frekuensi 7-8 kali
Diet pada gangguan pencernaan
Anak dengan diare, BB = 14 kg
MC bahan dasar LLM 6 x 250 cc per NGT LLM: protein non hidrolisat, non laktosa, MCT
Bila masih mencret MC Nabati 6 x 250 cc/NGT
Bila masih mencret juga Pepti Junior/Pregestimil: protein hidrolisat, lemak MCT, glukosa polimer
Misalnya: anak 7 bulan, BB = 8 kg dengan diagnosis diare akut
Diet:
- ASI on demand - LLM 3 x 175 ml
- BS 2x (bahan dasar LLM) - BB 2x (pisang, biskuit)
Diet pada diare akut
- Diare akut terjadi kurang dari 7 hari. Diet normal dapat dilanjutkan selama sakit.
- The American Academy of Pediatrics merekomendasikan anak-anak dengan dehidrasi ringan sampai sedang (mild sampai moderat) membutuhkan rehidrasi dalam 4-6 jam, dilanjutkan dengan makanan yang sesuai dengan usianya, dengan tetap memberikan ASI pada bayi.
- Bila diare anak memburuk setelah minum susu formula yang mengandung laktosa, formula bebas laktosa diperlukan sampai sembuh dari sakitnya. Protein kedelai, formula bebas laktosa dengan tambahan kedelai serat polisakarida dapat digunakan dalam menangani diare akut.
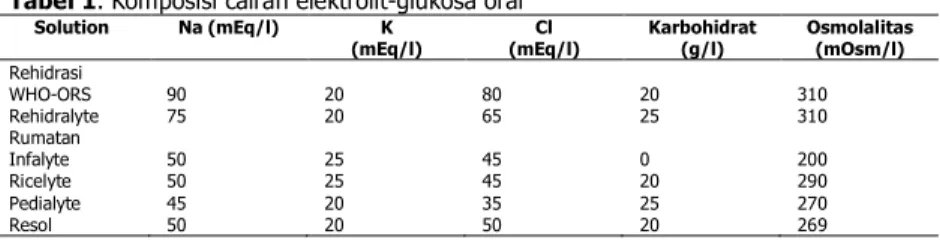
Tabel 1. Komposisi cairan elektrolit-glukosa oral
Solution Na (mEq/l) K (mEq/l) Cl (mEq/l) Karbohidrat (g/l) Osmolalitas (mOsm/l) Rehidrasi WHO-ORS 90 20 80 20 310 Rehidralyte 75 20 65 25 310 Rumatan Infalyte 50 25 45 0 200 Ricelyte 50 25 45 20 290 Pedialyte 45 20 35 25 270 Resol 50 20 50 20 269
Sumber: AAP News vol. 5, p. 5, 1989
Diet pada diare kronik
- Diare kronik pada bayi merupakan kondisi klinis yang reversibel. Dipertimbangkan sebagai gangguan nutrisi.
- Diare kronik berbahaya bila tidak diobati dengan segera dan sesuai, karena dapat menyebabkan dehidrasi dan malnutrisi berat.
- Paling sering tampak dalam 6 bulan pertama kehidupan dan terjadi tipikal setelah diare akut. Diare kronik menyebabkan malnutrisi dengan karakteristik volume yang banyak, asidosis, sering disertai gas.
- Pada diare kronik terdapat kerusakan enterocyte dan gangguan kemampuan absorbsi usus. Intake oral menurun dan bayi menjadi lebih dehidrasi dan malnutrisi, enterocyte tidak dapat sembuh.
- Pengobatan diare kronik pada bayi adalah dengan memelihara nutrisinya. Langkah pertama adalah resusitasi cairan yang sesuai. Kemudian refeeding melalui nutrisi enteral maupun parenteral, dimulai perlahan-lahan agar tidak terjadi syndrome refeeding. Hal ini dapat menyebabkan hipofosfatemia, hipokalemia, dan hipomagnesia. Dapat terjadi kegagalan nafas dan kolaps sirkulasi.
- Kebutuhan kalori yang dibutuhkan untuk kejar tumbuh adalah antara 140-200 kkal/kg/hari. Sereal dan makanan bayi lainnya dapat dilanjutkan sesuai dengan toleransi bayi, jus sebaiknya dihindari karena osmolalitasnya yang tinggi.
- Selain ASI dapat diberikan beberapa formula yaitu: Formula bebas laktosa, Formula semi elemen protein hidrolisa seperti alimentum (Ross) atau pregestimil (mead johnson), Formula elemen asam amino seperti neocate (Scientific Hospital Supply) - Untuk memenuhi tujuan diet pada penderita diare, diperlukan
syarat-syarat sebagai berikut :
- Pasien tidak dipuasakan. Setelah terjadi rehidrasi, segera diberikan makanan per oral.
- Pemberian ASI diutamakan, terutama pada bayi.
- Cukup energi dan protein.
- Cukup cairan dan elektrolit, sesuai dengan kebutuhan menurut berat badan dan umur.
- Cukup mineral dan vitamin.
- Makanan tidak merangsang saluran pencernaan
- Makanan diberikan secara bertahap
- Makanan diberikan dalam porsi kecil dengan frekuensi yang sering.
Diet pada intoleransi laktosa
Intoleransi laktosa merupakan sindrom malabsorbsi karbohidrat yang paling sering muncul.
Karakteristik kelainan ini adalah bloating, buang-buang angin, dan diare setelah mencerna makanan yang mengandung laktosa. Test hidrogen merupakan diagnosa test untuk menentukan intoleransi laktosa.
Diet rendah laktosa diperlukan untuk 2 alasan, yaitu :
- primer akibat defisiensi laktosa (alaktasia kongenital)
- sekunder akibat intoleransi (komplikasi dari gastroenteritis, penyakit celiac atau fibrosis kistik)
Prinsip dasar diet kedua kelainan di atas adalah sama, yaitu pemberian makanan rendah atau bebas laktosa, namun pada alaktasia primer, diet bebas laktosa diberikan seumur hidup sedangkan pada intoleransi, misalnya pada gastroenteritis, diet hanya bersifat sementara.
Laktosa diproduksi oleh sel-sel mukosa usus halus sehingga gangguan pada mukosa akan menurunkan produksi laktase yang menimbulkan diare akibat tidak tercernanya laktosa saat melewati usus. Intoleransi laktosa ditandai dengan berkurangnya ampas pada feses. Sebagai akibat sekunder dari penyakit primernya, intoleransi laktosa dapat menghilang seiring
dengan sembuhnya penyakit primer, sehingga diet yang diperlukan hanya beberapa saat.
Diet pada konstipasi
Konstipasi biasa terjadi pada masa anak-anak.
Pengobatan jalur pertama adalah dengan memberikan cairan.
Pada anak diatas 2 tahun, diet tinggi serat sering direkomendasikan, bila gagal, dibutuhkan lubricant dan laksatif.
Program yang dapat dilakukan untuk mencegah konstipasi adalah diet tinggi serat, cairan adekuat, dan peningkatan aktivitas fisik.
Diet untuk penderita penyakit jantung
Tujuan pemberian diet pada penderita penyakit jantung adalah:
Memberikan makanan secukupnya agar anak dapat tumbuh dan berkembang secara normal tanpa membebani kerja jantung
Mencegah retensi garam atau air dalam tubuh sehingga dapat menurunkan tekanan darah
Menyiapkan anak dengan penyakit jantung bawaan sehingga dalam keadaan baik untuk dioperasi.
Syarat-syarat yang harus dipenuhi dalam diet jantung:
Energi cukup sesuai kebutuhan. Kecukupan energi pada bayi dengan kelainan jantung bawaan adalah 175-180 kal/kg.
Protein tinggi yaitu 3-4 g/kg. bila terdapat kegagalan jantung, untuk mengurangi beban ginjal, maka protein dibatasi menjadi 1-2 g/kg
Lemak sedang’mineral dan vitamin cukup
Natrium dan cairan dikurangi bila terdapat edema atau hipertensi
Mudah dicerna
Rupa makanan menarik dan rasa harus diperhatikan
Cara saji yang menarik Diet jantung I
Diberikan pada pasien dengan kegagalan jantung. Konsumsi protein dibatasi 1-2 g/kg. Konsumsi natrium juga dibatasi, pada bayi 150-180 mg/hari, sedangkan untuk anak 40 mg/hari. Bahan makanan yang diberikan harus dalam bentuk cair.
Diet jantung II
Diberikan pada pasien dengan kemampuan jantung menurun. Protein yang diberikan 3-4 g/kg. Untuk bayi konsumsi natrium
dibatasi 200-400 mg/hari, sedang pada anak 600-800 mg/hari. Bentuk makanan adalah lunak.
Diet jantung III
Diberikan pada anak tanpa kegagalan jantung. Seperti pada penyakit jantung rematik dan demam rematik. Makanan yang diberikan adalah makanan biasa.
Bahan makanan yang tidak boleh diberikan pada diet jantung adalah makanan yang merangsang saluran pernafasan dan makanan yang mengandung gas.
Diet untuk penderita penyakit ginjal
Diet yang diberikan adalah diet rendah protein dan rendah garam. Diberikan pada pasien dengan glomerulonefritis dan kegagalan faal ginjal.
Tujuan pemberian diet ini adalah:
Memberi makanan secukupnya tanpa membebani kerja ginjal
Membantu menurunkan kadar ureum dan kreatinin darah
Mengurangi retensi natrium dalam tubuh
Mengusahakan agar anak dapat tumbuh dan berkembang secara optimal
Syarat-syarat:
Energi harus lebih tinggi dari kecukupan energi normal. Kecukupan energi anak < 3 tahun adalah 150 kal/kg, sedangkan anak > 3tahun adalah 100 kal/kg.
Jumlah protein sesuai dengan faal ginjal.
Lemak lebih tinggi dari kecukupan normal
Hidrat arang diberikan lebih tinggi sehingga mencukupi kebutuhan energi
Natrium dibatasi bila ada edema atau hipertensi
Banyaknya cairan disesuaikan dengan faal ginjal, umur dan berat badan anak.
Bila ada anuria, makanan diberikan secara parenteral
Mineral dan vitamin diberika cukup keuali natrium
Rasa makanan bitingkatkan dengan bumbu yang tidak mengandung natrium.
Diet Nefritis I
Diberikan pada: CCT < 19 ml/mnt, Cr serum 4 – 6 mg%, Ur > 60 mg%.
- Protein 1 g/kg/hr - Na 200 – 400 mg/hr
- Energi: < 3 tahun = 150 kal/kg ; > 3 tahun = 100 kal/kg Diet Nefritis II
Diberikan pada: CCT 20 – 30 ml/mnt, Cr serum 2 – 4 mg%, Ur 40 – 60 mg%. Komposisi: - Protein 1,5 – 2 g/kg/hr - Na 600 – 800 mg/hr - Garam 1 gr Diet Nefrotik
Diberikan pada Sindrom Nefrotik Komposisi:
- Protein 2 g/kg/hr
- Energi sesuai umur dan BB - Rendah garam
Parenteral Nutrition
Definisi: pemberian nutrisi termasuk air, karbohidrat, protein, lemak elektrolit, vitamin, mineral dan trace elemen melalui vena yang utuh. Tujuan: untuk memberikan nutrien yang dibutuhkan agar anak dapat tumbuh kembang seperti anak lain yang mendapat dukungan nutrisi enteral.
PN diberikan sebagai dukungan nutrisi bagi pasien yang tidak dapat mengkonsumsi atau menyerap sejumlah makanan secara adekuat melalui traktus gastrointestinal selama paling sedikit 5-7 hari.
Yang termasuk dalam kelompok ini adalah pasien yang karena sesuatu sebab atau keadaan tidak dapat, tidak boleh atau tidak mau makan sehingga tidak mampu memenuhi kebutuhan bila hanya mendapat masukan peroral.
Kontra indikasi pemberian PN adalah pasien yang dapat mengkonsumsi nutrisi enteral sesuai atau melebihi kebutuhan atau pemberian nutrisi parenteral memberikan efek samping yang lebih berbahaya dibandingkan penyakit dasarnya.
Keadaan yang kemungkinan memerlukan PN:
1. Pasien tidak mampu mentoleransi nutrisi enteral karena disfungsi traktus GI:
- Pasca bedah neonatus: gastroskizis, atresia esofagus, atresia intestinal multipel, ileus mekonium dengan
peritonitis, malrotasi dan volvulus, MH + enterokolitis, hernia diafragmatika
- Reseksi usus yang panjang
- Fistula gastrointestinal yang panjang
- Penyakit GI yang berat: EKN, IBD, pankreatitis - Malabsorbsi berat
- Diare intraktabel pada bayi
- Pemberian kemoterapi dengan atau tanpa iradiasi - Transplantasi tulang atau organ lain
- BBLSR dengan penyakit saluran nafas atau penyakit lain yang berat
- Chilotoraks atau chiloasites
2. Pasien dengan kebutuhan metabolisme meningkat yang kemungkinan tidak adekuat dengan pemberian PN:
- Luka bakar hebat dan trauma - Fibrosis kistik
- Sepsis berat - Gagal ginjal
- Gagal jantung berat
Langkah-langkah pada tatalaksana PN:
Penentuan status nutrisi
Perhitungan kebutuhan nutrisi (energi, cairan, nutrien) Rumus Harris-Benedict:
- Laki-laki: kal/24 jam = 66,47 + (13,75 x BB) + (5 x TB) + (6,76 x Umur)
- Perempuan: kal/24 jam = 65,51 + (9,57 x BB) + (1,85 x TB) – (4,86 x Umur)
- Bayi: kal/24 jam = 22,10 + (31,05 x BB) + (1,16 x TB) Tergantung pada stres yang diderita, maka kebutuhan energi akan meningkat = BEE x faktor stres, yaitu menjadi 1,25 x pada stres ringan, 1,5 x pada stres sedang dan 2 x pada stres berat.
Pemilihan dan perhitungan cairan yang akan digunakan serta cara pemberiannya
Penentuan akses PN
Pelaksanaan pemberian PN
Pemantauan:
o Keadaan klinis dan laboratoris
Kondisi yang dapat meningkatkan kebutuhan energi
Kondisi Kenaikan kalori Demam 12% untuk setiap kenaikan suhu 10C diatas 370C
Gagal jantung 15-25%
Bedah mayor 20-30%
Luka bakar Sampai 100%
Sepsis (berat) 40-50%
Gagal tumbuh (kronik) 50-100%
MEP Sampai 2x BEE
Kebutuhan protein
Golongan umur (tahun) Protein (g/kg/hari)
0 – 1 (+BBLR) 2,0 – 3,5 1 – 7 2,0 – 2,5 7 – 12 2,0 12 – 18 1,5 > 18 1,0 Akses Vaskular
Bergantung lamanya terapi, kebutuhan nutrisi dan volume cairan yang akan diberikan.
- Akses vena perifer
Maksimal konsentrasi dextrose 12,5%, osmolaritas <900 mOsm/L. Lama pemakaian < 2 minggu. Komplikasi flebitis (bila osmolaritas >900 mOsm/L)
- Akses vena sentral
Indikasi: terapi nutrisi jangka panjang atau home PN. Sangat aman untuk TPN karena high blood flow rapidly dilutes the hypertonic solution. Komplikasi berhubungan dengan letak akses, infeksi dan trombosis. Fungsinya untuk PN, kemoterapi, prolonged antibiotic therapy dan komponen darah. Akses vena sentral permanen bila > 3 minggu.
Lipid
Nutrisi dengan densitas kalori tinggi (9 kal/g), pada PN memasok 30-50% energi non nitrogen.
Sebagai sumber asam lemak esensial yaitu asam linoleat dan asam linolenat (minimal 1% energi total).
Emulsi lipid 20% lebih dianjurkan dibandingkan 10%, karena: o Volume cairan yang lebih sedikit
o Kalori lebih besar yaitu 2 kal/ml sedang emulsi lipid 10% mengandung 1,1 kal/ml
o Mengandung fosfolipid yang lebih rendah, sehingga risiko hiperkolesterolemia dan hiperfosfolipidemia menjadi lebih rendah. Fosfolipid menghambat enzim lipoprotein lipase yang berfungsi dalam clearance lipid intravena
Dimulai dengan dosis rendah yang dinaikkan bertahap.
Pemberian terus menerus 24 jam atau 18 jam istirahat 6 jam untuk proses clearance
Dosis lipid parenteral 2,5 – 3 g/kg/hr hanya memberikan 25 – 30% total energi dalam lemak, tetapi dosis yang lebih besar sulit ditoleransi terutama pada prematur atau kecil masa kehamilan.
Anak > 2 tahun pembatasan lemak sampai 30% dari total kalori (umumnya 1,5 – 2,5 g/kg/hr) sesuai AAP
Lemak tidak boleh > 60% total kalori bisa terjadi ketoasidosis.
Efek samping pemberian lemak intravena, jika diberikan bolus atau melebihi dosis 3,6 g/kg/hr antara lain perubahan fungsi paru, terganggunya fungsi netrofil dan peningkatan risiko kernikterus pada bayi dengan peningkatan kadar bilirubin.
Komplikasi PN dapat dikategorikan:
o Pemberian nutrisi tidak adekuat over/undernutrition o Metabolik gangguan elektrolit, hipoglikemia,
hiperglikemia, jaundice, defisiensi vitamin, asam lemak, asidosis metabolik
o Mekanik pneumotoraks, hematotoraks, emboli udara dall. o Infeksi sepsis dan flebitis
Pemberian emulsi lipid harus hati-hati bila diberikan pada: o Neonatus dengan hiperbilirubinemia
o Neonatus yang sedang fototerapi o Mengalami gagal nafas
o Sepsis berat o Trombositopenia
Komplikasi yang terjadi akibat pemberian emulsi ini antara lain reaksi hipersensitivitas akut,bradikardia transient, TPN related cholestasis, risiko kolelitiasis, pankreatitis, gangguan pertukaran gas pernafasan, gangguan fungsi imun, trombositopenia, lepasnya ikatan bilirubin dari albumin.
Formula All In One
Formula all in one adalah pemberian PN yang mengandung dekstrosa, asam amino, dan emulsi lipid dalam satu wadah. Keuntungannya adalah lebih nyaman, pemberian infus lipid dapat lebih lambat, disamping lebih hemat karena penggunaan pompa dan pipa makanan menjadi berkurang. Lebih lanjut emulsi lipid yang isotonus menjadikan campuran larutan lebih rendah osmolalitasnya.
Tetapi formula ini juga mempunyai kelemahan yaitu sulit memantau bila terjadi presipitasi pada larutan, disamping itu penelitian menunjukkan bahwa formula ini lebih berisiko untuk terjadinya pertumbuhan bakteri dibandingakan formula biasa.
Komplikasi PN:
1. Pemberian nutrisi tidak adekuat: under/over nutrition
2. Metabolik: gangguan elektrolit, hipoglikemia, hiperglikemia, cholestatic jaundice, defisiensi vitamin, asam lemak, asidosis metabolik, dan lain-lain
3. Mekanik: pneumotoraks, hemitoraks, emboli udara dan lain-lain 4. Infeksi: sepsis, flebitis dan lain-lain
Penghentian PN
Bila nutrisi enteral sudah dapat diberikan dan ditoleransi, maka PN secara bertahap dapat dikurangi seiring bertambahnya jumlah nutrisi enteral. Sebaiknya PN tidak dihentikan secara mendadak, tetapi dalam 24 jam, bahkan pada neonatus harus dilakukan dalam 2-3 hari. PN baru dihentikan seluruhnya bila asupan nutrisi enteral sudah mencapai 2/3 kebutuhan.
Kebutuhan lipid untuk PN
Dosis Prematur/KMK Aterm Anak Inisial 0,5 – 1 5 ml/kg/h 1 – 2 10 ml/kg/h 1 10 ml/kg/h Peningkatan/hari 0,25 – 1 2,5 ml/kg/h 0,5 – 1 5 ml/kg/h 0,5 – 1 5 ml/kg/h Maksimum 3 – 4 30 ml/kg/h 4 40 ml/kg/h 2 20 ml/kg/h
Cara pembuatan cairan TPN dengan KaEN 1B:
1. Konsentrasi 15% V1M1 = V2M2 + V3M3 15 x 500 = 40 X + (500-X) x 3,75 X = 155 cc ~ 160 cc KaEN 1B (340) + D 40% (160) + KCl 10 mEq/kolf 2. Konsentrasi 17,5% V1M1 = V2M2 + V3M3 17,5 x 500 = 40 X + (500-X) x 3,75 X = 189 cc ~ 190 cc KaEN 1B (310) + D 40% (190) + KCl 10 mEq/kolf
Cara pembuatan cairan untuk TPN:
1. Hitung kebutuhan kalori (BB ideal)
3. Hitung kebutuhan cairan (BB aktual, ~ Darrow) 4. Hitung kebutuhan Na dan K
5. Hitung kebutuhan cairan asam amino (sesuaikan dengan kebutuhan protein)
6. Hitung sisa cairan
7. Tentukan konsentrasi glukosa yang akan digunakan, mulai 10% sampai maksimal 12,5%
8. Hitung komposisi cairan yang akan digunakan 9. Hitung kembali total kalori
10. Hitung persentase terhadap BMR
Contoh TPN:
Kasus: An. ♀, 9 bulan, BB = 7 kg, BB ideal = 8,4 kg
1. Kebutuhan kalori An. ♀, 9 bulan 110 - 120 kal/kg/hr 1000 kal 2. Kebutuhan protein 1 g/kg/hr 7 g/hr 3. Kebutuhan cairan = 7 X 100 = 700 cc 4. Kebutuhan elektrolit: Na 2 mEq/kg/hr 14 mEq K 2 mEq/kg/hr 14 mEq
5. Kebutuhan asam amino dalam cairan Aminofusin L-600 (Protein 5% 5 g/100 cc)
7 g protein = 7/5 x 100 = 140 cc 6. Sisa cairan = 700 – 140 = 560 cc
7. Konsentrasi cairan yang diinginkan 12,5% 8. Komposisi cairan: KaEN 1B + D40%
V1M1 = V2M2 + V3M3
12,5 x 560 = 40 X + (560-X) x 3,75 X = 135 cc
Jadi cairan yang diberikan:
KaEN 1B = 560 – 135 = 425 cc
D40% = 135 cc
9. Buat cairan dalam 1 kolf (500 cc) KaEN 1B = 425 / 560 x 500 = 380 cc D40% = 135 / 560 x 500 = 120 cc
KaEN 1B (380) + D 40% (120) + KCl 10 mEq/kolf Kalori cairan yang diberikan:
KaEN 1B = 425 cc 64 kal
D40% = 135 cc 216 kal
Total kalori = 364 kal
10. BMR = 0,244 x 8,4 – 0,13 = 1,9 / 4 x 1000 = 480 kal TPN = 76% BMR
Contoh perhitungan Ivelip:
Ivelip 20% (dalam 100 cc)
Misalnya: BB = 12 kg Kebutuhan lipid diawali dengan 0,5 g/kg/hr Jadi kebutuhan lipid = 6 g
Jumlah Ivelip = 6/20 x 100 = 30 cc
Kalori lipid = Σcairan x [cairan] x 9 = 30 x 20% x 9 = 54 kal Aminofusin ped Protein 4%
Aminofusin L-600 Protein 5% 1 g Nitrogen = 6,25 g protein 1 g Asam amino = 0,833 g protein
Proporsi keseimbangan gizi: Karbohidrat : 50 – 60% Protein : 12 – 22% Lemak : 38%
Klasifikasi status antropometri
Gizi baik Gizi kurang Gizi buruk BB / U 80 – 100% 60 - < 80% < 60% TB / U 95 – 100% 85 - < 95% < 85% BB / TB 90 – 100% 70 - < 90% < 70% LLA / U 85 – 100% 70 - < 85% < 70% LLA / TB 85 – 100% 70 - < 85% < 70%
Penentuan status gizi anak
Status gizi Klinis Antropometri Gizi buruk Tampak sangat kurus dan atau edema pada
kedua punggung kaki sampai seluruh tubuh
< -3 SD
> -3 SD (dengan edema berat) Gizi kurang Tampak kurus ≥ -3 SD s/d < -2 SD
Gizi baik -2 SD s/d +2 SD
Gizi lebih > +2 SD
Gizi Buruk
Tata laksana gizi buruk di ruangan perawatan meliputi 10 langkah utama (WHO) yaitu:
1. Pengobatan dan pencegahan hipoglikemia
Bila kadar GDS < 54 mg/dL atau < 3 mmol/L pada pemeriksaan dextrostick, maka:
- Diberikan sesegera mungkin cairan F75 dan dilanjutkan pemberian tiap 2 – 3 jam
- Jika sulit mendapatkan cairan F75 dalam waktu singkat, maka dapat diberikan 50 ml cairan D 10% atau sukrosa (1 sendok teh gula dalam 3,5 sendok teh air) diberikan secara
oral atau melalui NGT dan kemudian dilanjutkan dengan pemberian makanan sesegera mungkin.
- Pemantauan dilakukan dengan melakukan:
Pengukuran kadar GDS kembali setelah 30 menit. Bila terdapat hipoglikemia tata laksana diatas dapat diulang.
Pengukuran suhu rektal. Bila < 35,50C dan terdapat penurunan kesadaran, maka harus diwaspadai adanya hipoglikemia.
- Untuk anak yang mengalami penurunan kesadaran diberikan terapi IV D 10% 5 ml/kg atau dapat diberikan D 10% atau sukrosa per NGT.
- Sebagai pencegahan berulangnya hipoglikemia, pemberian makanan dilakukan tiap 2 – 3 jam baik siang hari maupun malam hari paling tidak pada hari pertama.
2. Pengobatan dan pencegahan hipotermia (Suhu rektal < 350C)
Berikan makanan cair sesegera mungkin
Beri selimut / pakaian tebal dan lampu pemanas
Dapat diberikan antibiotik yang sesuai 3. Pengobatan dan pencegahan dehidrasi
Bila didapatkan tanda-tanda dehidrasi diberikan cairan ReSoMal 5 ml/kg setiap 30 menit selama 2 jam pertama, selanjutnya diberikan 5 – 10 ml/kg/jam untuk 4 – 10 jam berikutnya.
Bila dalam 6 – 10 jam telah tercapai rehidrasi, maka dapat diberikan F75.
4. Koreksi gangguan keseimbangan elektrolit
Kalium: 3 – 4 mmol/kg/hr
MgSO4: 0,25 cc/kg/hr, maksimal 2 cc IM
Cairan rendah natrium (Resomal) 5. Pengobatan dan pencegahan infeksi
Pilihan antibiotik adalah yang berspektrum luas.
Untuk pasien tanpa komplikasi diberikan Kotrimoksasol 5 mg/kg/hr dalam 2 dosis, selama 5 hari.
Bila terdapat komplikasi dapat diberikan Ampicillin 50 mg/kg/hr IV, diberikan tiap 6 jam selama 7 hari dan Gentamisin 7,5 mg/kg/hr IV, 1 kali/hr selama 7 hari
6. Pemberian makan dilakukan melalui 3 fase:
- Stabilisasi:
Kalori 80 – 100 kal/kg/hr
Cairan 130 cc/kg/hr (untuk pasien dengan edema 100 cc/kg/hr) - Transisi: Kalori 100 – 150 kal/kg/hr Protein 1,5 – 4 g/kg/hr Cairan 150 cc/kg/hr - Rehabilitasi: Kalori 150 – 200 kal/kg/hr Protein 4 – 6 g/kg/hr Cairan 150 – 200 cc/kg/hr 7. Memperhatikan tumbuh kejar
Pemantauan dilakukan pada:
- Makanan yang disediakan dan jumlah makanan yang dapat dihabiskan.
- Adanya muntah dan frekuensi defekasi dan konsistensi tinja
- Berat badan setiap hari. Pada fase rehabilitasi pencapaian BB yang dikategorikan dalam poor < 5 g/kg/hr ; moderate 5 – 10 g/kg/hr dan baik bila > 10 g/kg/hr. 8. Koreksi mikronutrien
9. Stimulasi sensorik dan dukungan emosional 10. Mempersiapkan tindak lanjut di rumah Indikasi transfusi pada gizi buruk:
- Hb < 4 g/dL
- Hb 4 – 6 g/dL dan anak dengan respiratory distress
Komponen darah yang diberikan berupa PRC 10 cc/kg. Bila pemeriksaan darah rutin pasca transfusi menunjukkan Hb tetap < 4 g/dL atau 4 – 6 g/dL maka transfusi darah tidak boleh diulang dalam waktu 4 hari.
Kriteria pemulangan anak gizi buruk dari ruang rawat inap: 1. Balita:
- Nafsu makan sudah baik
- Perbaikan kondisi mental
- Anak sudah dapat tersenyum, duduk, merangkak, berdiri atau berjalan, sesuai dengan umurnya
- Suhu tubuh 36,5 – 37,50 C
- Tidak ada muntah atau diare
- Tidak ada edema
- Terdapat ↑ BB > 5 g/kg/hr selama 3 hari berturut-turut atau kenaikan sekitar 50 g/kg/minggu, selama 2 minggu
2. Ibu/pengasuh:
- Sudah dapat membuat makanan yang diperlukan untuk tumbuh kejar di rumah
- Sudah mampu merawat serta memberikan makanan dengan benar pada anak
3. Institusi lapangan:
- Telah siap menerima rujukan pasca rawat
Pasien gizi buruk yang menolak rawat inap, maka harus dilakukan:
Membuat jadwal kunjungan sampai tercapainya tahap rehabilitasi
Menghubungi institusi lapangan terdekat (RS setempat, puskesmas setempat atau Balkesmas setempat atau pekerja sosial di bidang nutrisi dan kesehatan setempat.
Minimal lama perawatan pada gizi buruk 16 minggu (sampai tahap transisi selesai) dimana pasien dalam fase rehabilitasi.
Pemakaian mikronutrien pada gizi buruk:
Asam folat 5 mg/hari, pada hari pertama, selanjutnya 1 mg/hr
Zn 2 mg/kg/hr
Cu 0,2 mg/kg/hr
Preparat besi diberikan dalam bentuk ferrosulfat dengan dosis 3 mg/kg dan hanya diberikan setelah BB tercapai (biasanya dalam waktu 2 minggu)
Asam folat, Zn dan Cu umumnya diberikan setiap hari selama 2 minggu.
Vitamin A diberikan pada hari I, II dan XIV, dengan dosis:
- < 6 bulan : 50000 IU
- 6 bulan – 1 tahun : 100000 IU
- > 1 tahun : 200000 IU Penggunaan Vitamin A untuk terapi:
Hari I: 200000 IU IM/oral
Hari II: 200000 IU IM/oral
Hari XIV: 200000 IU IM/oral perburukan atau sebelum pulang
Pada gizi buruk, selalu periksa adanya gejala defisiensi mikro nutrien:
- Xeroptalmia (defisiensi vitamin A)
- Anemia (defisiensi Fe, Cu, vitamin B12, asam folat) - Stomatitis (vitamin B, C)
Ulserasi mata, ditatalaksana dengan:
- Tetes mata kloramfenikol atau salep mata tetrasiklin setiap 2-3 jam selama 7-10 hari.
- Teteskan tetes mata atropin 1 tetes, 3 x sehari selama 3-5 hari. - Tutup mata dengan kassa yang dibasahi larutan fisiologis. Dermatosis ditandai dengan:
- Hipo/hiperpigmentasi
- Deskuamasi (kulit mengelupas)
- Lesi ulserasi eksudatif, menyerupai luka bakar, sering disertai infeksi sekunder antara lain oleh kandida.
Tatalaksana yang diberikan:
- Kompres bagian kulit yang terkena dengan larutan K-permanganat 1% selama 19 menit
- Beri salep/krim (Zn dengan minyak kastor) - Usahakan agar daerah perineum tetap kering
- Umumnya terdapat defisiensi Zn, jadi berikan preparat Zn per oral
Parasit/cacing
Mebendazol 100 mg per oral, 2 x sehari, selama 3 hari atau preparat antihelmintik lain.
Diare melanjut
Tatalaksana tergantung etiologi. Bla akibat intoleransi laktosa berikan formula bebas laktosa atau rendah laktosa. Bila penyebabnya giardiasis berikan Metronidazol 7,5 mg/kg setiap 8 jam selama 7 hari.
Tuberkulosis
Lakukan Mantoux test, bila sesuai dengan tuberkulosis berikan OAT. Penilaian kenaikan berat badan:
- Baik bila ≥ 50 g/kg/mgg - Kurang bila < 50 g/kg/mgg Atau - Buruk : < 5 g/kg/hari - Sedang : 5-10 g/kg/hari - Baik : > 10 g/kg/hari Penyebab kenaikan BB < 50 g/kg/mgg: - Intake tidak adekuat
- Defisiensi nutrien tertentu berupa vitamin dan mineral - Infeksi yang tidak terdeteksi, sehingga tidak diobati - Masalah psikologik
Koreksi Bicnat
Anak = 0,3 x BB x BE 0,3 berasal dari volume cairan tubuh = 30% RTA
Koreksi : ∆HCO3 x BB x 0,3 ∆HCO3 = 26 - X
Evaluasi AGD dan anion gap Evaluasi ½ jam sebelum BicNat Koreksi Albumin
Kebutuhan albumin = ∆Albumin x BB x 0,8 Aminofusin L-600 Protein 5%
Aminofusin Paed Protein 4% Aminoleban Protein 7,9%
RDA Vitamin dan Mineral
0 – 6 bl 6 bl – 1 th 1 – 3 th 4 – 6 th 7 – 10 th Vit. A (μg) 375 375 400 500 700 Vit. D (μg) 7,5 10 10 10 10 Vit. E (mg) 3 4 6 7 7 Vit. C (mg) 30 35 40 45 45 Vit. B12 (μg) 0,3 0,5 0,7 1 1,5 Tiamin (mg) 0,3 0,4 0,7 0,9 1 Riboflavin (mg) 0,4 0,5 0,8 1,1 1,2 Niacin (NE) 5 6 9 12 13 Vit. B6 (mg) 0,3 0,6 1 1,1 1,4 Biotin (μg) 10 15 20 25 30 Asam Pantotenat (mg) 2 3 3 3-4 4-5 Asam Folat (μg) 25 35 50 75 100 Vit. K (μg) 5 10 15 20 30 Calcium (mg) 400 600 800 800 800 Fosfor (mg) 300 500 800 800 800 Magnesium (mg) 40 60 80 120 170 Fe (mg) 6 10 10 10 10 Zn (mg) 5 5 10 10 10 Na (mg) 115-350 250-750 325-975 450-1350 600-1800 K (mg) 350-925 425-1275 550-1650 775-2325 1000-3000 Cl (mg) 275-700 400-1200 500-1500 700-2100 925-2775 Iodium (μg) 40 50 70 90 120 Selenium 10 15 20 30 30 Trophic Feeding Trophic feeding:
- Cara pemberian asupan nutrisi dalam jumlah yang sangat sedikit kepada neonatus sebagai sumber nutrisi dan secara langsung akan merangsang dan mengembangkan sistem saluran cerna tanpa memperberat penyakit.
- Untuk mengatasi efek yang terjadi akibat kelaparan usus. Termasuk didalam trophic feeding adalah nutrisi enteral dini,
pemberian awal asupan pada usus, dan asupan hipokalori dini. Bayi preterm yang sulit menerima asupan nutrisi enteral dan harus mendapat nutrisi parenteral dalam jangka waktu lama, ternyata ditemukan bahwa vili-vili ususnya menjadi lebih pendek, deoxy ribonucleic acids (DNA) mukosa menghilang, jumlah protein dan aktifitas enzim berkurang.
Pemberian trophic feeding pada bayi berat lahir rendah (BBLR) menggunakan ASI yang telah dimodifikasi atau formula khusus bayi berat badan lahir rendah dengan kecepatan pemberian 0,1 ml/kg/jam, dan dapat ditingkatkan secara bertahap.
Hal ini tidak meningkatkan risiko terjadi NEC. Pemberian nutrisi pada BBLR dianjurkan secara bolus kecil setiap 3-8 jam. Jika tidak bisa, dapat diberikan secara kontinu.
Peningkatan volume pemberian sebanyak 10-20 ml/kg/hari sampai volume optimal dapat dicapai. Peningkatan volume secara cepat akan meningkatnya risiko terjadinya NEC.
Pemberian nutrisi dinyatakan optimal bila mencapai 80% dari kebutuhan gizi atau mencapai 150 mI/kg/hr dan 120 kkal/kg/hr. Jumlah susu yang diberikan adalah 12-24 mI/kg/hari. Pada BBLR, nutrisi enteral dini dapat diberikan dalam waktu 24-72 jam setelah bayi lahir dengan pemberian secara kontinu.
Pada anak atau bayi dengan risiko malnutrisi yang disebabkan penyakit kronis, pemberian nutrisi dapat dimulai segera setelah risiko malnutrisi terdiagnosis. Pada bayi BBLR yang disertai dengan sindrom distress pernafasan, pemberian nutrisi dapat diberikan 48 jam setelah lahir.
Komplikasi pemberian trophic feeding pada gastrointestinal lebih sedikit dibandingkan dengan bayi yang tidak diberi asupan. Komplikasi yang dapat terjadi antara lain distensi abdomen, mual akibat stasis empedu, dan aspirasi lambung.
MCT (Middle Chain Triglycerides)
Merupakan asam lemak dengan jumlah rantai karbon 6-12. Karakteristik MCT:
Digesti/absorpsi: tidak memerlukan garam empedu, tidak memerlukan lipase pankreas.
Tidak mengalami reesterifikasi
Ditranspor langsung ke hepar melalui vena porta
Tidak menyebabkan hipertrigliseridemia
Perbedaan fisiologis LCT dengan MCT
Karakteristik LCT MCT Digesti / Absorpsi
Hidrolisis lipase ludah Lebih cepat
Absorpsi di lambung Tidak ada Sebagian kecil masuk V. porta Absorpsi tanpa garam empedu Minimal Bermakna
Absorpsi tanpa lipase pankreas Minimal Bermakna Penglepasan gastric inhibitory
peptide
Distimulasi LCT Tidak ada stimulasi penglepasan Difusi pada lapisan air Minimal Bermakna
Dalam sel
Bentuk tidak dihidrolisis masuk ke sel mukosa
Tidak ada Bermakna, terutama bila dengan LCT
Reesterifikasi asam lemak intraselular
Penting untuk transport Tidak mengalami reesterifikasi Pembentukan kilomikron Penting untuk transport Tidak penting untuk transport,
lebih penting bila diet mengandung LCT
Transport
Rute transport Saluran limfe usus Terutama melalui V. Porta, tetapi sebagian melalui saluran limfe tergantung pada LCT dalam diet Metabolisme
Hipertrigliseridemia Ada Tidak ada
Efek ketogenesis Meningkat Meningkat, dewasa > bayi Efek terhadap metabolisme
glukosa
Glukoneogenesis Glukoneogenesis (bayi), hipoglikemia oleh karena insulin (dewasa)
Metabolisme Dioksidasi sebagian Seluruhnya dioksidasi di hati, metabolic rate dan termogenesis (-)
Disimpan sebagai lemak Di jaringan lemak dan hati Tidak disimpan
Kelebihan MCT atau campuran MCT / LCT dibandingkan LCT: MCT atau campuran MCT / LCT dioksidasi dan dibersihkan dari
darah lebih cepat dibanding LCT saja.
MCT mengandung sumber energi yang lebih cepat dan tidak mengalami reesterifikasi dan tidak disimpan di dalam hepar.
Oksidasi MCFA tidak bergantung pada sistem karnitin-asil transferase.
MCT merangsang ketogenesis dan meningkat suplai energi.
Oksidasi MCT lebih besar dibandingkan LCT pada keadaan hiperinsulinemia yang berkaitan dengan stress katabolik dan tidak menyebabkan hipertrigliseridemia seperti yang terlihat pada LCT.
MCT memiliki “protein sparring effet” yang leih besar dibanding LCT
MCT tidak menekan sistem pertahanan tubuh (mengganggu sistem retikuloendotelial dan faktor-faktor lain pada sistem imun).
Branched-Chain Amino Acids
Sebagian besar asam amino dimetabolisme di dalam hepar, namun BCAA diutilisasi oleh otot rangka. Pada otot, pemecahan BCAA akan menyediakan nitrogen dan pemecahan glukosa akan menyediakan karbon yang dibutuhkan untuk pembentukkan alanin dan glutamin. Glutamin sangat dibutuhkan untuk kerja sel dalam proses penyembuhan luka, memperbaiki retensi nitrogen, meningkatkan sintesis protein, menurunkan degradasi protein pada keadaan katabolis, menjaga konsentrasi glutamin intraseluler (otot, usus), memperbaiki dan menjaga keutuhan mukosa usus, dan menurunkan translokasi bakteri serta sebagai bahan bakar untuk sel-sel usus dan pembentukkan amonia di dalam ginjal.
Jumlah BCAA berkurang di dalam tubuh pada penderita yang mengalami trauma maupun sepsis. Secara klinis, larutan yang diperkaya dengan BCAA berkaitan dengan:
Perbaikan retensi nitrogen
Perbaikan sintesis protein hepatik
Penurunan degradasi protein
Pemberian larutan yang diperkaya dengan BCAA sebanyak 0,5 – 1,2 g/kg/hr dapat:
Memperbaiki retensi nitrogen
Pengurangan ureagenesis
Meningkatkan sintesis protein
Obesitas
Batasan dan uraian umum
Obesitas adalah keadaan penimbunan jaringan lemak tubuh yang berlebihan dan ditandai dengan adanya gambaran klinis yang khas. Overweight adalah BB lebih dari rata-rata, tapi tidak ada deposisi jaringan lemak yang berlebihan.
Penyebab obesitas multifaktorial dan berdampak terhadap tumbuh kembang anak. Berisiko terjadi obesitas pada dewasa dan berpotensi mengalami berbagai penyebab kesakitan dan kematian seperti penyakit kardiovaskuklar, DM dan sebagainya.
Komplikasi: hiperlipidemia, hipertensi, obstructive sleep apnea syndrome (OSAS), non alcoholic steato-hepatic (NASH), Blount disease.
Tujuan tatalaksana: mencapai BB sesuai dengan usia rata-rata dan status perkembangan.
Evaluasi obesitas serta dampaknya
Pastikan apakah kriteria obesitas telah terpenuhi secara klinis maupun antropometris.
Telusuri faktor risiko obesitas serta dampak yang mungkin terjadi, riwayat obesitas dalam keluarga serta pola makan dan aktifitas.
Dampak obesitas yang dievaluasi adalah faktor risiko kardiovaskular, OSAS, gangguan fungsi hati, masalah ortopedik, kelainan kulit serta potensi gangguan psikiatri.
Faktor risiko kardiovaskular antara lain riwayat anggota keluarga dengan penyakit jantung vaskular atau kematian dini (<55 tahun), dislipidemia (LDL > 160 mg/dL, HDL < 35 mg/dL), hipertensi, merokok, DM, dan rendahnya aktifitas. Bila terdapat 3 faktor risiko dianggap berisiko tinggi.
OSAS sering terjadi pada obesitas dengan gejala mengorok sampai mengompol. Penyebabnya adalah penebalan jaringan lemak di daerah faringeal yang seringkali diperberat oleh adanya hipertrofi adenotonsilar. Obstruksi saluran nafas intermiten di malam hari menyebabkan tidur gelisah serta menurunkan oksigenasi. Gejala akan berkurang seiring dengan penurunan BB dan atau adenotonsilektomi serta pemakaian CPAP.
Non alcoholic steatohepatitis (NASH) ditemukan pada anak obesitas melalu skring USG hati. Kadar SGOT dan SGPT dapat meningkat.
Kelebihan BB dapat berisiko terhadap gangguan ortopedik yaitu torsi tibial dan kaki pengkar, tergelincirnya epifisis kaput femoris dan gejala tekanan BB pada persendian di ekstremitas bawah. Manifestasi klinis
Anamnesis:
- Riwayat pertumbuhan / pertambahan berat badan, kapan mulai gemuk.
- Riwayat masukan makanan
- Riwayat penyakit keluarga obesitas, penyakit koroner, DM, hipertensi, hiperlipidemia - Tidur mengorok - Aktifitas sehari-hari - Berat lahir - Perkembangan terlambat Pemeriksaan fisis:
- Pengukuran BB, BB/TB (>120%), BMI > P97, tekanan darah - Trisep skinfold ≥ P85
- Distribusi lemak dengan pola tertentu : waist – hip ratio - Muka tembem, dagu rangkap, leher relatif pendek - Tanda retardasi mental
- Pseudoakantosis nigrikans (hiperpigmentasi leher, aksila, bawah payudara)
- Hipertrofi adenoid/tonsil
- Payudara membesar mengandung jaringan lemak dan perut membuncit, disertai dinding perut yang berlipat-lipat
- Kaki bentuk X atau O - Genitalia: burried penis
- Bentuk fisik obesitas dibedakan menurut distribusi lemak: o Lebih banyak lemak pada bagian atas tubuh (dada dan
pinggang) disebut apple shape body (android). Lebih berisiko mengalami penyakit kardiovaskular, hipertensi dan DM.
o Lebih banyak lemak di bagian bawah tubuh (pinggul dan paha) disebut pear shape body (gynoid).
o Bentuk intermediates Pemeriksaan penunjang: - Darah perifer lengkap
- Profil lipid: kolesterol total, trigliserida, LDL, HDL - Fungsi hati: SGOT, SGPT, gamma GT
- Fungsi ginjal: ureum, kreatinin, asam urat - Gula darah puasa dan 2 jam post prandial
- Atas indikasi: Ro orofaring AP/Lat, USG hati, lain-lain sesuai komplikasi yang ada
Tata laksana
- Prinsip utama adalah mengurangi asupan energi serta meningkatkan keluaran energi. Caranya dengan pengaturan diet, peningkatan aktifitas fisik, mengubah pola hidup dan yang terpenting adalah keterlibatan keluarga dalam proses terapi. - Pengaturan diet dengan penurunan kalori 200-500 kal/hari,
target penurunan BB 0,5 kg/minggu.
- Konsumsi lemak < 3%. Lemak jenuh hanya 10% dari total kalori.
- Diet tinggi serat.
- Karbohidrat tidak boleh > 48%. Kolesterol < 300 mg. Garam 5 gr/hari.
Pendidikan dan pencegahan - Pemantauan pertumbuhan
- Pendidikan / penjelasan bahaya dan komplikasi obesitas Gizi lebih – obesitas:
- Super : > 200% - Berat : > 150 – 200% - Sedang : > 135 – 150% - Ringan : > 120 – 135% Gizi lebih : > 110 – 120% Gagal Tumbuh
Batasan dan uraian umum
Gagal tumbuh (failure to thrive, FTT):
- Bayi/anak tidak tumbuh sesuai kurva pertumbuhan normal - Merupakan tanda/gejala dan masalah pada pasien dan bukan
merupakan diagnosis/derajat penyakit
- Bila BB/U dibawah P3 atau BB/TB dan TB/U dibawah P10 kurva CDC 2000
- Memotong 2 titik kurva Manifestasi Klinis
Anamnesis:
- Masa neonatal: manajemen ASI yang salah, cara pemberian susu formula yang salah, kelainan metabolik, kelainan kromosom dan kelainan anatomis (jarang)
- Usia 3 – 6 bulan: kemungkinan penyebab antara lai underfeeding (karena kemiskinan), cara pembuatan formula yang salah, intoleransi protein susu, disfungsi motorik oral, refluks gastrointestinal dan penyakit jantung bawaan
- Usia 7 – 12 bulan: keterlambatan pemberian makanan padat, intoleransi makanan, disfungsi motorik oral, orangtua protektif - > 12 bulan: sama seperti diatas ditambah faktor psikososial Pemeriksaan fisis:
- Dilakukan pengukuran BB, TB dan lingkar kepala tentukan status gizi
- Pada gizi cukup gejala khas (-), gizi kurang tampak kurus tanpa kelainan fisis lain.
- Gizi buruk cengeng, kurus sekali, wasting, ekstremitas hipo/atrofi, crazy pavement dermatosis
- Perhatikan kemungkinan child abuse Pemeriksaan penunjang
- DPL, UL, FL - Tes Mantoux
- Pemeriksaan lain diperiksa atas indikasi sesuai penyakit dasar yang dicurigai (AGD, elektrolit dll)
Tatalaksana
1. Mencari dan mengobati penyakit dasarnya, apakah merupakan kelainan organik atau non organik
2. Asupan kalori dapat mencapai 150% diatas kebutuhan harian (RDA). Kebutuhan harian dihitung berdasarkan berat badan yang diharapkan (BB/TB)
3. Asupan vitamin dan mineral yang berlebihan tidak terindikasi 4. Pasien gizi buruk dirawat dan ditata laksana sesuai pedoman gizi
buruk
Pencegahan dan pendidikan
- Pemantauan pertumbuhan secara teratur - Pemberian nutrisi yang sesuai
Alergi Makanan
Pencegahan sensitisasi dini terbagi 3 tahap:
1. Pencegahan primer untuk mencegah sensitisasi
2. Pencegahan sekunder untuk mencegah manifestasi klinis alergi 3. Pencegahan tersier untuk mengurangi gejala klinis dan derajat
berat penyakit alergi
Pencegahan sensitisasi dini meliputi:
Diet restriksi ibu sejak trimester 3 dan selama menyusui (terutama riwayat atopi). Diet restriksi dilakukan tanpa telur, susu, ikan, daging dan kacang sejak kehamilan trimester 3 dan selama menyusui serta dapat ASI eksklusif selama 5-6 bulan atau diet bebas.
ASI eksklusif selama 6 bulan. Kolostrum ASI mengandung TGF-β yang memicu sel B dalam jaringan limfoid saluran cerna memproduksi IgA yang mempunyai efek protektif terhadap alergen. Ibu tetap harus menghindari makanan alergenik seperti susu dan telur.
Formula hipoalergenik atau semi elemental untuk kemungkinan intoleransi protein susu sapi. Fraksi protein susu sapi terdiri dari whey dan kasein. Tiga protein yang mempunyai alergenisitas tinggi pada susu sapi adalah kasein, β-laktoglobulin, α-laktalbumin
Pemberian makanan padat ditunda sampai 6 bulan
Pembeian makanan padat awal secara bertahap 1 kali/minggu kemudian 2 kali/minggu
Pemberian telur dan produk susu setelah 1 tahun serta pemberian kacang, ikan dan kerang setelah 3 tahun
Uji imunologi
Identifikasi makanan yang diduga menyebabkan reaksi alergi dan memastikan keterlibatan sistem imun
Meliputi uji kulit, RAST, Elisa
Anak > 3 tahun dengan uji kulit (+) merupakan prediktor yang baik untuk hasil (+) pada uji provokasi.
Anak < 3 tahun uji kulit diperiksa setelah ada hasil (+) pada uji provokasi atau ada riwayat reaksi alergi yang jelas.
Reaksi pada makanan untuk anak < 3 tahun tidak berhubungan dengan hasil uji kulit (+)
Uji provokasi
Dilakukan setelah anak-benar-benar bebas gejala
Makanan diuji satu persatu dan diobservasi ada atau tidak gejala.
Perbandingan komposisi susu
Energi
(kal/100 cc) Protein (g) Laktosa (g) Lemak (g) MCT (g)
Osmolaritas (mOsm/L) F 75 75 0,9 1,3 413 F 100 100 2,9 4,2 419 Pepti Junior 67 2 0,1 3,7 1,85 190 BBLR 81 2,2 5,5 4,3 5,4 Pediasure 100 3 4,98 LLM 67 1,7 0,9 2,8 0,8 SGM 1 67 1,7 3,3 SGM 2 67 2,8 2,5 Isomil 67 1,8 3,7 Bebelac FL 72 1 3,1 NAN 67 1,5 3,4 Lactogen 2 67 3,1 2,7 Vitalac 68 1,56 3,64 Vitalac 2 66 2,6 2,6 ASI 65-70 1,1-1,4 3-5,5 S26 70 1,6 3,7 Nenatal 76 1,7 4,5