BAB I
PENDAHULUAN
1.1 Latar Belakang
Pemeriksaan fisik pada ibu hamil dapat dilakukan dengan beberapa pemeriksaan. Pemeriksaan fisik merupakan salah satu cara untuk mengetahui gejala atau masalah kesehatan yang dialami oleh klien. Pemeriksaan fisik bertujuan untuk mengumpulkan data tentang kesehatan pasien, menambah informasi, menyangkal data yang diperoleh dari riwayat pasien, mengidentifikasi masalah pasien, menilai perubahan status pasien, dan mengevaluasi pelaksanaan tindakan yang telah diberikan. Adapun tujuan pemeriksaan pada ibu hamil yaitu untuk menilai keadaan umum ibu, status gizi, tingkat keasadaran, serta ada tidaknya kelainan bentuk badan.
Dalam melakukan pemeriksaan fisik terdapat teknik dasar yang perlu dipahami, antara lain inspeksi (melihat), palpasi (meraba), perkusi (ketukan), dan auskultasi (mendengar).
Observasi (pengamatan secara seksama) Pemeriksaan dilakukan pada seluruh tubuh, dari ujung rambut sampai ujung kaki, namun tidak harus dengan urutan tertentu. Pemeriksaan yang menggunakan alat seperti pemeriksaan tengkorak, mulut, telinga, suhu tubuh, tekanan darah, dan lain-lainnya, sebaiknya dilakukan paling akhir, karena dengan melihat atau memakai alat-alat.
1.2 Rumusan Masalah
1. Bagaimana konsep dasar pemeriksaan fisik pada ibu ?
2. Apa prinsip dasar yang digunakan pada pemeriksaan fisik ibu ? 3. Bagaimana teknik dasar pemeriksaan fisik pada ibu ?
4. Bagaimana pemeriksaan fisik ?
5. Bagaimana pemeriksaan fisik head to toe ? 1.3 Tujuan Penulisan
1. Untuk mengetahui dan memahami konsep dasar pemeriksaan fisik pada ibu.
2. Untuk mengetahui dan memahami prinsip dasar pemeriksaan fisik pada ibu.
3. Untuk mengetahui dan memahami teknik dasar pemeriksaan fisik pada ibu.
4. Untuk mengetahui dan memahami pemeriksaan fisik.
BAB II
PEMBAHASAN
2.1 Konsep Dasar Pemeriksaan FisikPemeriksaan fisik adalah pemeriksaan yang lengkap dari penderita untuk mengetahui keadaan atau kelainan dari penderitaan. Tujuannya adalah untuk mengetahui bagaimana kesehatan umum ibu (bila keadaan umumnya baik agar di pertahankan jangan sampai daya tahan tubuh menurun) , untuk mengetahui adanya kelainan, bila ada kelainan, kelainan itu lekas diobati dan disembuhkan agar tidak menganggu.
Pemeriksaan dilakukan pada klien yang baru pertama kali datang periksaan , ini di lakukan dengan lengkap. Pada pemeriksaan ulangan, di lakukan yang perlu saja jadi tidak semuanya. Waktu persalinan, untuk penderita yang belum pernah diperiksa di lakukan dengan lengkap bila masih ada waktu dan bagi ibu yang pernah periksa di lakukan yang perlu saja.
Hal-hal yang harus dipertimbangkan sebelum melakukan pemeriksaan fisik, diantaranya sikap petugas kesehatan saat melakukan pengkajian. Selain itu, harus menjaga kesopanan, petugas harus membina hubungan yang baik dengan pasien. Sebelum melakukan pemeriksaan, pastikan lingkungan tempat peemeriksaan senyaman mungkin, termasuk mengatur pencahayaan. Asuhan kebidanan pada ibu hamil dengan adanya pencatatan data yang akurat, diharapkan pengambilan tindakan yang dilakukan sesuai dengan masalah atau kondisi klien.
2.2 Prinsip Dasar Pemeriksaan Fisik
mengidentifikasi status “normal” dan kemudian mengetahui adanya variasi dari keadaan normal tersebut dengan cara memvalidasi keluhan-keluhan dan gejala-gejala pasien, penapisan/skrining keadaan wellbeing pasien, dan pemantauan masalah kesehatan/penyakit pasien saat ini. Informasi ini menjadi bagian dari catatan/rekam medis (medical record) pasien, menjadi dasar data awal dari temuantemuan klinis yang kemudian selalu diperbarui (updated) dan ditambahkan sepanjang waktu.
Prinsip Pelaksanaan Pemeriksaan Fisik :
1. Cuci tangan sebelum melakukan pemeriksaan .
2. Pastikan bahwa kuku jari bersih tidak panjang, sehingga tidak menyakiti pasien.
3. Terlebih dahulu hangatkan tangan dengan air hangat sebelum menyentuh pasien atau gosok bersama-sama kedua telapak tangan dengan telapak tangan satunya.
4. Jelaskan pada pasien secara umum apa yang akan dilakukan .
5. Gunakan sentuhan yang lembut tetapi,tidak menggelitik pasien dan cukup kuat untuk memeperoleh informasi yamg akurat.
6. Buatlah pendekatan dan sentuhan sehingga menghargai jasmani pasien dengan baik, serta sesuai dengan hak pasien terhadap kepantasan dan atas hak pribadi. 7. Tutupi badab pasien selama pemeriksaan dan hanya bagian yang di periksa
yang terbuka.
Prinsip umum dari pemeriksaan fisik adalah dilakukan secara komprehensif. 2.3 Teknik Dasar Pemeriksaan Fisik
pendengaran, sentuhan dan penciuman. Data dikumpulkan berdasarkan semua indera tersebut secara simultan untuk membentuk informasi yang koheren. Teknik-teknik tersebut secara keseluruhan disebut sebagai observasi/pengamatan, dan harus dilakukan sesuai dengan urutan di atas, dan setiap teknik akan menambah data yang telah diperoleh sebelumnya.
Pemeriksaan fisik pada kehamilan dapat dilakukan melalui pemeriksaan sebagai berikut :
a. Inspeksi (Pandang)
Langkah pertama pada pemeriksaan pasien adalah inspeksi, yaitu melihat dan mengevaluasi pasien secara visual dan merupakan metode tertua yang digunakan untuk mengkaji/menilai pasien. Inspeksi dilakukan untuk menilai keadaan ada tidaknya cloasma gravidarum pada muka/wajah, pucat atau tidak pada selaput mata, dan ada tidaknya edema. Pemeriksaan selanjutnya adalah pemeriksaan pada leher untuk menilai ada tidaknya pembesaran kelenjar gondok atau kelenjar limfe. Pemeriksaan dada untuk menilai bentuk buah dada dan pigmentasi putting susu. Pemeriksaan perut untuk menilai apakah perut membesar ke depan atau ke samping, keadaan pusat, pigmentasi linea alba, serta ada tidaknya striae gravidarum. Pemeriksaan vulva untuk menilai keadaan perineum, ada tidaknya tanda chadwick, dan adanya fluor. Kemudian pemeriksaan ekstremitas untuk menilai ada tidaknya varises.
b. Palpasi ( Meraba )
1. Leopold I
Leopold I digunakan untuk menentukan usia kehamilan dan bagian apa yang ada dalam fundus, dengan cara pemeriksa berdiri sebelah kanan dan menghadap ke muka ibu, kemudian kaki ibu di bengkokkan pada lutut dan lipat paha, lengkungkan jari-jari kedua tangan untuk mengelilingi bagian atas fundus, lalu tentukan apa yang ada di dalam fundus. Bila kepala sifatnya keras, bundar, dan melenting. Sedangkan bokong akan lunak, kurang bundar, dan kurang melenting.tinggi normal fundus selama kehamilan dapat di tentukan.
2. Leopold II
1. Kedua tangan pemeriksa berada di sebelah kanan dan kiri perut ibu.
2. Ketika memeriksa sebelah kanan, maka tangan kanan menahan perut sebelah kiri kea arah kanan.
3. Raba perut sebelah kanan menggunakan tangan kiri dan rasakan bagian apa yang ada di sebelah kanan (jika teraba benda yang rata, atau tidak teraba bagian kecil, terasa ada tahanan, maka itu adalah punggung bayi, namun jika teraba bagian-bagian yang kecil dan menonjol maka itu adalah bagian kecil janin)
3. Leopold III
Leopold III digunakan untuk menentukan bagian apa yang terdapat di bagian bawah dan apakah bagian anak sudah atau belum terpegang oleh pintu atas panggul. Caranya :
1. Tangan kiri menahan fundus uteri.
3. Pada letak sungsang (melintang) dapat dirasakan ketika tangan kanan menggoyangkan bagian bawah, tangan kiri akan merasakan ballottement (pantulan dari kepala janin, terutama ini ditemukan pada usia kehamilan 5-7 bulan).
4. Tangan kanan meraba bagian bawah (jika teraba kepala, goyangkan, jika masih mudah digoyangkan, berarti kepala belum masuk panggul, namun jika tidak dapat digoyangkan, berarti kepala sudah masuk panggul). Lalu lanjutkan pada pemeriksaan Leopold VI untuk mengetahui seberapa jauh kepala sudah masuk panggul.
4. Leopold IV
Leopold IV digunakan untuk menentukan apa yang menjadi bagian bawah dan seberapa masuknya bagian bawah tersebut ke dalam rongga punggung. Caranya :
1. Pemeriksa menghadap ke kaki pasien
2. Kedua tangan meraba bagian janin yang ada dibawah
3. Jika teraba kepala, tempatkan kedua tangan di dua belah pihak yang berlawanandi bagian bawah
5. Jika kedua tangan divergen (tidak saling bertemu) berarti kepala sudah masuk ke panggul.
c. Perkusi (ketukan)
Perkusi adalah suatu tindakan pemeriksaan dengan mendegarkan bunyi getaran/gelombang suara yang di hantarkan kepermukaan tubuh dari bagian tubuh yang di periksa. Pemeriksaan di lakukan dengan ketokan jari atau tangan pada permukaan tubuh. Perjalanan getaran/gelombang suara tergantung oleh kepadatan media yang dilalui. Derajat bunyi di sebut dengan resonansi. Karakter bunyi yang di hasilkan dapat menentukan lokasi , ukuran , bentuk , dan kepadatan struktur di bawah kulit. Sifat gelombang suara yaitu semakin banyak jaringan , semakin lemah hantarannya dan udara/gas paling resonan.
d. Auskultasi (mendengar)
Auskultasi adalah suatu tindakan pemeriksaan dengan mendengarkan bunyi yang terbentuk dalam organ tubuh. Hal ini dimaksudkan untuk mendeteksi adanya kelainan dengan cara membandingkan dengan bunyi normal. Auskultasi, dilakukan umumnya dengan stetoskop monoaural untuk mendengarkan bunyi jantung anak,bising talipusat, gerakan anak, bising rahim, bunyi aorta , serta bising usus. Bunyi jantung anak dapat di dengar pada akhir bulan ke-5, walaupun dengan ultrasonografi dapat diketahui pada akhir bulan ke-3. Bunyi jantung pada anak dapat terdengar di kiri dan kanan di bawah tali pusat bila presentasi kepala. Bila terdengar setinggi tali pusat, maka presentasidi daerah bokong. Bila terdengar pada pihak berlawanan dengan bagian kecil, maka anak fleksi dan bila sepihak maka defleksi.
denyut nadi ibu, bunyi aorta frekuensinya sama seperti denyut nadi dan bising usus yang sifatnya tidak teratur.
2.4 Pemeriksaan Fisik
Pemeriksaan fisik pada ibu hamil dapat dilakukan dengan beberapa pemeriksaan. Pemeriksaan fisik merupakan salah satu cara untuk mengetahui gejala atau masalah kesehatan yang dialami oleh klien. Pemeriksaan fisik bertujuan untuk mengumpulkan data tentang kesehatan pasien, menambah informasi, menyangkal data yang diperoleh dari riwayat pasien, mengidentifikasi masalah pasien, menilai perubahan status pasien, dan mengevaluasi pelaksanaan tindakan yang telah diberikan. Berikut adalah uraian dari pemeriksaan fisik secara umum, yang terdiri dari :
1. Keadaan Umum
Keadaan umum menunjukkan kondisi pasien secara umum akibat penyakit atau keadaan yang dirasakan pasien.
Dilihat secara langsung oleh pemeriksa dan dilakukan penilaian. Yang dapat dilakukan saat kontak pertama, saat wawancara atau selama melakukan pemeriksaan yang lain.
Hal – hal yang perlu dikaji dan dicatat :
1. Penampilan umum : tegak/baik, lemah, sakit akut/kronis. 2. Tanda distress : merintih, berkeringat, gemetar
3. warna kulit : pucat, sianosis, icterus
4. Tinggi dan bentuk tubuh : tinggi/pendek, berotot 5. Perkembangan seksual : rambut majah, suara, payudara
6. BB/TB pengukuran dan penampilan : kurus, gemuk , tinggi kurus 7. Postur dan gaya berjalan : ataksia, pincang, paralysis
8. Cara berpakaian, berhias dan kebersihan : rapi dan bersih 9. Ekspresi wajah : tegang, rileks, takut, cemas
10.Bicara : lambat, serak, cepat 2. Keasadaran
Tingkat Kesadaran
Tingkat kesadaran adalah ukuran dari kesadaran dan respon seseorang terhadap rangsangan dari lingkungan, tingkat kesadaran dibedakan menjadi :
2. Apatis adalah yaitu kurangnya respon terhadap keadaan sekeliling ditandai dengan tidak adanya kontak mata atau mata terlihat menerawang dan tidak fokus.
3. Samnolen (letargie) adalah keadaan dimana seseorang sangat mudah mengantuk dan tidur terus menerus tapi masih mudah di bangunkan.
4. Sopor adalah kondisi tidak sadar atau tidur berkepanjangan tetapi masih memberikan reaksi terhadap rangsangan.
5. Koma adalah kondisi tidak sadar dan tidak ada reaksi terhadap rangsangan tertentu.
6. Delirium adalah penurunan kesadaran disertai kekacauan motorik dan siklus tidur bangun. pasien tampak gaduh, gelisah, kacau, disorientasi, dan meronta-meronta.
7. Semi Koma adalah penurunan kesadaran yang tidak memberikan respon rangsangan verbal dan tidak dapat di bangunkan sama sekali ( kornea, pupil ) masih baik. Respon nyeri tidak adekuat.
8. GCS ( glasgow coma scale ) adalah skala yang dipakai untuk menentukan atau menilai tingkat kesadaran pasien atau klien, mulai dari sadar sepenuhnya hingga koma. teknik ini terdiri dari 3 bagian yang di tunjukan oleh pasien setelah di beri stimulasi tertentu, yakni respon buka mata, respon verbal dan respon motorik.
1. Respon membuka mata ( nilai 1-4 )
Dekati pasien dan perhatikan respon membuka mata pasien dan beri stimula si perintah dan nyeri pada pemeriksaan berikutnya :
3. Dengan rangsangan nyeri
4. Dengan nangsangan nyeri tidak membuka mata 2. Respon verbal ( nilai 1-5 )
Tanyakan kepada pasien dengan pertanyaan mudah dan sederhana : 1. Orientasi baik ( sesuai pertanyaan dan kalimat baik )
2. Tidak sesuai dengan pertanyaan, struktur kalimat baik 3. Struktur kalimat kacau
4. Hanya bersuara 5. Tidak bersuara
3. Respon motorik ( nilai 1 – 6 )
Perintahkan pasien untuk menggerakkan tangan dan beri stimulasi nyeri pada pemeriksaan berikutnya :
1. Dapat menggerakkan tangan sesuai perintah 2. Melokalisir dengan stimulasi
3. Menghindar/ menolak / meronta dengan stimulasi 4. Fleksi dengan stimulasi
5. Ekstensi dengan stimulasi 6. Tidak ada respon
Keadaan Emosional
Riwayat Psikososial, untuk mengetahui keadaan emosional ibu. Hal-hal yang dikaji, yaitu :
1. Kehamilan ini direncanakan/tidak,
2. Respon ibu, suami, dan keluarga terhadap kehamilan,
3. Keadaan hubungan ibu dengan suami, keluarga, dan tetangga, dan 4. Ada atau tidaknya kekhawatiran-kekhawatiran khusus.
Tujuan : Untuk memastikan kesan terhadap pasien atau klien terutama mengenai derajat kesehatan. Pada pasien gemuk atau kurus memberi gambaran kemungkinan mengidap penyakit.
- BB ( Berat Badan )
Untuk timbangan berat badan di klinik kehamilan tersedia timbangan yang praktis. Timbangan ini model jembatan dan ukuran tinggi badan bersama-sama timbangan itu. Ada pula tersedia timbangan kodok yang tidak disertai tinggi badan, jadi ukuran tinggi badan tersendiri.
Cara pemeriksaan :
1) Penderita diberitahu, pakaian yang perlu dibuka, atau ganti dengan pakaian klinik.
2) Balans disetel
3) Penderita dipersilahkan naik diatas timbangan
4) Lihat skala menunjukan angka berapa, sampai keseimbangan balans dan berat badan dicapai
5) Hasil dilihat dan dicatat 6) Pasien dibereskan - Tinggi Badan
Mengukur tinggi badan kadang-kadang dilakukan pada ibu yang pertama kali datang pengukuran ini bermanfaat apabila ibu datang sudah hamil muda. Tinggi badan ini untuk menetapkan ibu itu kurus atau normal, disesuaikan dengan berat badannya.
Cara mengukur tinggi badan :
2) Ibu hamil berdiri membelakangi ukuran tinggi badan yang mempunyai skala dengan angka yang menunjukan tinggi badan dalam sentimeter.
3) Ujung ukuran tinggi badan diletakan di atas kepala pada bagian yang rata.
4) Lihat ujung yang sebelah lagi dan ukuran yang terletak diatas kepala itu menunjukkan tinggi badan
5) Hasil dilihat dan dicatat - LiLA ( Lingkar Lengan Atas )
Pada ibu hamil (bumil) pengukuran LiLA merupakan deteksi dini Kurang Energi Kronis (KEK). Bumil yang KEK berpotensi melahirkan bayi dengan Berat Badan Lahir Rendah (BBLR). BBLR berkaitan dengan volume otak dan IQ seorang anak.
Alat : pita LiLA sepanjang 33 cm dengan ketelitian 0,1 cm atau meteran kain.
Persiapan :
1) Pastikan pita LiLA tidak kusut, tidak terlipat-lipat atau tidak sobek
2) Jika lengan responden > 33cm, gunakan meteran kain
3) Responden diminta berdiri dengan tegak tetapi rileks, tidak memegang apapun serta otot lengan tidak tegang
4) Baju pada lengan kiri disingsingkan keatas sampai pangkal bahu terlihat atau lengan bagian atas tidak tertutup.
Sebelum pengukuran, dengan sopan minta izin kepada responden bahwa petugas akan menyingsingkan baju lengan kiri responden sampai pangkal bahu. Bila responden keberatan, minta izin pengukuran dilakukan di dalam ruangan yang tertutup.
1. Tentukan posisi pangkal bahu.
2. Tentukan posisi ujung siku dengan cara siku dilipat dengan telapak tangan ke arah perut.
3. Tentukan titik tengah antara pangkal bahu dan ujung siku dengan menggunakan pita LiLA atau meteran, dan beri tanda dengan pulpen/spidol (sebelumnya dengan sopan minta izin kepada responden). Bila menggunakan pita LiLA perhatikan titik nolnya.
4. Lingkarkan pita LiLA sesuai tanda pulpen di sekeliling lengan responden sesuai tanda (di pertengahan antara pangkal bahu dan siku).
5. Masukkan ujung pita di lubang yang ada pada pita LiLA.
6. Pita ditarik dengan perlahan, jangan terlalu ketat atau longgar.
7. Baca angka yang ditunjukkan oleh tanda panah pada pita LiLA (kearah angka yang lebih besar).
Keterangan: Jika lengan kiri lumpuh, yang diukur adalah lengan kanan (beri keterangan pada kolom catatan pengumpul data).
4. Pemeriksaan Tanda-tanda vital
A. Tekanan Darah
Tujuan : untuk menilai system kardiovaskular/keadaan hemodinamik klien (curah jantung, tahanan vaskuler perifer, volume darah dan viskositas, dan elastisitas arteri).
Alat dan bahan pengukuran pemeriksaan tekanan darah :
1. Sfigmomanometer (Tensimeter) yang terdiri dari :
- Manometer air raksa + klep penutup dan pembuka
- Manset udara
- Slang karet
- Pompa udara dari karet + sekrup pembuka dan penutup
2. Stetoskop
3. Buku catatan tanda vital
4. Pena
Cara pemeriksaan :
2) Cuci tangan 3) Atur posisi pasien
4) Letakkan lengan pasien yang hendak diukur pada posisi terlentang 5) Lengan baju dibuka
6) Pasang manometer pada lengan kanan/kiri atas, sekitar 3 cm diatas fossa cubiti (Siku lengan bagian dalam). Jangan terlalu ketat atau terlalu longgar
7) Tentukan denyut nadi arteri radialis (nadi pada siku bagian dalam) dekstra/sinistra dengan jari tangan kita
8) Pompa balon udara manset samapi denyut nadi arteri radialis tidak teraba
9) Pompa terus sampai manometer setinggi 20 mmHg lebih tinggi dari titik radialis tidak teraba
10) Letakkan diafragma stetoskop diatas arteri brakhialis dan dengarkan 11) Kempeskan balon udara manset secara perlahan dan berkesinambungan
dengan memutar sekrup pada pompa udara berlawanan arah jarum jam. 12) Catat mmHg manometer saat pertama kali denyut nadi terdengar nilai ini menunjukkan tekanan sistolik dan catat mmHg denyut nadi yang terakhir terdengar, niali ini menunjukkan tekanan dastolik.
Suara Korotkoff I : Menunjukkan besarnya tekanan sistolik secara
auskultasi
Suara Korotkoff IV/V: Menunjukkan besarnya tekanan diastolik
secara auskultasi
B. Suhu Tubuh
Suhu tubuh normal : 36 – 37oC
Suhu bayi yang normal minimal 36,5˚C
Nilai standar untuk mengetahui batas normal suhu tubuh manusia dibagi menjadi empat yaitu :
1. Hipotermi, bila suhu tubuh kurang dari 36°C. Untuk mengukur suhu hipotermi diperlukan termometer ukuran rendah (low reading thermometer) yang dapat mengukur sampai 25°C
2. Normal, bila suhu tubuh berkisar antara 36,5 - 37,5°C 3. Febris / pireksia / panas, bila suhu tubuh diatas 37,5 - 40°C 4. Hipertermi, bila suhu tubuh lebih dari 40°C
Tujuan : Untuk mengetahui rentang suhu tubuh.
Persiapan Alat dan Bahan : 1. Stetoskop
2. Tensimeter/Sphygmomanometer 3. Alcohol swab
4. Sarung tangan/handscoen 5. Jam tangan
6. Thermometer (raksadigital/elektrik) 7. Thermometer tympani/aural
8. Thermometer rectal 9. Tissue
10. Kassa
12. Bullpen 13. Bengkok
14. Lembar dokumentasi
Pemeriksaan suhu Oral
Suhu dapat diambil melalui mulut baik menggunakan termometer kaca klasik atau yang lebih modern termometer digital yang menggunakan probe elektronik untuk mengukur suhu tubuh.
Prosedur pemeriksaan adalah sebagai berikut : 1. Jelaskan prosedur pada klien.
2. Cuci tangan.
3. Gunakan sarung tangan. 4. Atur posisi pasien
5. Tentukan letak bawah lidah.
6. Turunkan suhu termometer di bawah 340 -350C
7. Letakan termometer di bawah lidah sejajar dengan gusi. 8. Anjurkan mulut di katupkan selama 3-5 menit.
9. Angkat termometer dan baca hasilnya. 10. Catat hasil
11. Bersihkan termometer dengan kertas tisu.
12. Cuci dengan air sabun, desinfektan, bilas dengan air bersih, dan keringkan.
13. Cuci tangan setelah prosedur di lakukan.
Suhu yang diambil melalui dubur (menggunakan termometer gelas atau termometer digital) cenderung 0,5-0,7˚ lebih tinggi daripada ketika diambil oleh mulut.
Prosedur pemeriksaan adalah sebagai berikut : 1. Jelaskan prosedur pada klien.
2. Cuci tangan.
3. Gunakan sarung tangan.
4. Atur posisi pasien dengan posisi miring. 5. Pakaian di turunkan sampai bawah glutea.
6. Tentukan termometer dan atur pada nilai nol lalu oleskan vaselin.
7. Letakan telapak tangan pada sisi glutea pasien dan masukan termometer ke dalam rektal jangan sampai berubah tempatnya dan ukur suhu.
8. Setelah 3-5 menit angkat termometer. 9. Catat hasil.
10. Bersihkan termometer dengan kertas tisu.
11. Cuci dengan air sabun, desinfektan, bilas dengan air bersih, dan keringkan.
12. Cuci tangan setelah prosedur di lakukan.
Pemeriksaan suhu Aksila.
Temperatur dapat diambil di bawah lengan dengan menggunakan termometer gelas atau termometer digital. Suhu yang diambil oleh rute ini cenderung 0,3-0,4˚ lebih rendah daripada suhu yang diambil oleh mulut.
Prosedur pemeriksaan adalah sebagai berikut : 1. Jelaskan prosedur pada klien.
3. Gunakan sarung tangan. 4. Atur posisi pasien
5. Tentukan letak aksila dan bersihkan daerah aksila dengan menggunakan tisu.
6. Turunkan termometer di bawah suhu 340 -350C.
7. Letakan termometer pada daerah aksila dan lengan pasien fleksi di atas dada.
8. setelah 3-10 menit termometer diangkat dan di baca hasilnya. 9. Catat hasil.
10. Bersihkan termometer dengan kertas tisu.
11. Cuci dengan air sabun, desinfektan, bilas dengan air bersih, dan keringkan.
12. Cuci tangan setelah prosedur di lakukan.
Prosedur pengukuran suhu aural
Termometer khusus dengan cepat dapat mengukur suhu gendang telinga, yang mencerminkan suhu inti tubuh (suhu dari organ-organ internal). Mungkin suhu tubuh abnormal karena demam (suhu tinggi) atau hipotermia (suhu rendah). Demam ditandai ketika suhu tubuh meningkat di atas 37˚C secara oral atau 37,7˚C melalui dubur, menurut American Medical Association. Hipotermia didefinisikan sebagai penurunan suhu tubuh di bawah 35˚C.
Prosedur pemeriksaan adalah sebagai berikut :
4. Siapkan thermometer tympani, jika klien menggunakan alat bantu dengar, keluarkan dengan hati-hati dan tunggu hingga 1-2 menit 5. Bersihkan telinga dengan kapas
6. Buka bagian luar telinga, dengan perlahan-lahan masukkan thermometer sampai liang telinga.
7. Tekan tombol untuk mengaktifkan thermometer
8. Pertahankan posisi thermometer selama pengukuran sampai muncul suara atau timbul tanda cahaya pada thermometer
9. Ambil thermometer dan baca hasilnya 10. Rapikan klien
11. Cuci tangan
12. Dokumentasikan hasil pemeriksaan
Berikut adalah faktor-faktor yang mempengaruhi suhu tubuh manusia yaitu : a. Kecepatan metabolisme basal
Kecepatan metabolisme basal tiap individu berbeda-beda. Hal ini memberi dampak jumlah panas yang diproduksi tubuh menjadi berbeda pula. Suhu tubuh sangat terkait dengan laju metabolisme.
b. Rangsangan saraf simpatis
c. Hormon pertumbuhan
Hormon pertumbuhan (growth hormone) dapat menyebabkan peningkatan kecepatan metabolisme sebesar 15-20%. Akibatnya, produksi panas tubuh juga meningkat.
d. Hormon tiroid
Fungsi tiroksin adalah meningkatkan aktivitas hamper semua reaksi kimia dalam tubuh sehingga peningkatan kadar tiroksin dapat memengaruhi laju metabolisme menjadi 50-100% diatas normal.
e. Hormon kelamin
Hormon kelamin pria (testosterone)dapat meningkatkan kecepatan metabolisme basal kira-kira 10-15% kecepatan normal, menyebabkan peningkatan produksi panas. Pada perempuan, fluktuasi suhu lebih bervariasi dari pada laki-laki karena pengeluaran hormone progesterone pada masa ovulasi meningkatkan suhu tubuh sekitar 0,3 – 0,6°C di atas suhu basal.
f. Demam (peradangan)
Proses peradangan dan demam dapat menyebabkan peningkatan metabolisme sebesar 120% untuk tiap peningkatan suhu 10°C.
g. Status gizi
dengan lapisan lemak tebal cenderung tidak mudah mengalami hipotermia karena lemak merupakan isolator yang cukup baik, dalam arti lemak menyalurkan panas dengan kecepatan sepertiga kecepatan jaringan yang lain.
h. Aktivitas
Aktivitas selain merangsang peningkatan laju metabolisme, mengakibatkan gesekan antar komponen otot / organ yang menghasilkan energi termal. Latihan (aktivitas) dapat meningkatkan suhu tubuh hingga 38,3 – 40,0 °C.
i. Gangguan organ
Kerusakan organ seperti trauma atau keganasan pada hipotalamus, dapat menyebabkan mekanisme regulasi suhu tubuh mengalami gangguan. Berbagai zat pirogen yang dikeluarkan pada saai terjadi infeksi dapat merangsang peningkatan suhu tubuh. Kelainan kulit berupa jumlah kelenjar keringat yang sedikit juga dapat menyebabkan mekanisme pengaturan suhu tubuh terganggu.
j. Lingkungan
Berikut adalah mekanisme kehilangan panas tubuh secara garis besar, ada empat yaitu melalui :
1. Radiasi
Radiasi adalah mekanisme kehilangan panas tubuh dalam bentuk gelombang panas inframerah. Gelombang inframerah yang dipancarkan dari tubuh memiliki panjang gelombang 5 – 20 mikrometer. Tubuh manusia memancarkan gelombang panas ke segala penjuru tubuh. Radiasi merupakan mekanisme kehilangan panas paling besar pada kulit (60%) atau 15% seluruh mekanisme kehilangan panas.
Panas adalah energi kinetic pada gerakan molekul. Sebagian besar energi pada gerakan ini dapat di pindahkan ke udara bila suhu udara lebih dingin dari kulit. Sekali suhu udara bersentuhan dengan kulit, suhu udara menjadi sama dan tidak terjadi lagi pertukaran panas, yang terjadi hanya proses pergerakan udara sehingga udara baru yang suhunya lebih dingin dari suhu tubuh.
2. Konduksi
Konduksi adalah perpindahan panas akibat paparan langsung kulit dengan benda-benda yang ada di sekitar tubuh. Biasanya proses kehilangan panas dengan mekanisme konduksi sangat kecil. Sentuhan dengan benda umumnya memberi dampak kehilangan suhu yang kecil karena dua mekanisme, yaitu kecenderungan tubuh untuk terpapar langsung dengan benda relative jauh lebih kecil dari pada paparan dengan udara, dan sifat isolator benda menyebabkan proses perpindahan panas tidak dapat terjadi secara efektif terus menerus.
Evaporasi ( penguapan air dari kulit ) dapat memfasilitasi perpindahan panas tubuh. Setiap satu gram air yang mengalami evaporasi akan menyebabkan kehilangan panas tubuh sebesar 0,58 kilokalori. Pada kondisi individu tidak berkeringat, mekanisme evaporasi berlangsung sekitar 450 – 600 ml/hari.
Hal ini menyebabkan kehilangan panas terus menerus dengan kecepatan 12 – 16 kalori per jam. Evaporasi ini tidak dapat dikendalikan karena evaporasi terjadi akibat difusi molekul air secara terus menerus melalui kulit dan system pernafasan. Selama suhu kulit lebih tinggi dari pada suhu lingkungan, panas hilang melalui radiasi dan konduksi. Namun ketika suuhu lingkungan lebih tinggi dari suhu tubuh, tubuh memperoleh suhu dari lingkungan melalui radiasi dan konduksi. Pada keadaan ini, satu-satunya cara tubuh melepaskan panas adalah melalui evaporasi.
Memperhatikan pengaruh lingkungan terhadap suhu tubuh, sebenarnya suhu tubuh actual ( yang dapat diukur ) merupakan suhu yang dihasilkan dari keseimbangan antara produksi panas oleh tubuh dan proses kehilangan panas tubuh dari lingkungan.
C. Denyut Nadi
Denyut merupakan pemeriksaan pada pembuluh nadi atau arteri. Ukuran kecepatannya diukur pada beberapa titik denyut, misalnya denyut arteri radialis pada pergelangan tangan, arteri bracialis pada lengan atas, arteri karotis pada leher, arteri poplitea pada belakang lutut, arteri dorsalis pedis atau arteri tibialis posterior pada kaki. Pemeriksaan denyut dapat dilakukan dengan bantuan stetoskop.
Jumlah denyut nadi yang normal berdasarkan usia seseorang adalah: a. Bayi baru lahir : 140 kali per menit
h. Umur 10 - 14 tahun : 85 kali per menit i. Umur 14 - 18 tahun : 82 kali per menit j. Umur di atas 18 tahun : 60 - 100 kali per menit k. Usia Lanjut : 60 -70 kali per menit
Jika jumlah denyut nadi di bawah kondisi normal, maka disebut pradicardi. Jika jumlah denyut nadi di atas kondisi normal, maka disebut tachicardi. D. Pernafasan
Proses fisiologis yang berperan pada proses pernafasan adalah : ventilasi pulmoner, respirasi eksternal dan internal. Laju pernafasan meningkat pada keadaan stres, kelainan metabolik, penyakit jantung paru, dan pada peningkatan suhu tubuh. Pernafasan yang normal bila kecepatannya 14-20x/menit pada dewasa, dan sampai 44x/menit pada bayi. Kecepatan dan irama pernafasan serta usaha bernafas perlu diperiksa untuk menilai adanya kelainan.
2.5 Pemeriksaan Fisik Head to Toe (Pemeriksaan Fisik Kepala hingga Kaki) Pemeriksaan fisik head to toe merupakan teknik pemeriksaan fisik dengan bagian tubuh klien sebagai acuan yaitu dari ujung kepala sampai ke ujung kaki. Maksudnya disini adalah pemeriksaan fisik dilakukan secara sistematis, mulai dari bagian kepala dan berakhir pada anggota gerak.
1. PEMERIKSAAN FISIK KULIT, RAMBUT DAN KUKU a. Tujuan : Untuk mengetahui kondisi kulit, rambut dan kuku b. Cara Kerja :
1. Inspeksi kulit mengenai warna, jaringan perut, lesi/perlukaan dan kondisi vaskularisasi supervisial.
2. Palpasi kulit untuk mengetahui suhu kulit, tekstur (halus,kasar), mobilitas/turgor dan adanya lesi
3. Inspeksi dan Palpasi kuku dan catat mengenai warna, bentuk dan setiap ada ketidaknormalan/lesi.
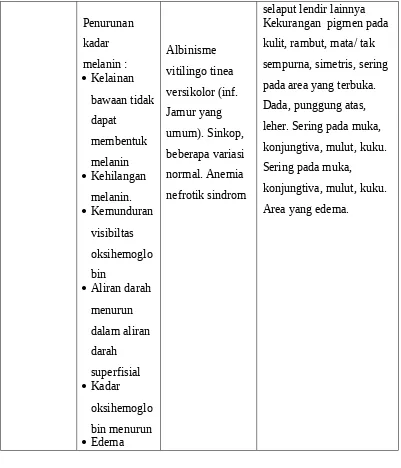
VARIASI WARNA KULIT ma), putting susu, areola, linea nigra, dan vulva. Area terbuka, genetalia, jaringan perut, sering menyeluruh.
Kuku, kadang bibir. Bibir, mukosa mulut, lidah, kuku.
Lebih nampak meningkat pada konjungtiva daripada selaput lendir yang lain dan bagian yang lain.
Banyak terjadi pada area terbuka, mungkin
menyeluruh, tidak
Penurunan Kekurangan pigmen pada kulit, rambut, mata/ tak sempurna, simetris, sering pada area yang terbuka. Dada, punggung atas, leher. Sering pada muka, konjungtiva, mulut, kuku. Sering pada muka,
konjungtiva, mulut, kuku. Area yang edema.
BERBAGAI KONDISI KUKU
Gambar Keterangan Contoh pada kondisi Kuku Normal
Mempunyai sudut 160o antara batas kuku dengan permukaan kulit jari- jari
Clubbing
Sudut lebih dari 160o membengkak agak
mengembung
Beau’s line Penyakit akut berat , anemia defisiensi besi
Koilonychia
Plinter Hemorrhages Endokarditis bacterial Trikhinosis trauma
Paronychia
2. PEMERIKSAAN KEPALA
a. Tujuan : Untuk mengetahui bentuk dan fungsi kepala b. Cara kerja :
1. Atur pasien dalam posisi duduk atau berdiri (tergantung pada kondisi pasien dan jenis pemeriksaan yang akan dilakukan.
2. Bila pasien memakai kacamata, anjurkan untuk melepasnya.
3. Lakukan inspeksi yaitu dengan memperhatikan kesimetrisan muka, tengkorak, warna dan distribusi rambut serta kulit kepala.
4. Muka normalnya simetris antara kanan dan kiri. Ketidaksimetrisan muka dapat merupakan suatu petunjuk adanya kelumpuhan parase saraf ketujuh. 5. Bentuk tengkorak yang normal adalah simetris dengan bagian frontal
menghadap kedepan dan bagian pariental menghadap ke belakang.
6. Distribusi rambut sangat bervariasi pada setiap orang dan kulit kepala normalnya tidak mengalami peradangan, tumor maupun bekas luka/sikatrik.
kepala.Palpasi tulang, tengkorak pada bayi dilakukan juga dengan tujuan untuk mengtahui ukuran fontanella.
3. PEMERIKSAAN MATA
a. Tujuan : Untuk mengetahui bentuk dan fungsi mata
- Sebelum melakukan pemeriksaan, harus tersedia sumber penerangan/lampu yang baik dan ruang gelap untuk tujuan tertentu.
- Pasien harus diberitahu sebelumnya sehingga ia dapat bekerja sama.
- Untuk mempermudah pemeriksaan, bidan dapat berdiri atau duduk dihadapan pasien.
- Dalam pemeriksaan selalu bandingkan antara mata kanan dengan mata kiri. Normalnya mata berbentuk bulat/sperik
Inspeksi :
1) Amati bola mata terhadap adanya protrusis, gerakan mata, medan penglihatan dan visus.
2) Amati kelopak mata, perhatikan terhadap bentuk dan setiap ada kelainan dengan cara sebagai berikut :
Anjurkan pasien melihat ke depan.
Bandingkan mata kanan dan mata kiri.
Anjurkan pasien menutup kedua mata.
Amati bentuk dan keadaan kulit pada kelopak mata, serta pada bagian pinggir kelopak mata, catat setiap ada kelainan misalnya ada keerah-merahan.
Amati pertumbuhan rambut pada kelopak mata terhadap ada/tidaknya bulu mata dan posisi bulu mata.
Perhatikan kelurusan mata dapat membuka dan catat bila ada dropping kelopak mata atas atau sewaktu mata mebuka (ptosis). 3) Amati konjungtiva dan sklera dengan cara sebagai berikut :
a. Anjurkan pasien melihat lurus ke depan
b. Amati konjungtiva, untuk mengetahui ada/tidaknya kemerah-merahan, keadaan vaskularisasi serta lokasinya.
d. Amati keadaan konjungtiva dan kantong konjungtiva bagian bawah, catat bila di dapatkan infeksi atau pus atau bila warnanya tidak normal, misalnya anemi.
e. Bila diperlukan amati konjungtiva bagian atas
f. Amati warna sklera waktu memeriksa konjungtiva yang pada keadaaan tertentu warnanya dapat menjadi ikterik.
Inspeksi gerakan mata :
1) Anjurkan pasien untuk melihat lurus ke depan
2) Amati apakah kedua mata tetap diam atau bergerak secara spontan (nistagmus) yaitu gerakan ritmis bola mata, mula-mula lambat bergerak ke satu arah, kemudian dengan cepat kembali ke posisi semula
3) Bila ditemukan adanya nistagmus, maka amati bentuk, frekuesni (cepat atau lambat) , amplitudo (luas/sempit) dan durasinya (hari/minggu). 4) Amati apakah kedua mata memandang lurus ke depan ata salah satu
defisi
5) Luruskan jari telunjuk anda dan dekatkan dengan jarak sekitar 15-30. Beritahu pasien untuk mengikuti gerakan jari anda, dan juga posisi kepala pasien tetap.gerakan jari anda ke 8 arah, untuk mengetahui fungsi 6 otot mata.
Pemeriksaan visus (ketajaman penglihatan) :
1) Siapkan kartu snellen/kartu lain untuk pasien dewasa atau kartu gambar untuk anak-anak.
2) Atur kursi tempat duduk pasien dengan jarak 5 atau 6 meter dari kartu snellen.
3) Atur penerangan yang memadai sehingga kartu snellen dapat di baca dengan jelas.
4) Beritahu pasien untuk menutup mata kiri dengan satu tangan.
5) Pemeriksaan mata kanan dengan cara pasien disuruh membaca mulai huruf yang paling besar menuju huruf yang kecil dan catat tulisan terakhir yang masih dapat dibaca oleh pasien.
a. Tujuan : untuk mengetahui keadaan telinga luar, slauran telinga, gendang telinga/membran timpanidan pendengaran.
- Telinga mempunyai fungsi sebagai alat pendengaran dan menjaga keseimbangan.
- Menurut struktur anatominya, telinga dapat dibagi menjadi tiga bagian : → Telinga luar : aurikel (pinna) dan saluran pendengaran luar.
→ Telinga tengah (rongga timpani) terpisah dengan telinga luar oleh adanya membran timpani (gendang telinga). Terdapat komponen pendengaran (maleolus, inkus, stapes) yang berhungan dengan tubaeustasia (pendengaran), sinus-sinus mastoid, telinga luar dan telinga dalam.
→ Telinga dalam : labirin yang bertulang dan bermembran yang meliputi kohlea, vestibulum, dan saluran, semiskular.
b. Alat-alat yang perlu dipersiapkan dalam pemeriksaan fisik telinga, antara lain : otoskop, garpu tala, arloji.
c. Cara Kerja :
Inspeksi dan palpasi
1) Bantu pasien dalam posisi duduk. Pasien yang masih anak-anak dapat diatur duduk di pangkuan orang lain.
2) Atur posisi anda menghadap pada sisi telinga pasien yang akan diperiksa.
3) Untuk pencahayaan, gunakan auroskop, lampu kepala atau sumber cahaya yang lain sebagai tangan anda akan bebas kerja.
4) Mulailah mengamati telinga luar, periksa keadaan pinna terhadap ukuran, bentuk, lesi dan adanya massa.
5) Lanjutkan pemriksaan palpasi dengan memegang telinga luar dengan jempol dan jari telunjuk.
6) Palpasi kartilago telinga luar secara sistematis dari jaringan lunak, jaringan keras dan catat bila ada nyeri.
7) Tekan bagian tragus ke dalam dan tekan pula tulang telinga di bawah daun telinga. Bila ada peradangan maka pasien akan meras nyeri.
8) Bandingkan telinga kiri dan telinga kanan.
10) Pegang bagian pinggir daun telinga/heliks dan secara perlahan-lahan tarik daun telinga ke atas dan kebelakang sebagi lubang telinga menjadi lurus dan mudah diamati. Pada anak-anak daun telinga ditarik ke bawah.
11) Amati pintu masuk lubang telinga dan pertikan ada tidaknya peradangan, peredaran, kotoran/serumen.
12) Dengan hati-hati amsukkan otoskop yang menyala kedalam lubang telinga.
13) Bila letak otoskop sudah tepat, letakkan mata di eye-piece.
14) Amati dinding lubang telinga thd kotoran, serumen, peradangan/adanya benda asing.
15) Amati membran timpani mengenai bentuk, transparansi, kilau, perforasi terhadap adanya darah/cairan.
Pemeriksaan pendengaran :
1) Pemeriksaan pendengaran dilakukan untuk mengetahui fungsi telinga 2) Secara sederhana pendengaran dapat diperiksa dengan menggunakan
suara bisikan.
3) Pendengan yang baik akan dengan mudah dapat mengetahui adanya bisikan.
4) Bila pendengaran dicurigai tidak berfungsi baik, maka pemeriksaan yang lebih teliti dapat dilakukan yi dengan menggunakan garpu tala atau test audiometri.
Pemeriksaan pendengaran dengan bisikan :
1) Atur posisi pasien berdiri membelakangi anda pada jarak sekitar 4,5-6 meter.
2) Anjurkan pasien untuk menutup salah satu telinga yang tidak diperiksa. 3) Bisikan suatu bilangan (mis 76).
4) Beritahu pasien untuk mengulang bilangan yang didengar. 5) Pemeriksaan telinga yang satunya dengan cara sama.
6) Bandingkan kemampuan mendengar telinga kanan dan kiri pasien.
Pemeriksaan pendengaran dengan arloji 1) Pegang sebuah arloji disamping pasien.
3) Pindah posisi arloji perlahan-lahan menjauhi telinga dan suruh pasien menyatakan bila tak dapat mendengar lagi. Normalnya detak arloji masih dapat didengar sampai jarak sekitar 30 cm dari telinga.
4) Bandingkan telinga kanan dan telinga kiri.
Pemeriksaan pendengaran dengan garpu tala :
1) Tujuan : untuk mengetahui kualitas pendengar secara lebih teliti
2) Pemeriksaan garpu tala dapat dilakukan dengan 2 cara, yaitu : pemeriksaan rinne dan pemeriksaan weber.
3) Pemeriksaan rinne dilakukan untuk membandingkan antara konduksi udara dengan konduksi tulang. Normalnya konduksi udara lebih baik ddibandingkan dengan konduksi tulang.
4) Pemeriksaan weber digunakan untuk mengetahui lateralisasi fibrasi (getaran, yang dirasakan baik oleh telinga kanan maupun kiri). Normalnya vibrasi/suara dirasakan ditengah-tengah kepala atau seimbang antara 2 telinga.
5. PEMERIKSAAN FISIK HIDUNG DAN SINUS-SINUS
a. Tujuan : Untuk mengetahui keadaan bentuk dan fungsi hidung.
Pemeriksaan hidung dimulai dari bagian luar, bagian dalam lalu sinus-sinus-sinus, pasien dipersiapkan dalam posisi duduk bila memungkinkan.
b. Peralatan yang dipersiapkan, antara lain : → otoskop.
→ spekulum hidung. → cermin kecil.
→ Sumber penerangan/lampu.
c. Cara kerja pemeriksaan fisik hidung dan sinus-sinus
Inspeksi dan palpasi hidung bagian luar palpasi sinus-sinus: 1) Duduklah menghadap pada pasien.
2) Atur penerangan dan amati hidung bagian luar sisi depan,samping dan sisi atas.perhatikan bentuk/tulang hidug dari ketiga sisi ini.
3) Amati keadaan kulit hidung terhadap warna dan pembengkakan. 4) Amati kesimentrisan lubang hidung.
5) Lanjutkan dengan melakukan palpasi hidung luar dan catat bila ditemukan ketidaknormalan kulit/tulang hidung.
6) Kaji mobilitas septum hidung.
Inpeksi hidung bagian dalam:
1) Duduklah menghadap pada pasien. 2) Pasang lampu kepala.
3) Atur lampu sehingga sisi untuk menerangi lubang hidung.
4) Elevasikan ujung hidung pasien dengan cara menekan hidung secara ringan dengan ibu jari anda,kemudian amati bagian anterior lubang hidung.
5) Amati posisi septum hidung dan kemungkinan adanya perfusi. 6) Amati bagian turbin interior.
7) Pasang ujung spekulum hidung pada lubang hidung sehingga rongga hidung dapat diamati.
8) Untuk memudahkan pengamatan pada dasar hidung maka atur posisi kepala sedikit menengadah.
9) Dorong kepala menengadah sehingga bagian atas rongga hidung mudah diamati.
10) Amati bentuk dan posisi septum, kartilago dan dinding-dinding rongga hidung serta selaput lendir pada rongga hidung(warna, sekresi, bengkak).
11) Bila sudah selesai,lepas spekulum secara perlahan-lahan. 6. PEMERIKSAAN FISIK MULUT DAN FARING
a. Tujuan : Untuk mengetahui keadaan mulut dan faring
Pemeriksaan mulut dan faring dilakukan dengan posisi pasien duduk.
Pencahayaan harus baik sehingga semua bagian dalam mulut dapat diamati dengan jelas.
Pemeriksaan dimulai dengan mengamati bibir, gigi, gusi, selaput lendir, pipi bagian dalam,lantai dasar mulut dan palatum/langit-langit mulut,kemudian faring.
b. Cara kerja pemeriksaan mulut dan faring
Inspeksi :
1) Bantu pasien duduk berhadapan dengan anda,dengan tinggi yang sejajar.
2) Amati bibir untuk mengetahui adanya kelainan kongenital,bibir sumbing,warna bibir,ulkus,lesi dan massa.
4) Atur pencahayaan yang memadai dan bila diperlukan gunakan penekan lidah untuk menekan lidah sehingga gigi akan tampak lebih jelas. 5) Amati keadan setiap gigi mengenai posisi,jarak,gigi rahang atas dan
rahang bawah, ukuran, warna, lesi/adanya tumor. Amati juga secara khusus pada akar-akar gigi dan gusi.
6) Pemeriksaan setiap gigi dengan cara mengetuk secara sistematis, bandingkan gigi bagian kiri, kanan, atas dan bawah dan anjurkan pasien untuk memberitahu bila merasa nyeri sewaktu diketuk.
7) Perhatikan pula ciri-ciri umum sewaktu melakukan pengkajian, antara lain kebersihan mulut, dan bau mulut.
8) Lanjutkan pengamatan pada lidah dan perhatikan kesimetrisannya. Suruh pasien menjulurkan lidah dan amati mengenai kelurusan, warna, ulkus, maupun setiap ada kelainan.
9) Amati selaptu lendir mulut secara sistematis pada semua bagian mulut mengenal warna, adanya pembengkakan, tumor, sekresi, peradangan, ulkus, dan pendarahan.
10) Beri kesempatan pasien untuk istirahat dengan menutup mulut sejenak bila capai, lalu lanutkan dengan inpeksi faring dengan cara pasien dianjurkan membuka mulut, tekan lidah ke bawah pasien sewaktu pasien berkata ”ah”. Amati faring terhadap kesimentrisan ovula.
Palpasi
1) Palpasi pada pemeriksaan mulut dilakukan terutama bila dari inspeksi belum diperoleh data yang menyakinkan.
2) Tujuan : untuk mengetahui bentuk dan setiap ada kelainan pada mulut yang dapat diketahui dengan palpasi, meliputi pipi, dasar mulut, palatum/langit-langit mulut dan lidah.
3) Palpasi harus dilakukan secara hati-hati dan perlu diupayakan agar pasien tidak muntah, yaitu:
Atur posisi pasien duduk menghadap anda.
Pegang pipi diantara ibu jari dan jari telunjuk (jari telunjuk berada didalam). Palpasi pipi secara sistematis dan perhatikan terhadap adanya tumor/pembengkakan.Bila pembengkakan deter minasikan menurut ukuran, konsistensi, hubungan dengan daerah sekitarnya dan adanya nyeri.
4) Lanjutkan dengan palpasi pada palatum dengan jari telunjuk dan rasakan terhadap adanya pembengkakan dan fisura.
5) Palpasi dasar mulut dengan cara pasien disuruh mengatakan ”el” kemudian palpasi dilakukan pada dasar mulut secara sistematis dengan jari penunjuk tangan kanan. Bila diperlukan beri sedikit penekanan dengan ibu jari dari bawah dagu untuk mempermudah palpasi.Catat bila didapatkan pembengkakan.
6) Palpasi lidah dengan cara pasien disuruh menjulurkan lidah, pegang lidah dengan kassa steril menggunakan tangan kiri.Dengan jari penunjuk tangan kanan lakukan palpasi lidah terutama bagian belakang dan batas-batas lidah.
7. PEMERIKSAAN FISIK LEHER
a) Tujuan secara umum
:
Untuk mengetahui bentuk leher serta organ-organ penting berkaitan.Dalam pemeriksaan, baju pasien dilepas sehinga leher dapat diperiksa dengan mudah. Pemeriksaan dimulai dengan inspeksi kemudian palpasi lalu dilanjutkan dengan pemeriksaan mobilitas leher.
b) Cara Kerja Pemeriksaan Leher
INSPEKSI:
1) Anjurkan pasien untuk melepas baju. 2) Atur pencahayaan yang baik.
3) Lakukan inspeksi leher mengenai bentuk leher, warna, kulit, adanya pembengkakan, jaringan parut dan adanya massa.
5) Bentuk leher yang panjang dan ramping umumnya ditemukan pada orang berbentuk ektomorf, orang dengan gizi jelek/orang dengan tbc paru.
6) Bentuk leher pendek dan gemuk di dapatkan pada orang berbentuk endomorf/obesitas.
7) Warna kulit leher normalnya sama dengan kulit sekitarnya. Dapat menjadi kuning pada semua jenis ikterus, dan menjadi merah, bengkak, panas dan nyeri tekan bila mengalami peradangan.
8) Inspeksi tiroid dengan cara pasien disuruh menelan dan amati gerakan kelenjar tiroid pada takik supraternal.Normalnya gerakan kelenjar tiroid tidak dapat dilihat, kecuali pada orang yang sangat kurus.
PALPASI KELENJAR LIMFE, KELENJAR TIROID DAN TRAKEA: 1. Duduklah dihadapan pasien.
2. Anjurkan pasien untuk menengadah ke samping menjauhi pemeriksa sehingga jaringan lunak dan otot-otot akan relaks.
3. Lakukan palpasi secara sistematis dan determinasikan menurut lokasi, batas-batas, ukuran, bentuk, dan nyeritekan pada setiap kelompok kelenjar limfe yang terdiri dari:
- Preaurikular-di depan telinga.
- Posterior aurikuler-superpisial terhadap prosesus mastoidius. - Osipital-di dasar posterior tulan kepala.
- Tonsilar-di sudut mandibula.
- Submaksilaris-di tenmgah-tenngah antara sudut dan ujung mandibula.
4. Lakukan palpasi secara sistematis dan determinasikan menurut lokasi, batas-batas, ukuran, bentuk, dan nyeri tekan pada setiap kelompok kelenjar limfe yang tidak :
Submental- pada garis tengah beberapa cm di belakang ujung mandibula.
Servikal supersial-supersial terhadap stenomastidius.
Servikal dalam- dalam sternomastoid dan sering tidak dapat di palpasi.
Supraklavikula- dalam suatu sudut yang terbentuk oleh klavikula dan sternomastidius.
4. Lakukan palpasi kelenjar tiroid dengan cara: 1. Letakkan tangan anda pada leher pasien.
4. Palpasi dapat pula dilakukan dengan bidan berdiri di belakang pasien, tangan diletakkan mengelilingi leher dan palpasi dilakukan dengan jari kedua dan ketiga.
5. Bila teraba kelenjar tiroid, maka determinasikan menurut bentuk, ukuran, konstitensi, dan permukannya.
6. Lakukan palpasi trakea dengan casra berdiri di samping kanan pasien.Letakkan jari tengah pada bagian bawah trakea dan trakea ke atas, ke bawah, dan ke samping sehingga kedudukan trakea dapat diketahui. MOBILITAS LEHER:
1. Dilakukan paling akhir pada pemeriksaan leher.
2. Untuk mendapatkan data yang akurat, maka leher dan dada bagian atas harus bebas dari pakaian dan bidan berdiri/duduk di belakang pasien.
3. Lakukan pemeriksaan mobilitas secara aktif.Suruh pasien menggerakan leher dengan urutan :
1. Anteflekksi, normalnya 450 2. Dorsifleksi, normalnya 600 3. Rotasi ke kanan, normalnya 700 4. Rotasi ke kiri, normalnya 700 5. Lateral fleksi ke kiri, normalnya 400 6. Lateral fleksi ke kanan, normalnya 400
4. Determinasikan sejauh mana pasien mampu menggerakkan lehernya. Normalnya gerakan dapat dilakukan secara terkoordinasi, tanpa gangguan. 5. Bila diperlukan lakukan pemeriksaan mobilitas secara pasif dewngan cara
kepala pasien dipegang dengan dua tangan kemudian digerakkan dengan urutan yang sama seperti pada pemeriksaan mobilitas leher secara aktif.
8. PEMERIKSAAN FISIK DADA DAN PARU-PARU a. Tujuan : Untuk mengetahui keadaan dada dan paru-paru.
INSPEKSI :
→ Dada di inspeksi terutama mengenal postur, bentuk dan kesimentrisan, ekspansi serta keadan kulit.
→ Bentuk dada berbeda antara bayi dan orang dewasa.
→ Dada bayi berbentuk melingkar dengan diameter dari depan ke belakang (anteroror-pasterior) sama dengan diameter transversal. → Pada orang dewasa perbandingan antara diameter anteroropasterior
→ Inspeksi dada dikerjakan baik pada saat dada bergerak atau pada saat diam terutama sewaktu dilakukan pengamatan pergerakan pernafasan. → Sedangkan untuk mengamati adanya kelainan bentuk tulang
punggung (kiposis, lordosis, skoliosis) akan lebih mudah dilakukan pada saat dada tidak bergerak.
Berbagai kelainan bentuk dada :
1. Pigoen chest : bentuk dada yang ditandai dengan diameter transversal sempit, diameter antero-posterior membesar dan sternum sangat menonjol ke depan.
2. Funnel chest : bentuk dada yang tidak normal sebagai kelainan bawaan yang mempunyai ciri-ciri berlawanan dengan pigeon chest, yaitu sternum menyempit ke dalam dan diameter antero-posterior yang mengecil.
3. Barel chest : bentuk dada yang ditandai dengan diameter anteroposterior dan transversal yang mempunyai perbandingan 1:1.
Pola pernafasan :
1. Eupnea : Irama dan kecepata pernafasan. 2. Takipnea : Peningkatan kecepatan pernafasan.
3. Bradipnea : Lambat tetapi merupakan pernafasan normal.
4. Apnea : Tidak terdapatnya pernafasan (mungkin secara periodik). 5. Hyperventilasi :pernafasan dalam kecepatan normal.
Pola pernafasan
1. Cheyne-stokes : Pernafasan yang secara bertahap menjadi cepat dan dalam dari normal, kemudian melambat, diselingi dengan periode apnea. 2. Blots : Pernafasan cepat dan dalam dari normal, dengan terhenti tiba-tiba
diantaranya, pernafasan mempunyai kedalaman yang sama. 3. Kussmaul : Pernafasan cepat dan tanpa terhenti.
4. Apneustik : Inspirasi tersengal-sengal, lama di ikuti ekspirasi yang sangat pendek.
b. Cara kerja pemeriksaan inspeksi dada
1) Lepas baju pasien dan tampakkan badan pasien sampai batas pinggang. 2) Atur posisi pasien (pasien diatur tergantung pada tahap pemeriksaan dan
3) Yakinkan bahwa anada sudah siap (tangan bersih dan hangat), ruangan stetoskop sudah siap.
4) Beri penjelasan pada pasien tentang apa yang akan dikerjakan dan anjurkan pasien tetap relaks.
5) Lakukan inspeksi bentuk dada dari 4 sisi (depan, belakang, kanan, kiri,) pada saat istirahat (diam), saat inspirasi dan saat ekspirasi.
6) Pada saat inspeksi dari depan perhatikan area pada klavikula, foossa supra dan infra klavikula, sternum dan tulang rusuk.
7) Dari sisi belakang amati lokasi vertebra torakalis ke 7 (puncak skapula terletak sejajar dengan vertebra torakalis ke 8), perhatikan pula bentuk tulang belakang dan catat bila ada kelainan bentuk.
8) Terakhir inspeksi bentuk dada secara keseluruhan untuk mengetrahui adanya kelainan bentuk dada, misalnya bentuk dada barel chest.
9) Amati lebih teliti keadan kulit dada catat setiap ditemukan adanya pulpasi pada interkostalis / di bawah jantung retraksi intrakostalis selama bernafas, jaringan perut dan setiap ditemukan tanda-tanda menonjol lainnya.
PALPASI
a. Tujuan : untuk mengetrahui keadan kulit pada dinding dada, nyeri tekan, massa, peradangan, kesimentrisan ekspansi, dan tactil vremitus (vibrasi yang dapat teraba yang di hantarkkan melalui sistem bronkopulmonal selama seseorang berbicara).
b. Cara kerja pemeriksaan palpasi dada
1. Lakukan palpasi untuk mengetahui ekspansi paru-paru/dinding dada :
Letakkan kedua tangan secara datar pada dinding dada depan.
Anjurkan pasien untuk menarik nafas.
Rasakan gerakan dinding dada dan bandingkan sisi kanan dan sisi kiri.
Berdirilah di belakang pasien,letakkan tangan anda pada sisi dada pasien, perhatikan getaran ke samping sewaktu pasien bernafas.
2. Lakukan palpasi untuk memeriksa tactil vremitus. Suruh pasien menyebut bilangan “enam-enam” sambil anda melakukan palpasi dengan cara :
Letakkan telapak tangan anda pada bagian belakang dinding dada dekat apeks paru-paru.
Ulangi langkah di atas dengan tangan bergerak ke bagian dasar paru-paru.
Bandingkan vremitus pada kedua sisi paru-paru dan diantara apeks serta dasar paru-paru.
Lakukan palpasi tactil vremitus pada dinding dada anterior.
3. Vibrasi/getaran bicara secara normal dapat di trans-misikan melalui dinding dada.
4. Getaran lebih jelas terasa pada apeks paru-paru dan dinding dada kanan lebih keras daripada dinding dada kiri karena bronkus pada sisis kanan lebih besar.
Suara/bunyi perkusi pada paru-paru orang normal adalah resonan yang terdengar seperti “dug-dug-dug”.
Pada keadaan tertentu bunyi resonan ini dapat menjadi lebih atau kurang resonan.
Bunyi kurang resonan = “bleg-bleg-bleg” karna bagian padat lebih besar daripada bagian udara.
Bunyi hiperresonan =”deng-deng-deng”karna udara relatif lebih besar daripada zat padat.
Bunyi timpani =”dang-dang-dang” karna terdapat banyak udara
Selain untuk mengetahui keadaan paru-paru , juga dapat di gunakan untuk mengetahui batas paru-paru dengan organ lain di sekitarnya.
Cara kerja pemeriksaan perkusi paru-paru :
1. Lakukan perkusi paru-paru anterior dengan posisi supinasi :
Perkusi mulai dari atas klavikula ke bawah pada setiap spasium interkostalis.
2. Lakukan perkusi paru-paru postersior dengan posisi sebaiknya duduk atau berdiri :
Yakinkan dulu bahwa pasien telah duduk lurus.
Mulai perkusi dari puncak paru-paru ke bawah.
Bandingakn sisi kanan dan sisi kiri.
Catat hasil perkusi secara jelas.
3. Lakukan perkusi paru-paru posterior untuk mendeterminasi gerakan diafragma (penting pada pasien empisema).
Suruh pasien untuk menarik nafas panjang dan menahannya.
Memulai perkusi dari atas ke bawah (dari resonan ke redup) sampai bunyi redup didapatkan.
Beri tanda dengan spidol pada tempat dimana didapatkan bunyi redup(biasanya pada spasium interkostalis ke-9, sedikit lebih tinggi dari posisi hati di dadda kanan).
Suruh pasien untuk mengembusakan nafas secara maksimal dan menahannya.
Lakukan perkusi dari bunyi redup(tanda I) ke atas biasnya bunyi redup ke II ditemukan di atas tanda I.beri tanda pada kulit yang di temukan bunyi redyp (tanda II).
4. Lakukan perkusi paru-paru posterior untuk mendetrminasi gerakan diafragma (penting pada pasien empisema).
Ukur jarak antara tanda I dan II. Pada wanita jarak ke dua tanda ini normalnya 3-5 cm dan pada pria 5-6 cm.
Auskultasi
→ Untuk memeriksa aliran udara melalui batang trakeobronkeal dan untuk mengetahui adanya sumbatan aliran udara, serta memeriksa kondisi paru-paru & rongga pleura.
→ Suara nafas yang didengar melalui stetoskop dapat menjadi tidak normal apabila paru-paru mengalami suatu gangguan.
→ Ada beberapa bunyi/suara yang merupakan suara tambahan : ronchi kering,ronchi basah & gesekan pleura.
atau akibat adanya sekret kental atau lengket. Semakin kecil/sempit diameter saluran nafas , maka nada bunyi nafas juga semakin tinggi & keras.
→ Ronchi basah (rales) : suara berisik yang terputus akibat aliran udara melewati cairan.ronchi basah dapat terdengar halus, sedang atau kasar tergantung pada besranya brochus yang terkena. Umumnya ronchi terdengar pada saat inspirasi.
→ Gesekan pleura bunyi yang timbul sebagai manifestasi kelainan pleura akibat gesekan pleura yang menebal/menjadi kasar karena mengalami peradangan . Bunyi ini biasanya terdengar pada akhir inspirasi dan awal ekspirasi.
Cara kerja pemeriksaan auskultasi paru-paru :
Duduklah menghadap pada pasien.
Suruh pasien bernafas secara normal dan mulailah auskultasi dengan pertama kali meletakkan stetoskop pada trakea, dengar bunyi nafas secara teliti.
Lanjutkan auskultasi dengan arah seperti pada perkusi, dengan suara nafas yang normal dan perhatikan bila ada suara tambahan.
9. PEMERIKSAAN FISIK KARDIOVASKULER
SISTEM KARDIOVASKULAR TERHADAP JANTUNG DAN PEMBULUH DARAH
Inspeksi dan Palpasi
1. Area jantung (prekordial) diinspeksi secara silmutan untuk mengetahui adanya ketidak normalan denyutan/dorongan (heaves).
2. Palpasi dilakukan secara sistematis mengikuti struktur anatomi janttung mulai dari area aorta, area pulmonal, area trikuspidalis, area apikal dan area epigastrik.
3. Hasil palpasi di jelaskan mengenai lokasi , yaitu pada spasi interkostale ke berapa ,jarak dari garis midsternal , midklavikula , dan garis aksilaris. CARA KERJA PALPASI :
1. Bantu pasien mengatur posisi supinasi dan pemeriksa berdiri di sisi kanan pasien.
2. Tentukan lokasi sudut louis dengan palpasi. Sudut ini terletak di antara manubrium dan badan sternum. Ini akan terasa seperti bagian dari sternum. 3. Pindah jari-jari ke bawah ke arah tiap sisi sudut sehingga akan teraba
spasium interkostalis ke-2. Area aorta terletak di spasium interkostalis ke-2 kanan dan area pulmonal terletak pada spasi interkostale ke-2 kiri.
4. Inspeksi dan palpasi area aorta dan area pulmonal untuk mengetahui ada/tidaknya uplsasi.
5. Dari area pulmonal, pindahkan jari-jari anda kebawah sepanjang 3 spasi Interkostale kiri menghadap ke sternum. Amati thd ada tidaknya pulsasi. 6. Dari area trikuspidalis, pindah tangan anda secara lateral 5-7 cm ke garis
midklavikularis kiri dan akan ditemukan area apikal/pmi (point of maximal impulse).
8. Untuk mengetahui pulsasi aorta, lakukan inspeksi dan palsasi pada area epigastrik.
Perkusi
1) Perkusi jantung dilakukan untuk mengetahu ukuran dan bentuk jantung secara kasar.
2) Perkusi jantung dilakukan hanya dalam keadaan yang sangat diperlukan. 3) Perkusi dilakukan dengan meletakkan jari tengah tangan kiri sebagai
plesimeter (landasan) rapat-rapat di dinding dada.
4) Perkusi dapat dikerjakan dari semua arah menuju letak jantung.
5) Untuk menentukan batas sisi kanan dan kiri, perkusi dikerjakan dari arah samping ke tengah dada. Batas atas jantung diketahui dengan perkusi dari atas ke bawah.
6) Pemeriksa hendaknya mengetahui lokasi redup jantung. Batas kiri umumnya tidak lebih dari 4,7 dan 10 cm ke arah kiri dari garis midsternal pada spasium interkostalis ke 4,5 dan 8.
7) Perkusi dapat pula dilakukan dariarah sternum keluar dengan jari yang stasioner secara paralel pada spasium interkostalis sampai suara redup tidak terdengar. Ukurlah jarak dari garis midsternal dan tentukan dalam cm.
8) Dengan adanya foto rontogen, maka perkusi pada area jantung jarang dilakukan karena gambaran jantung dapat diihat pada foto thorak antero posterior.
Auskultasi
1. Jantung dapat didengar dengan auskultasi.
2. Bunyi jantung dihasilkan oleh penutupan katup-katup jantung.
3. Bunyi jantung I (s1) timbul akibat penutupan katub mitralis trikuspidalis.
4. Bunyi jantung ii (s2) timbul akibat penutupan katup aorta dan pulmonalis.
5. Biasanya s1 terdengar lebih keras dari pada s2, namun nada s1 lebih rendah sedangkan s2 tinggi.
7. Periode yang berkaitan dengan bunyi jantung s1 dan s2 adalah periode sistole dan diastole.
8. Periode sistole adalah periode saat ventrikel berkontraksi, yang dimulai dari s1 sampai s2.
9. Periode distole adalah periode saat ventrikel relaksasi, yang dimulai dari s2 dan berakhir pada saat/mendekati s1. Sistole biasanya lebih pendek dari diastole.
10. Secara normal tidak ada bunyi lain yang terdengar selama periode-2 diatas, tetap pemeriksa yang sudah berpengalaman dapat mendengar bunyi tambahan (s3 dan s4) selama periode diastole.
11. S3 dan s4 dapat didengar lebih jelas pada area aplikal dengan menggunakan bagian sungkup (bell) stetoskop.
12. S3 timbul pada awal diastole yang terdengar seperti “lub-dub-ee”. S3 normal terdengar pada anak-anak dan dewasa muda. Bila didapatkan pada orang dewasa, maka dapat pertanda adanya kegagalan jantung. 13. S4 jarang terdengar pada orang normal. Bila ada, ini terdengar saat
mendekati akhir diastole sebelum s1 dan dinyatakan kira2 seperti “dee-lub-dub” (s4-s1-s2). S4 dapat sebagai tanda adanya hipertensi
14. Aukultasi harus dilakukan paada area auskultasi utama dengan menggunakan stetoskop bagian diafragma kemudian dengan bagian bell. Gunakan tekanan yang lembut sewaktu menggunakan bagian diafragma dan tekanan yang mantap sewaktu menggunakan bagian bell.
SISTOLE PD INTERVAL S1 & S2 DISTOLE ANTARA S2 & S1
15. Lima area utama yang digunakan untuk mendengarkan bunyi jantung : katup aorta, pulmonalis, trikus pidalis, apikal dan epigastrik.
CARA KERJA :
1. Kaji ritme dan kecepatan jantung secara umum, perhatikan dan tentukan area aukutasi
2. Anjurkan pasien untuk bernafas secara normal dan kemudian tahan nafas saat ekspirasi. Dengarkan s1 sambil melakukan palpasi nadi karotis. Bunyi s1 seirama dengan saat nadi korotis berdenyut. Perhatikan intensitas, adanya kelainan/variasi, pengaruh respirasi, dan adanya spilittin s1 (bunyi s1 ganda yang terjadi dalam waktu yang sangat berhimpitan).
3. Konsentrasikan pada sistole, dengarkan secara saksama untuk mengetahui adanya bunyi tambahan/murmur s1 pada awal sistole.
4. Konsentrasikan pada sistole, yang mirip interval yang lebih panjang dari sistole, perhatikan secara seksama untuk mengetahui adanya bunyi tambahan/murmur (durasi sistole dan diastole adalah sebanding pada saat kecepatan jantung meningkat).
5. Anjurkan pasien bernafas secara normal, dengarkan s2 secara seksama untuk mengetahui apakah ada spilitting s2 saat inspirasi.
6. Anjurkan pasien untuk menghembuskan dan menahan nafas, kemudian menghirup/inhalasi dan menahan. Dengarkan s2 untuk mengetahui apakah s2 menjadi bunyi tunggal.
10. PEMERIKSAAN FISIK PAYUDARA
a. Dalam pemeriksaan payudara wanita, harus dipertimbangkan aspek psikososial dan aspek fisik saja
b. Karena payudara merupakan organ yang sensitif, maka kesopanan tetap dijaga selama pemeriksaan sehingga paien tidak merasa malu.
c. Bidan perlu melakukan penyuluhan tentang perawatan payudara dan deteksi kanker payudara.
susu(duktus laktiferus). Perubahan ini terjadi sebagai respon terhadap hormon dari kropus luteum dan plasenta.
INSPEKSI:
1. Bantu pasien mengatur posisi duduk menghadap kedepan, telanjang dada dengan kedua tangan rileks di sisi tubuh.
2. Mulai inspeksi mengenai ukuran, bentuk dan kesimentrisan payudara. Payudara normalnya melingkar dan agak simetris dan dapat didiskripsikan kecil, sedang, dan besar.
3. Inspeksi warna areola. Pada wanita hamil pada umumnya berwarna lebih gelap.
4. Inspeksi payudara dan putting susu mengenai setiap adanya penonjolan/retraksi akibat adanya skar/lesi.
5. Inspeksi puting susu mengenai setiap adanya keluaran, ulkus, pergerakan/pembengkakan amati juga posisi kedua putting susu yang normalnya mempunyai arah yang sama.
6. Inspeksi ketiak dan klavikula untuk mengetahui. Adanya pembengkakan/tanda kemerah-merahan.
PALPASI :
1. Lakukan palpasi di sekeliling puting susu untuk mengetahui adanya keluaran. Bila ditemukan keluaran maka identifikasikan keluaran tersebut mengenai sumber, jumlah, warna, konsistensi dan kaji terhadap adanya nyeri tekanan.
2. Palpasi daerah klavikula dan ketiak itu. Pada area limfe nodi.
4. Lakukan palpasi payudara sebelahnya.
5. Bila diperlukan lakukan pula pengkajian dengan posisi pasien supoinasi dan diganjal bantal/selimut dibawah bahunya.
11. PEMERIKSAAN FISIK ABDOMEN
a. Perut abdomen merupakan suatu bagian tubuh yang menyerupai rongga tempat beberapa organ-organ penting tubuh, yaitu; lambung,usus, hati, limpa, serta ganjil.
b. Bentuk perut yang normal adalah. Simetris baik pada orang yang gemuk maupun kurus.
c. Perut menjadi besar dan tidak simetris pada beberapa keadaan, misalnya : kehamilan, tumor dalam rongga perut, tumor ovarium/tumor kandung kemih. d. Perut menjadi besar dan tidak simetris pada beberapa keadaan, misalnya :
kehamilan, tumor dalam rongga perut, tumor ovarium/tumor kandung mesih. e. Perut dapat membesar setempat, misalnya : pada pembengkakan hati ginjal,
limpa/kandung empedu.
f. Permukaan perut normal nampak halus, lembut dengan kobntur datar, melingkar/cekung.
g. Apabila ada pembesaran, maka kulit perut menjadi tegang, licin dan tipis. h. Pada keadaan setelah distensi berat, kulit perut menjadi berkeriput, dan pada
keadaan ikterik, kulit perut akan nampak kuning. INSPEKSI :
1. Anjurkan pasien membuka baju untuk menampakkan daerah perut
2. Pasien diatur berbaring ditempat permukaan datar dengan kepala pasien diatur sedikit ke atas pada bantal.
3. Pasien dianjurkan relaks dengan kedua tangan diletakkan disamping tubuhnya serta dianjurkan bernafas secara bebas.
4. Pemeriksaan dapat berdiri/ duduk disebelah kanan pasien.
5. Lakukan pengamatan mengenai bentuk perut secara umum, kontur permukaan perut dan adanya retraksi, penonjolan dan adanya ketidaksimetrisan.
6. Amati gerkan-gerakan kulit pada perut saat inspirasi dan ekspirasi.
7. Amati keadaan kulit secara lebih teliti mengenai pertumm-buhn rambut dan pigmentasi.
AUSKULTASI :
2. Tanya pasien tentang waktu terakhir makan. Suara usus meningkat pada orang setelah makan.
3. Tentukan bagian stetoskop yang akan digunakan. Bagian diafragma digunakan untuk mendengarkan suara usus, sedangkan bagian bell untuk mendengarkan suara pembuluh darah.
4. Letakkan diafragma stetoskop dengan tekanan ringan pad setiap area 4 kuadran perut dan dengar suara peristalik aktif dan suara mendeguk (gurgling) yang secara normal terdengar setiap 5-20 detik dengan durasi </> 1 detik frekw suara tergantung pada status pencernaan/ada dan tidaknya makanan dalam sel cerna. Suara usus dapat di nyatakan dengan : terdengar tidak ada/hipoaktif, sangat lambat (misalnya : hanya terdengar 1x/mnt) dan hiperaktif/meningkat (misalnya : terdengar setiap 3 detik). Bila suara usus terdengar jarang sekali/tidak ada maka sebelum di pastikan dengarkan dulu selama 3-5.
5. Letakkan bagian bell stetoskop di atas aorta , arteri renale dan arteri iliaka. Dengarkan suara-2 arteri/bruit. Auskultasi pada aorta dilakukan dari arah superior ke umbilikus. Auskultasi arteri renale di lakukan dengan cara meletakkan stetoskop pada garis tengah perut/kearah kanan kiri dari garis perut bag atas mendekati panggul. Auskultasi arteriiliaka di lakukan dengan cara meletakkan stetoskop pada area bawah umbilikus di sebelah kanan dan kiri garis tengah perut.
6. Letakkan bagian bell stetoskop di atas area preumbilikal untuk mendengarkan bising vena (jarang terdengar).