FARMAKOTERAPI 1
FA 934220
Luh Putu Febryana Larasanty,S.Farm.,M.Sc.,Apt.
198402222008012008
Dewa Ayu Swastini, S.F.,M.Farm.,Apt.
197905162006042002
JURUSAN FARMASI
FAKULTAS MATEMATIKA DAN PENGETAHUAN ALAM
UNIVERSITAS UDAYANA
i
KATA PENGANTAR
Puji syukur kehadirat Ida Sanghyang Widhi Wasa, Tuhan Yang Maha Esa, atas segala
rahmat dan karunia-Nya sehingga penulis dapat menyelesaikan buku ajar untuk matakuliah
Farmakoterapi 1 . Buku ajar ini diharapkan dapat menjadi pedoman bagi mahasiswa yang
mengambil matakuliah Farmakoterapi 1 dan dosen pengampu matakuliah Farmakoterapi 1.
Buku ajar ini terdiri atas 5 pokok bahasan yang masing – masing memiliki sub bab untuk masing
– masing materi pokok yang disusun sistematis dengan harapan memudahkan dalam
memahami pokok bahasan tersebut.
Buku ajar yang penulis susun masih jauh dari sempurna. Saran dan masukan dalam
penulisan buku ajar ini akan sangat membantu dalam proses perbaikan dan perkembangan
buku ajar sehingga dapat menunjang proses belajar mengajar, khususnya pada matakuliah
Farmakoterapi 1.
Jimbaran, Januari 2013
ii
DAFTAR ISI
Kata Pengantar……….
i
Daftar Isi……… ………
ii
BAB I FARMAKOTERAPI HIPERTENSI……….
1
A. Pendahuluan……… …..
2
B. Pengenalan Penyakit……….
4
C. Tatalaksana Terapi……… ……….
16
D. Penutup……… .
26
BAB II FARMAKOTERAPI DISLIPIDEMIA………
28
A. Pendahuluan……… …..
29
B. Pengenalan Penyakit……….
32
C. Tatalaksana Terapi Dislipidemia………
37
D. Penutup……… .
48
BAB III FARMAKOTERAPI GANGGUAN GINJAL KRONIK………
50
A. Pendahuluan……… …..
51
B. Pengenalan Penyakit……….
52
C. Tatalaksana Terapi Gangguan Ginjal Kronik………
62
D. Penutup……… .
72
BAB IV FARMAKOTERAPI STROKE ISKEMIK………..
74
A. Pendahuluan……… …..
75
B. Pengenalan Penyakit Stroke Iskemik……….
77
C. Tatalaksana Terapi Akut Stroke Iskemik……….
83
D. Tatalaksana Terapi Pencegahan Serangan Ulang Stroke Iskemik………
95
E. Penutup……… .
104
BAB V FARMAKOTERAPI STROKE PERDARAHAN………..
106
A. Pendahuluan……… …..
107
B. Pengenalan Penyakit Stroke Perdarahan Intraserebral………..
110
C. Tatalaksana Terapi Stroke Perdarahan Intraserebral………
114
D. Pengenalan Penyakit Stroke Perdarahan Subaraknoid………
121
E. Tatalaksana Terapi Stroke Perdarahan Subarakhnoid………..
126
F. Profil Obat Pasien Stroke Perdarahan………..
129
1
BAB I
FARMAKOTERAPI
HIPERTENSI
Oleh :
LUH PUTU FEBRYANA LARASANTY 198402222008012008
1. Indikator Pencapaian : Mahasiswa memahami dan dapat menjelaskan definisi hipertensi, klasifikasi hipertensi, etiologi dan patofisiologi penyakit hipertensi, faktor resiko serta tatalaksana terapi non farmakologi dan farmakologi hipertensi.
2. Materi Pokok : 2.1. Pendahuluan
2.2. Pengenalan Penyakit Hipertensi 2.3. Tatalaksana Terapi
2 A. PENDAHULUAN
Worlds Health Organization (WHO) menyebutkan bahwa penyakit hipertensi merupakan penyakit kardiovaskular yang diperkirakan telah menyebabkan 4,5% dari beban penyakit secara global. Prevalensi terjadinya hipertensi di negara berkembang dan di negara maju hampir setara (Muchid dkk, 2006). Diseluruh dunia prevalensi terjadinya hipertensi diperkirakan sebanyak 1 milyar orang, dan sekitar 7,1 juta kematian pertahun dapat disebabkan karena hipertensi (NHBPEP, 2004). Di Amerika Serikat hampir sekitar 72 juta masyarakatnya mengalami hipertensi, yang juga disebut sebagai tekanan darah tinggi. Diperkirakan hampir sekitar 30% orang dewasa di Amerika mengalami hipertensi, membuatnya menjadi kondisi medis kronis yang paling sering ditemukan. Hipertensi juga merupakan salah satu faktor resiko yang paling signifikan untuk mortalitas dan morbiditas penyakit kardiovaskular yang terjadi karena kerusakan organ target pada pembuluh darah jantung, otak, ginjal dan mata. Komplikasi hipertensi dapat berwujud penyakit vaskular atherosklerosis atau bentuk lain dari penyakit kardiovaskular (Saseen, 2009). Laporan WHO menyebutkan bahwa tekanan darah sub optimal (tekanan darah sistolik > 115 mmHg) bertanggung jawab terhadap 62% penyakit serebrovaskular dan 49% penyakit jantung iskemik (NHBPEP, 2004).
Hipertensi merupakan isu medis dan kesehatan masyarakat yang penting dan terus mengalami peningkatan. Prevalensi hipertensi meningkat seiring dengan peningkatan usia, dimana hampir separuh orang dengan usia 60 – 69 tahun mengalami hipertensi dan meningkat sampai dengan tiga per empat pada mereka yang berusia 70 tahun dan lebih tua. Peningkatan tekanan darah sistolik yang terkait usia merupakan penyebab utama pada peningkatan insidensi dan prevalensi hipertensi seiring peningkatan usia (NHBPEP, 2004).
4 B. PENGENALAN PENYAKIT
1. Definisi dan Klasifikasi
Diagnosa hipertensi didasarkan pada pengukuran yang berulang, reproduksibel dari peningkatan tekanan darah. Klasifikasi tekanan darah oleh Joint National Committee
(JNC) 7 untuk pasien dewasa (umur ≥ 18 tahun) berdasarkan rata-rata pengukuran dua tekanan darah atau lebih pada dua atau lebih kunjungan klinis(Tabel 1). Klasifikasi tekanan darah mencakup 4 kategori, dengan nilai normal pada tekanan darah sistolik (TDS) < 120 mm Hg dan tekanan darah diastolik (TDD) < 80 mm Hg. Prehipertensi tidak dianggap sebagai kategori penyakit tetapi mengidentifikasi pasien-pasien yang tekanan darahnya cendrung meningkat ke klasifikasi hipertensi dimasa yang akan datang. Pasien dengan prehipertensi, yang juga mengalami diabetes atau gangguan ginjal, harus dipertimbangkan sebagai kandidat untuk mendapatkan terapi obat yang sesuai apabila modifikasi gaya hidup gagal untuk menurunkan tekanan darah menjadi 130/80 mmHg atau kurang. Pasien hipertensi stage 2 harus mendapatkan terapi obat baik tunggal maupun dalam kombinasi (Katzung, 2003; NHBPEP, 2004).
Tabel 1. Klasifikasi tekanan darah untuk dewasa
Klasifikasi Tekanan Darah Tekanan Darah Sistolik (mmHg)
Tekanan Darah Diastolik (mmHg)
Normal < 120 dan < 80
Prehipertensi 120 – 139 atau 80 – 89
Hipertensi Stage 1 140 – 159 atau 90 – 99
Hipertensi Stage 2 ≥ 160 atau ≥ 100
5
2. Etiologi dan Patofisiologi
A. Etiologi (Saseen & Maclaughlin, 2008)
Hipertensi dapat merupakan hasil dari etiologi patofisiologi yang tidak diketahui (hipertensi primer atau essensial). Hipertensi jenis ini tidak dapat disembuhkan, namun dapat dikontrol. Sejumlah kecil pasien memiliki penyebab spesifik untuk kondisi hipertensinya (hipertensi sekunder). Terdapat banyak penyebab potensial hipertensi sekunder, baik berupa kondisi medis yang bersamaan atau induksi endogen. Apabila penyebabnya dapat diidentifikasi, jenis hipertensi ini potensial dapat disembuhkan.
a. Hipertensi essensial
Lebih dari 90% individu dengan hipertensi memiliki jenis hipertensi essensial. Banyak mekanisme telah diidentifikasikan dapat berkontribusi terhadap patogenesis hipertensi essensial, Sehingga tidak mungkin dapat mengetahui penyebab abnormalitas yang utama. Faktor genetik memiliki peran penting dalam perkembangan hipertensi essensial. Terdapat bentuk monogenik dan poligenik dari disregulasi tekanan darah yang bertanggung jawab terhadap hipertensi essensial. Banyak fitur sifat genetik ini yang mempengaruhi keseimbangan natrium, namun mutasi genetik akan mengubah ekskresi urinari kalikrein, pelepasan nitrit okside, dan ekskresi aldosteron, steroid adrenal lainnya, dan angiotensin. Di masa depan, identifikasi individu dengan sifat genetiknya dapat menjadi pendekatan alternatif untuk mencegah atau menterapi hipertensi, namun saat ini belum dapat direkomendasikan.
b. Hipertensi sekunder
6 Walaupun secara teknis bukanlah obat, namun produk herbal ini juga telah diidentifikasi sebagai penyebab sekunder. Apabila penyebab sekunder telah teridentifikasi, menghilangkan agen penyebab (apabila memungkinkan) atau menterapi/mengkoreksi kondisi komorbid yang mendasari merupakan langkah awal yang harus dilaksanakan (Saseen & Maclaughlin, 2008).
Tabel 2. Penyebab sekunder hipertensi
Penyakit Obat yang terkait dengan hipertensi pada manusia Penyakit ginjal kronik
Sindrom Cushing’s Coarctation of the aorta Obstructive sleep apnea Penyakit Paratiroid Feokromositoma Aldosteronisme primer Penyakit Renovaskular Penyakit Tiroid
Obat keras (dengan resep)a
Steroid adrenal (misalnya prednison, fludrokortison, triamsinolon)
Amfetamin/anoreksian (misalnya fendimetrazine, fentermine, sibutramine)
Obat antivaskular endothelin growth factor (bevacizumab, sorafenib, sunitinib), estrogen (biasanya kontrasepsi oral)
Inhibitor kalsineurin (siklosporin dan trakolimus) Dekongestan (fenilpropanolamin dan analognya)
Erythropoiesis stimulating agents (erithropoietin dan darbepoietin)
Obat antiinflamasi nonsteroid, inhibitor siklooksigenase-2
Lain – lain : venlafaksin, bromokriptin, bupraprion, buspirone, karbamazepine, klozapine, desulfrane, ketamin, metoklopramide
Situasi : beta bloker atau alfa agonis aksi sentral (apabila secara tiba – tiba dihentikan); beta bloker tanpa alfa bloker saat pertama kali digunakan untuk terapi feokromositoma
Narkotika dan obat – obat berbahaya Kokain dan penghentian kokain
Alkaloid efedrin (misalnya Ma-Huang), “ekstasi herbal”, analog fenilpropanolamin lainnya
Penghentian nikotin, steroid anabolik, penghentian narkotik, metilphenidate, fensiklidin, ketamin, ergotamin dan produk herbal yang mengandung ergot, St. John’s wort
Substansi makanan Natrium Etanol Licorice
7 B. Patofisiologi (Saseen & Maclaughlin, 2008; Riaz, 2011)
Patogenesis dari hipertensi essensial sangat multifaktorial dan kompleks. Sejumlah faktor mengatur tekanan darah agar dapat menghasilkan perfusi jaringan yang adekuat, termasuk di dalamnya adalah mediator humoral, reaktivitas vaskular, sirkulasi volume darah, mutu pembuluh darah, viskositas darah, output jantung, elastisitas pembuluh darah dan stimulasi neural. Patogenesis dari hipertensi esensial kemungkinan melibatkan beberapa faktor, termasuk perubahan genetik, intake diet garam yang berlebih dan kesesuaian hormon andrenergik dapat saling berinteraksi untuk menyebabkan terjadinya hipertensi. Walaupun genetika tampaknya berkontribusi terhadap munculnya hipertensi esensial, mekanisme yang tepat tentang bagaimana pengaruhnya, sampai saat ini belum dapat dipastikan (Riaz, 2011).
a. Tekanan darah arteri
Tekanan darah arteri adalah tekanan pada dinding arteri yang diukur dalam milimiter raksa (mmHg). Terdapat 2 tipe tekanan darah arteri yaitu tekanan darah sistolik dan tekanan darah diastolik. Tekanan darah sistolik diperoleh selama kontraksi jantung dan mewakili nilai puncak tekanan darah. Tekanan darah diastolik dicapai setelah kontraksi pada saat ruang jantung terisi darah, dan mewakili nilai nadir. Perbedaan antara tekanan darah sistolik dan distolik disebut tekanan nadi dan merupakan ukuran tekanan dinding arteri. Tekanan darah arteri rata – rata merupakan tekanan rata – rata sepanjang siklus kontraksi jantung, kadang – kadang digunakan secara klinis untuk mewakili keseluruhan tekanan darah arteri, terutama dalam keadaan hipertensi darurat (Saseen & Maclaughlin, 2008).
Sepanjang siklus jantung, duapertiga waktu dihabiskan untuk diastole dan sepertiga untuk sistole. Konsekuensinya tekanan arteri rata – rata dapat dihitung dengan menggunakan persamaan berikut :
Tekanan Arteri Rata – rata : (SBP . 1/3) + (DBP . 2/3)
8 Tekanan Darah : Curah Jantung . Tahanan Perifer Total
(cardiac ouput) . (total peripheral resistance)
Tabel 3. Mekanisme potensial patogenesis hipertensi (Saseen & Maclaughlin, 2008) Tekanan darah secara matematis merupakan hasil dari curah jantung dan tahanan perifer.
Peningkatan tekanan darah dapat disebabkan dari peningkatan curah jantung dan/atau peningkatan tahanan perifer total.
Peningkatan curah jantung Peningkatan preload jantung :
peningkatan volume cairan dari intake natrium yang berlebihan atau retensi natrium ginjal (karena penurunan jumlah nefron atau penurunan filtrasi
glomerulus Kontraksi vena
Stimulasi berlebih dari sistem renin-angiotensin-aldosteron
Overaktivitas sistem syaraf simpatik Peningkatan tahanan perifer Penyempitan pembuluh darah fungsional
Stimulasi berlebih dari sistem renin-angiotensin-aldosteron
Overaktivitas sistem syaraf simpatik Perubahan genetik membran sel Endothelial-derived factors Hipertrofi pembuluh darah struktural
Stimulasi berlebih dari sistem renin-angiotensin-aldosteron
Overaktivitas sistem syaraf simpatik Perubahan genetik membran sel Endothelial-derived factors
Hiperinsulinemia disebabkan karena obesitas atau sindrom metabolik
9 Gambar 1. Mekanisme patofisiologi hipertensi
(http://www.ucla.edu.ve/dmedicin/magazine/fisiopatologia/fisiopatologia-temas-010_archivos/frame.htm) b. Mekanisme humoral
Sejumlah abnormalitas humoral ambil bagian dalam munculnya hipertensi essensial. Abnormalitas ini melingkupi sistem renin-angiotensin-aldosteron, hormon natriuretik dan hiperinsulinemia.
i. Sistem renin-angiotensin-aldosteron
Sistem renin-angiotensin-aldosteron (RAA) merupakan sistem endogen kompleks yang terlibat dengan sebagian besar komponen pengatur tekanan darah arteri. Aktivasi dan pengaturan sistem ini, utamanya diatur oleh ginjal (gambar 2). Sistem RAA mengatur natrium, kalium dan keseimbangan cairan. Karenanya sistem ini secara signifikan berpengaruh terhadap tonus vaskular dan aktivitas sistem syaraf simpatik dan merupakan kontributor yang paling berpengaruh terhadap pengaturan homeostatik dari tekanan darah.
10 arteri ginjal dan aliran darah ginjal akan dirasakan oleh sel ini dan akan menstimulasi sekresi renin. Apparatus jukstaglomerular juga mencakup sekelompok sel tubulus distal khusus yang secara kolektif disebut sebagai macula densa. Penurunan kadar natrium dan klorida akan dikirim ke tubulus distal dan menstimulasi pelepasan renin. Katekolamin akan meningkatkan pelepasan renin kemungkinan secara langsung melalui stimulasi syaraf simpatik pada arteriola afferent yang pada gilirannya akan mengaktivasi sel jukstaglomerular. Penurunan serum kalium dan/atau kalsium intraseluler akan terdeteksi oleh sel jukstaglomerular menghasilkan sekresi renin.
Gambar 2. Sistem renin – angiotensin – aldosteron (Saseen & Maclaughlin, 2008) Renin mangkatalisasi konversi angiotensinogen menjadi angiotensin I pada darah. Angiotensin I kemudian akan dikonversi menjadi angiotensin II oleh
11 otak, ginjal, miokardium, pembuluh darah perifer dan kelenjar adrenal, merupakan reseptor yang memediasi sebagian besar respon akut pada fungsi ginjal dan kardiovaskular, sehingga berperan dalam pengaturan tekanan darah.
Sirkulasi angiotensin II dapat meningkatkan tekanan darah melalui tekanan dan efek volume. Efek tekanan termasuk vasokontriksi langsung, stimulasi pelepasan katekolamin dari medula adrenal, dan secara sentral akan memediasi peningkatan aktivitas sistem syaraf simpatik. Angiotensin II juga menstimulasi sintesis aldosteron dari korteks adrenal. Hal ini akan memicu reabsorpsi natrium dan air yang akan meningkatkan volume plasma, tahanan perifer total, dan kemudian peningkatan tekanan darah. Secara jelas, setiap gangguan pada tubuh yang memicu aktivasi sistem RAA dapat memicu terjadinya hipertensi kronik. ii. Hormon natriuretik
Hormon natriuretik menghambat natrium dan kalium-adenosin trifosfat sehingga mengganggu transport natrium melintasi membran sel. Cacat bawaan pada kemampuan ginjal untuk mengeliminasi natrium dapat menyebabkan peningkatan volume darah. Kompensasinya adalah peningkatan konsentrasi hormon natriuretik tersirkulasi, yang secara teoritis dapat meningkatkan ekskresi urinari dari natrium dan air. Namun hormon yang sama ini juga dapat memblok transport aktif dari natrium keluar dari sel otot polos arteriolar. Peningkatan konsentrasi natrium intraseluler dapat meningkatkan tonus vaskular dan tekanan darah. iii. Resistensi insulin dan hiperinsulinemia
12 demikian, hubungannya sangat kuat karena populasi yang mengalami obesitas abdominal, dislipidemia dan peningkatan glukosa puasa sangat sering ditemui pada pasien hipertensi (Saseen & Maclaughlin, 2008).
c. Regulasi neuronal
Sistem syaraf pusat dan autonomik secara intrinsik terlibat pada pengaturan tekanan darah arteri. Sejumlah reseptor baik yang meningkatkan atau menghambat pelepasan norefinefrin terletak pada permukaaan presinaptik dari terminal simpatik. Tujuan dari mekanisme neuronal ini adalah untuk mengatur tekanan darah dan mempertahankan homeostasis. Gangguan patologik pada salah satu dari 4 komponen utama yang meliputi serabut syaraf autonom, reseptor adrenergik, baroreseptor, atau sistem syaraf pusat dapat memicu terjadinya peningkatan tekanan darah kronik. Sistem ini secara fisiologis saling berhubungan. Cacat pada satu komponen dapat menyebabkan gangguan pada fungsi normal komponen yang lain, dan hal tersebut akan menyebabkan terjadinya akumulasi abnormalitas yang kemudian dapat menyebabkan terjadinya hipertensi esensial.
d. Komponen autoregulasi perifer
Abnormalitas pada ginjal atau sistem jaringan autoregulator dapat menyebabkan hipertensi. Kemungkinan besar yang terjadi pertama kali adalah gangguan pada ekskresi natrium ginjal, yang dapat menyebabkan perubahan setting pada proses autoregulator jaringan shingga menghasilkan tekanan darah arteri yang lebih besar. Ginjal biasanya mempertahankan tekanan darah normal melalui mekanisme adaptif volume-tekanan. Bilamana tekanan darah turun, ginjal akan memberikan respon dengan meningkatkan retensi terhadap natrium dan air. Perubahan ini akan memicu ekspansi volume plasma yang dapat meningkatkan tekanan darah. Sebaliknya, apabila tekanan darah meningkat diatas normal, ekskresi natrium dan air akan ditingkatkan untuk menurunkan volume plasma dan curah jantung. Mekanisme ini akan mempertahankan homeostatik kondisi tekanan darah. e. Mekanisme endothelial pembuluh darah
13 melalui substansi vasoaktif yang disintesis oleh sel endothelial. Telah dipostulasikan bahwa defisiensi sintesis lokal pada substansi vasodilator (protasiklin dan bradikinin) atau berlebihnya substansi vasokontriktor (angiotensin II dan endothelin I) berkontribusi terhadap hipertensi essensial, atherosclerosis dan penyakit kardiovaskular lainnya.
Nitrit okside diproduksi di endothelium, merelaksasi epithelium pembuluh darah, dan merupakan vasodilator yang sangat potent. Sistem nitrit okside merupakan pengatur tekanan darah arteri yang sangat penting. Pasien dengan hipertensi dapat memiliki defisiensi intrinsik nitrit okside, menyebabkan vasodilatasi yang tidak adekuat.
f. Elektrolit dan senyawa kimia lainnya
Data epidemiologi dan klinis menunjukan adanya hubungan antara intake natrium yang berlebih terhadap terjadinya hipertensi. Penelitian pada populasi mengindikasikan diet tinggi garam berhubungan dengan kemungkinan terjadinya stroke dan hipertensi. Sebaliknya, diet rendah garam dihubungkan dengan prevalensi hipertensi yang rendah.
Perubahan homeostasis kalsium juga memegang peranan penting dlam patogenesis hipertensi. Kurangnya asupan kalsium dari makanan secara hipotetis dapat mengganggu keseimbangan antara kalsium intraseluler dan ekstraseluler, menghasilkan peningkatan konsentrasi kalsium intraseluler. Ketidakseimbangan ini dapat mengganggu fungsi otot polos vascular dengan terjadinya peningkatan tahanan vascular perifer. Peran fluktuasi kalium sampai saat ini belum dapat dipahami dengan baik (Saseen & Maclaughlin, 2008).
3. Manifestasi Klinik
Secara umum, pasien yang mengalami hipertensi dapat terlihat sangat sehat. Beberapa pasien dapat memiliki beberapa faktor resiko kardiovaskular tambahan, misalnya :
14 c. Dislipidemia (peningkatan low-density lipoprotein-cholesterol, kolesterol total,
dan/atau trigliserid; penurunan high-density lipoprotein-cholesterol) d. Mikroalbuminuria
e. Riwayat keluarga penyakit kardiovaskular dini f. Obesitas (indeks massa tubuh ≥ 30 kg/m2 g. Inaktif secara fisik
h. Merokok (Saseen & Maclaughlin, 2008).
Kebanyakan pasien tidak menunjukan gejala (asimptomatik), sehingga banyak pasien yang tidak waspada terhadap adanya hipertensi. Beberapa gejala yang dapat muncul pada pasien hipertensi antara lain :
a. Sakit kepala, merupakan gejala yang paling sering terjadi, namun sangat tidak spesifik. Sakit kepala berdenyut pada daerah suboccipitalis, yang biasanya muncul pada awal pagi hari dan mereda pada siang hari, dikatakan sebagai karakteristik hipertensi, namun berbagai jenis sakit kepala dapat muncul. b. Somnolence
c. Bingung
d. Gangguan visual
e. Mual dan muntah (hipertensi ensefalopati) (McPhee & Massie, 2006).
Selain melihat gejala hipertensi, pemeriksaan fisik diperlukan untuk mengetahui penyebab hipertensi, durasi dan keparahannya, serta tingkat pengaruhnya pada organ target. Tanda hipertensi yang dapat diketahui melalui pemeriksaan fisik antara lain :
15 b. Retina : penyempitan diameter arteri sampai kurang dari 50% dari diameter vena, munculnya serat berwarna tembaga atau perak, eksudat, perdarahan atau papilledema dihubungkan dengan prognosis yang buruk.
c. Jantung dan arteri : pelebaran ventrikel kiri dengan ventrikel kiri yang menyembul mengindikasikan hipertrofi yang berat dan lama. Pasien yang lebih tua seringkali mengalami murmur ejeksi sistolik yang disebabkan kalsifikasi aorta sklerosis.
d. Denyut nadi : waktu nadi ekstremitas atas dan bawah harus dibandingkan untuk mengeksklusi koartasi dari aorta. Semua denyut nadi perifer utama harus dievaluasi untuk mengeksklusi diseksi aorta dan atherosklerosis perifer, yang mungkin berhubungan dengan keterlibatan arteri ginjal (McPhee & Massie, 2006).
16
C. TATALAKSANA TERAPI
Tujuan utama terapi antihipertensi adalah untuk menurunkan morbiditas dan mortalitas kardiovaskular dan renal. Biasanya, satu – satunya tanda dari hipertensi essensial hanyalah peningkatan tekanan darah. Hasil pemeriksaan fisik lainnya dapat saja normal. Evaluasi medis yang lengkap direkomendasikan setelah diagnosa untuk mengidentifikasi penyebab sekunder, mengidentifikasi faktor resiko kardiovaskular atau kondisi komorbid dan untuk menilai ada atau tidaknya kerusakan organ target terkait hipertensi. Data tersebut dapat digunakan untuk menetapkan prognosis dan/atau panduan terapi (Saseen & Maclaughlin, 2008).
Kebanyakan orang dengan hipertensi, khususnya mereka dengan usia > 50 tahun akan mencapai target tekanan darah diastolik pada saat target tekanan darah sistolik tercapai, fokus utama adalah untuk mecapai target tekanan darah sistolik. Target tekanan darah sistolik dan diastolik < 140/90 mmHg dihubungkan dengan penurunan komplikasi penyakit kardiovaskular. Pada pasien hipertensi dengan diabetes atau penyakit ginjal target tekanan darahnya adalah < 130/80 mmHg (tabel 4). Hasil penelitian klinis menunjukan bahwa pemberian terapi antihipertensi dapat menurunkan insidensi terjadinya stroke sebesar 35 – 40%, infark miokard sebesar 20 – 25% dan gagal jantung sebesar > 50% (NHBPEP, 2004).
Tabel 4. Target tekanan darah yang direkomendasikan oleh American Heart Association tahun 2007
Sebagian besar pasien sebagai pencegahan umum < 140/90 mmHg Pasien dengan diabetes (dijelaskan sebagai penyakit yang resikonya
ekuivalen dengan penyakit arteri koroner), gagal ginjal kronik signifikan, penyakit arteri koroner (infark miokard, angina stabil, angina unstabil), penyakit pembuluh darah atherosklerotik nonkoroner (stroke iskemik, transient iskemik attack, penyakit arteri perifer, aneurisma aorta abdomen [dimaksud resiko yang setara dengan penyakit jantung koroner]), atau nilai resiko Framingham 10% atau lebih.
< 130/80 mmHg
17 1. Terapi Non Farmakologi
Seluruh pasien dengan prehipertensi dan hipertensi harus diberikan modifikasi gaya hidup. Tabel 5 berisi daftar modifikasi gaya hidup yang dapat menurunkan tekanan darah. Pendekatan ini direkomendasikan oleh Joint National Committee 7 (JNC7) dan American Heart Association (AHA). Modifikasi gaya hidup ini dapat menyebabkan penurunan tekanan darah sistolik kecil sampai sedang. Modifikasi gaya hidup dapat menurunkan resiko perkembangan penyakit menjadi hipertensi pada pasien dengan prehipertensi (Saseen & Maclaughlin, 2008). Adopsi gaya hidup sehat oleh semua orang merupakan pencegahan penting peningkatan tekanan darah dan merupakan bagian yang sangat diperlukan dalam penanganan pasien dengan hipertensi (NHBPEP, 2004).
18 Tabel 5. Modifikasi gaya hidup untuk mencegah dan penanganan hipertensi (NHBPEP, 2004).
Modifikasi Rekomendasi Perkiraan penurunan
tekanan darah sistolik (rentang) Penurunan berat
badan
Mempertahankan berat badan normal (indeks massa tubuh 18,5 –
24,9 kg/m2)
5 – 20 mmHg/10 kg
Dietary Approaches to Stop Hypertension
(DASH)
Konsumsi makanan kaya buah, sayuran, dan produk susu rendah lemak dengan menurunkan kadar
lemak total dan lemak jenuh
8 – 14 mmHg
Penurunan intake sodium makanan
Penurunan intake sodium dari makanan menjadi tidak lebih dari 100 mmol perhari (2,4 g sodium atau
6 g sodium klorida
2 – 8 mmHg
Aktivitas fisik Melaksanakan aktivitas fisik aerobik reguler seperti jalan cepat (paling
tidak 30 menit per hari pada sebagian besar hari dalam seminggu)
4 – 9 mmHg
Konsumsi alkohol secukupnya
Batasi konsumsi alkohol tidak lebih dari 2 kali minum (misalnya 24 oz bir,
10 oz wine, atau 3 0z wiski 80%) perhari pada sebagian besar pria,
dan tidak lebih dari 1 kali minum perhari pada wanita dan orang yang
lebih ringan
2 – 4 mmHg
Untuk keseluruhan penurunan resiko kardiovaskular, hentikan merokok
2. Terapi Farmakologi
Sejumlah besar obat telah tersedia untuk menurunkan tekanan darah pada pasien hipertensi. Terdapat 9 kelompok obat antihipertensi yang dapat digunakan untuk penatalaksanaan hipertensi yaitu golongan diuretik, golongan antagonis aldosteron, golongan pemblok kanal kalsium (Calcium Channel Blocker/CCB), golongan
beta blocker (BB), golongan angiotensin converting enzyme inhibitor (ACEI), golongan
19 penelitian klinis menunjukan keuntungan dan adanya penurunan resiko terjadinya komplikasi hipertensi dengan penggunaan kelas obat ini. Beberapa dari kelas obat ini (misalnya diuretik dan CCB) mempunyai subkelas dimana perbedaan yang bermakna dari studi terlihat dalam mekanisme kerja, penggunaan klinis atau efek samping. Golongan alpha – 1 blocker, golongan central alpha – 2 agonist and other centrally acting drugs dan golongan vasodilator langsung digunakan sebagai obat alternatif pada pasien – pasien tertentu disamping obat utama (Muchid, dkk, 2006; NHBPEP, 2004; Saseen & Maclaughlin, 2008)
Gambar 3. Alur penatalaksanaan terapi obat pada pasien hipertensi tanpa komplikasi (Saseen & Maclaughlin, 2008)
Dua per tiga pasien hipertensi tidak dapat dikontrol tekanan darahnya dengan hanya menggunakan 1 macam obat dan membutuhkan 2 atau lebih obat antihipertensi yang dipilihkan dari golongan obat yang berbeda. Sebagai contohnya, penelitian ALLHAT menunjukan bahwa sebanyak 60% pasien yang tekanan darahnya terkontrol < 140/90 mmHg mendapatkan 2 atau lebih obat antihipertensi dan hanya 30% yang tekanan darahnya dapat terkontrol dengan 1 obat antihipertensi. Pada pasien dengan target tekanan darah lebih rendah atau mengalami peningkatan tekanan darah substansial, penggunaan 3 atau lebih obat antihipertensi mungkin
Pemilihan terapi obat awal
Dengan komplikasi (gambar 4) Tanpa
komplikasi
Hipertensi stage 1 TDS 140 – 159 mmHg atau TDD 90 -99 mmHg
Hipertensi stage 2 TDS ≥160 mmHg atau
TDD ≥ 100 mmHg
Diuretik tiazid (A-1)
ACEI, ARB, CCB atau kombinasi (A-2) Kombinasi 2 obat antihipertensi untuk sebagian besar pasien (A-3)
20 dibutuhkan (NHBPEP, 2004). Alur penatalaksanaan terapi obat pada pasien hipertensi dapat dilihat pada gambar 3. Huruf A, B dan C menunjukan kekuatan rekomendasi, secara berurutan menunjukan bukti yang baik, sedang dan buruk untuk mendukung rekomendasi. Angka 1, 2 dan 3 menunjukan kualitas dari bukti yang ada. Angka 1 menunjukan bukti dari lebih dari 1 penelitian randomisasi yang terkontrol dengan baik. Angka 2 menunjukan bukti dari paling tidak 1 penelitian klinis dengan desain yang baik dengan randomisasi; dari penelitian kohort atau penelitian analitik kasus kontrol; atau hasil yang dramatis dari penelitian tanpa kelompok kontrol atau analisis subgroup. Angka 3 menunjukan bukti diambil dari opini ahli yang dipercaya, berdasarkan pengalaman klinis, penelitian deskriptif atau laporan dari kelompok ahli (Saseen & Maclaughlin, 2008).
Gambar 4. Alur penatalaksanaan terapi obat pada pasien hipertensi dengan komplikasi (Saseen & Maclaughlin, 2008).
Penyakit komplikasi Left Ventricular Function Pasca Infark Miokard Penyakit Koroner Diabetes mellitus Gagal Ginjal Kronik Pencegahan Stroke Ulang Farmakoterapi Standar Diuretik dengan ACEI (A-1); kemudian tambahkan BB (A-1) BB (A-1); kemudian tambahkan ACEI (A-1) atau ARB (A-2) BB (A-1); kemudian tambahkan ACEI (A-1) atau ARB
21 1. Diuretik
Diuretik tiazid secara tradisional digunakan sebagai terapi lini pertama untuk kebanyakan pasien. Panduan JNC 7 merekomendasikan diuretik tipe tiazid apabila memungkinkan sebagai terapi lini pertama pada sebagian besar pasien, yang mana merupakan farmakoterapi tradisional untuk hipertensi. Panduan dari AHA tidak merekomendasikan pemilihan diuretik tiazid melebihi penggunaan ACEI, ARB atau CCB sebagai terapi lini pertama. Rekomendasi penggunaan diuretik tiazid sebagai terapi lini pertama oleh JNC 7 berdasarkan hasil penelitian dari the Antihypertensive and Lipid-Lowering Treatment to Prevent Heart attack Trial (ALLHAT) yang menunjukan bahwa penggunaan klorthalidone (diuretik tiazid) menunjukan penurunan resiko kardiovaskular melebihi obat – obat antihipertensi yang lebih baru (lisinopril atau amlodipine). Secara keseluruhan, diuretik tiazid masih tidak tertandingi dalam kemampuannya untuk menurunkan morbiditas dan mortalitas akibat penyakit kardiovaskular pada sebagian besar pasien. Karena sebagian besar pasien membutuhkan dua atau lebih obat untuk mengontrol tekanan darah, salah satunya haruslah diuretik tiazid, kecuali ada kontraindikasi (Saseen & Maclaughlin, 2008). 2. Angiotensin Converting Enzyme Inhibitors (ACEI)
Walaupun diuretik tiazid masih merupakan farmakoterapi konvensional sebagai terapi lini pertama pada pasien hipertensi, namun banyak bukti klinik yang juga menunjukan bahwa penggunaan ACEI, CCB atau ARB dapat digunakan sebagai terapi lini pertama pada pasien hipertensi. Panduan terapi yang diterbitkan The United Kingdom Guidelines mengelompokan pasien berdasarkan usia dan ras, panduan ini merekomendasikan penggunaan ACEI sebagai terapi lini pertama pada pasien dengan usia kurang dari 55 tahun (Saseen & Maclaughlin, 2008).
3. Penyekat Kanal Kalsium (Calcium Channels Blockers / CCB)
22 nondihidropiridin berikatan dengan kanal kalsium tipe L pada nodus sinoatrial nodus atrioventrikular, dan dapat meningkatkan kerja miokardium dan pembuluh darah. Obat – obat kelompok ini lebih bagus efeknya pada pasien kulit hitam (Riaz, 2011). Tabel 6. Obat antihipertensi golongan diuretik
Sub kelas Dosis lazim (mg/hari) Frekuensi harian Catatan Tiazid - Klorthalidon - Hidroklorotaizid - Indapamid - Metolazon
12,5 – 25 12,5 – 25 1,25 – 2,5 2,5 – 5
1 1 1 1
Berikan obat pada pagi hari untuk mencegah diuresis noktural; tiazid merupakan antihipertensi yang lebih efektif dibandingkan dengan loop diuretik pada kebanyakan pasien; gunakan dosis lazim untuk meminimalkan efek samping metabolik; idealnya pertahankan konsentrasi potassium antara 4,0 – 5,0 mEq/L untuk meminimalkan efek metabolik; hidroklorotiazid dan klorthalidon umumnya dipilih, dengan dosis 25 mg/hari sebagai dosis efektif maksimum; klorthalidon setidaknya 2 kali lebih pten dibandingkan hidroklorotiazid; memiliki tambahan keuntungan pada pasien osteoporosis, membutuhkan tambahan pengawasan pada pasien dengan sejarah gout atau hiperglikemia.
Loop
- Bumetanide - Furosemide - Torsemide
0,5 – 4 20 – 80 5 – 10
2 2 1
Obat diberikan pada pagi atau sore hari untuk mencegah diuresis nokturnal. Dosis yang lebih tinggi diperlukan untuk pasien dengan penurunan filtrasi glomerulus yang parah atau disfungsi ventrikel kiri.
Hemat Kalium
- Amiloride - Triamteren
5 – 10 50 – 100
1 atau 2 1 atau 2
Obat diberikan pada pagi atau sore untuk mencegah diuresis noktural; merupakan diuretik lemah yang biasanya digunakan dalam kombinasi dengan diuretik tiazid untuk meminimalkan efek hipokalemia; hindari penggunaannya pada pasien dengan gagal ginjal kronik (perkiraan kecepatan filtrasi glomerulus <30 mL/menit/1,73m2); dapat menyebabkan hiperkalemia, utamanya bila digunakan dalam kombinasi dengan ACEI, ARB, inhibitor renin langsung atau suplemen kalium.
Antagonis Aldosteron
- Eplerenone - Spironolakton
50 – 100 25 – 50
1 atau 2 1 atau 2
23
4. Angiotensin II Receptor Blockers (ARB)
The Blood Pressure Lowering Treatment Trialists Collaboration yang meneliti penggunaan diuretik, CCB, ACEI dan ARB dalam terapi mencegah kejadian kardiovaskular tertentu menunjukan tidak ada perbedaan pada jumlah total kejadian kardiovaskular antara ACEI, CCB , ARB dan diuretik pada saat dibandingkan satu dengan lainnya. Pada penelitian yang mengevaluasi terapi ARB terhadap kontrol, insidensi kejadian kardiovaskular utama lebih rendah pada regimen yang berdasar pada ARB. Kontrol yang digunakan dalam perbandingan ini meliputi terapi obat antihipertensi aktif dan plasebo. ARB biasanya diberikan pada pasien yang tidak dapat mentoleransi penggunaan obat ACEI (Saseen & Maclaughlin, 2008; Riaz, 2011).
Tabel 7. Obat antihipertensi golongan angiotensin converting enzyme inhibitors (ACEI) Golongan Dosis lazim
(mg/hari) Frekuensi harian Catatan ACE inhibitors - Benazepril - Captopril - Enalapril - Fosinopril - Lisinopril - Moexipril - Perindopril - Quinapril - Ramipril - Trandolapril
10 – 40 25 – 150
5 – 40 10 – 40 10 – 40 7,5 – 30 4 – 16 10 – 80 2,5 – 10 1 – 4
1 atau 2 2 atau 3 1 atau 2
1 1 1 atau 2
1 1 atau 2 1 atau 2
1
Dosis awal dapat diturunkan 50% pada pasien yang juga mendapatkan diuretik, mengalami deplesi volume, atau pada pasien dengan usia sangat lanjut karena adanya resiko hipotensi; dapat menyebabkan hiperkalemia pada pasien dengan penyakit ginjal kronis atau mereka yang mendapatkan diuretik hemat kalium, antagonis aldosteron, ARB atau inhibitor renin langsung; dapat menyebabkan gagal ginjal akut pada pasien dengan stenosis arteri renal bilateral atau stenosis parah pada arteri salah satu ginjal; jangan digunakan pada kehamilan atau pasien dengan sejarah angioedema.
5. Beta Blockers (BB)
24 menurunkan tekanan darah pada pasien tanpa komplikasi (Saseen & Maclaughlin, 2008).
Tabel 8. Obat antihipertensi golongan penyekat kanal kalsium
Sub Kelas Dosis lazim (mg/hari) Frekuensi harian Catatan Dihidropiridin - Amlodipin - Felodipin - Isradipine - Isradipine SR - Nicardipin SR - Nifedipin aksi panjang - Nisoldipine
2,5 – 10 5 – 20 5 – 10 5 – 20 60 – 120
30 – 90
10 – 40
1 1 2 1 2 1 1
Dihiropiridin aksi pendek (short acting) harus dihindari penggunaannya, terutama nifedipin immediate-release
dan nikardipin; dihidropiridin merupakan vasodilator perifer yang lebih poten dibandingkan nondihidropiridin dan dapat dapat menyebabkan refleks simpatetik pada penghentiannya (takikardi), pusing, sakit kepala, flushing
dan udem perifer; memiliki keuntungan tambahan pada sindrom Raynaud’s.
Nondihidropiridin
- Diltiazem SR - Diltiazem ER
- Verapamil SR - Verapamil ER - Verapamil absorpsi obat oral sistem ER
180 – 360 120 – 540
180 – 480 180 – 420 100 – 400
2 1 (pagi /
malam) 1 atau 2 1 (pagi) 1 (pagi)
Sediaan extended-release dan sustained-release lebih dipilih untuk hipertensi; obat ini memblokade kanal lambat pada jantung dan menurunkan denyut jantung; dapat menyebabkan hambatan jantung, terutama apabila dikombinasi dengan beta bloker; apabila pemberian dosis pada malam hari dapat memberikan penghantaran obat kronoterapetik yang dimulai sesaat sebelum pasien bangun tidur; memiliki efek tambahan pada pasien dengan takiaritmia atrial.
Tabel 9. Obat antihipertensi golongan angiotensin II receptors blockers (ARB) Golongan Dosis lazim
(mg/hari) Frekuensi harian Catatan Angiotensin II Receptors Blockers - Candesartan - Eprosartan - Irbesartan - Losartan - Olmesartan - Telmisartan - Valsartan
8 – 32 600 – 800 150 – 300 50 – 100
20 – 40 20 – 80 80 – 320
1 atau 2 1 atau 2
1 1 atau 2
1 1 1
25 Tabel 10. Obat antihipertensi golongan beta blockers (BB)
Sub kelas Dosis lazim (mg/hari) Frekuensi harian Catatan Kardioseletif - Atenolol - Betaxolol - Bisoprolol - Metoprolol tartrate - Metoprolol suksinat
25 – 100 5 – 20 2,5 – 10 100 – 400
50 – 200
1 1 1 2
1
Penghentian tiba – tiba dapat menyebabkan hipertensi kembali; menghambat reseptor β1 pada dosis rendah – sedang, pada dosis yang lebih tinggi juga menghambat reseptor β2; dapat memperparah asma apabila selektivitasnya hilang; memiliki manfaat tambahan pada pasien dengan takiaritmia atrial atau hipertensi preoperasi.
Nonselektif
- Nadolol - Propanolol - Propanolol long acting
- Timolol
40 – 120 160 – 480
80 – 320
10 – 40
1 2 1
1
Penghentian tiba – tiba dapat menyebabkan hipertensi kembali; menghambat reseptor β1 dan β2 pada semua dosis; dapat memperburuk asma; memiliki manfaat tambahan pada pasien tremor essensial, sakir kepala migrain, tiroroksikosis. Aktivitas simpatomimetik intrinsik - Acebutolol - Carteolol - Penbutolol - Pindolol
200 – 800 2,5 – 10
10 – 40 10 – 60
2 1 1 2
Penghentian tiba – tiba dapat menyebabkan hipertensi kembali; Secara parsial menstimulasi reseptor β pada saat memblok stimulasi tambahan; tidak ada keuntungan yang jelas terhadap penggunaan obat ini; dikontraindikasikan pada pasien dengan penyakit jantung koroner atau post-infark miokard.
Mixed α and β blockers
- Carvedilol - Carvedilol fosfat - Labetalol
12,5 – 50 20 – 80 200 – 800
2 1 2
26 D. PENUTUP
Hipertensi merupakan kondisi medis kronis yang paling sering ditemukan. Hipertensi juga merupakan salah satu faktor resiko yang paling signifikan untuk mortalitas dan morbiditas penyakit kardiovaskular yang terjadi karena kerusakan organ target pada pembuluh darah jantung, otak, ginjal dan mata. Penatalaksanaan hipertensi dapat berupa terapi nonfarmakologi dengan perubahan gaya hidup dan terapi farmakologi dengan menggunakan obat – obat antihipertensi. Diuretik,
27 DAFTAR PUSTAKA
Katzung, B.G. [ed.] (2003) Basic And Clinical Pharmacology, 9th Edition. [ebook]. McGraw Hill. New York.
McPhee, S.J., Massie, B.M., 2006, Systemic Hypertension, in Tierney, L.M., McPhee, S.J., Papadakis, M.A., Current Medical Diagnosis & Treatment, 45th Edition, McGraw-Hill, New York.
Muchid,A., Umar,F.,Budiarti,L.E.,Satifa,O.,Brata,C.,Bakhtiar,L., 2006, Pharmaceutical Care untuk Penyakit Hipertensi, Direktorat Bina Farmasi Komunitas dan Klinik, Ditjen Bina Kefarmasian dan Alat Kesehatan, Departemen Kesehatan, Jakarta. National High Blood Pressure Educational Program, 2004, The Seventh Report of the
Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure, National Institute of Health, USA.
Riaz, K., 2011, Hypertension, sumber http://emedicine.medscape.com/article/241381-overview [online] download 04 September 2011.
Saseen, J.J., Maclaughlin, E.J., 2008, Hypertension, in Dipiro, J.T., Talbert,R.L., Yee,G.C., Matzke, G.R.,Wells,B.G.,Posey,L.M. (eds), Pharmacotherapy : a Pathophysiologic Approach, McGraw Hills, New York.
28
BAB II
FARMAKOTERAPI
DISLIPIDEMIA
Oleh :
LUH PUTU FEBRYANA LARASANTY
198402222008012008
1. Indikator Pencapaian : Mahasiswa memahami dan dapat menjelaskan tentang
lipid, metabolisme dan transport lipid, definisi
dislipidemia, etiologi dan patofisiologi dislipidemia,
manifestasi klinik, tatalaksana terapi non farmakologi
dan farmakologi pada dislipidemia.
2. Materi Pokok : 2.1. Pendahuluan
2.2. Pengenalan Penyakit Dislipidemia
2.3. Tatalaksana Terapi
29
A.PENDAHULUAN
1. Lipid
Lipid plasma yaitu kolesterol, trigliserida, fosfolipid dan asam lemak bebas,
berasal dari eksogen (diet) dan dari sintesis endogen. Kolesterol dan trigliserida adalah
dua jenis lipid yang relatif mempunyai makna klinis yang penting sehubungan dengan
proses aterogenesis. Karena lipid tidak larut dalam plasma, lipid akan terikat pada
protein sebagai mekanisme transpor dalam serum. Asam lemak bebas ditransport
dalam bentuk berikatan dengan albumin. Trigliserida, kolesterol dan fosfolipid
berikatan dengan protein, dimana ikatan ini akan menghasilkan empat kelas utama
lipoprotein, yaitu :
1. Kilomikron
2. Lipoprotein densitas sangat rendah / very low density lipoprotein (VLDL) 3. Lipoprotein densitas rendah / low density lipoprotein (LDL)
4. Lipoprotein densitas tinggi / high density lipoprotein (HDL)
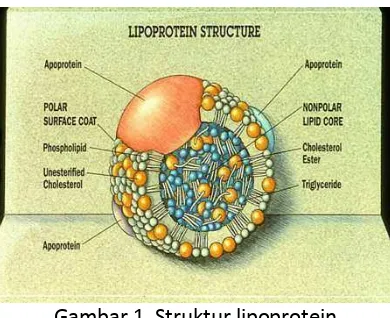
Dari keempat kelas lipoprotein yang ada, LDL memiliki kadar kolesterol yang paling tinggi, kilomikron dan VLDL kaya akan trigliserida. Kadar protein tertinggi terdapat
pada HDL (Carleton & Boldt, 1995).
Gambar 1. Struktur lipoprotein
(http://www.medscape.org/viewarticle/550620_2)
2. Proses Metabolisme dan Transport Lipoprotein
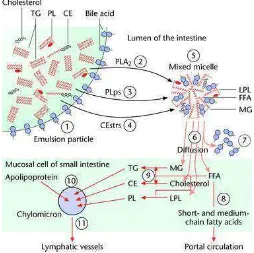
Kolesterol dari makanan dan empedu masuk ke lumen usus dan
30
enterosit intestinal, kemudian kolesterol dan sterol lainnya akan berpindah dari
micelles menuju enterosit melalui sterol transporter. Trigliserida yang disintesis dari
asam lemak yang diserap bersama dengan kolesterol dan apolipoprotein B-48
tergabung menjadi kilomikron. Kilomikron kemudian akan dilepaskan ke sirkulasi
limfatik dan akan dikonversi menjadi kilomikron remnant (melalui hilangnya trigliserida), dan kemudian akan di ambil oleh reseptor LDL hepatik-terkait protein /
hepatic LDL receptor-related protein (LRP). Partikel remnat ini akan mensuplai kebutuhan kolesterol hepatik yang bersumber dari diet. Fungsi lain dari kilomikron
adalah juga sebagai penghantar trigliserida dari diet menuju otot skelet dan jaringan
adipose (Talbert, 2008).
Gambar 2. Absorpsi kolesterol intestinal dan transport
(http://www.els.net/WileyCDA/ElsArticle/refId-a0000720.html)
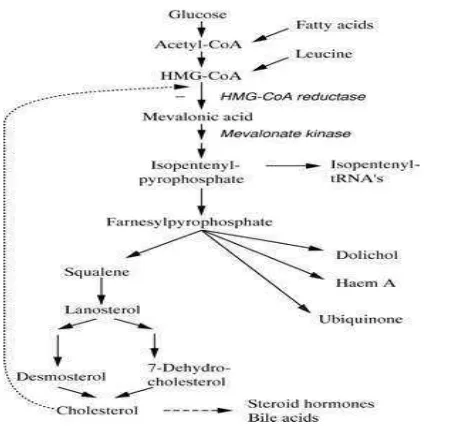
Hati memenuhi kebutuhan kolesterolnya sebagian besar (60%) melalui sintesis
de novo dari Asetilkoenzim A. Kecepatan sintesis ditentukan pada langkah awal yaitu
sintesis asam mevalonic dari hidroksimetilglutaril CoA (HMG CoA) dengan HMG CoA
31
Gambar 3. Biosintesis kolesterol (http://adc.bmj.com/content/78/2/185.full)
Pada sistem endogen, VLDL yang kaya akan trigliserida disekresi oleh hati dan
dikonversi menjadi IDL dan kemudian menjadi LDL yang kaya akan ester kolesterol.
Sejumlah LDL akan masuk ke ruang subendothelial arteri akan teroksidasi dan
kemudian akan dimakan oleh makrofag, yang akan menjadi sel gabus (foam cells). Kilomikron, kilomikron remnant, VLDL, IDL dan LDL dapat diidentifikasi melalui apoprotein primer (ApoB, ApoC, ApoE) yang ditemukan pada mereka (Talbert, 2008).
Gambar 4. Skema sederhana sistem lipoprotein dalam transpor lipid pada manusia (Talbert, 2008)
32
B. PENGENALAN PENYAKIT
1. Definisi Dislipidemia
Hasil penelitian menunjukan bahwa resiko munculnya penyakit kardiovaskular
berhubungan dengan meningkatnya kadar kolesterol total dan LDL, dimana resiko
penyakit kardiovaskular akan meningkat seiring dengan meningkatnya kadar kolesterol
total dan LDL. Nilai LDL dapat menjadi salah satu prediktor morbiditas dan mortalitas
untuk beberapa penyakit kardiovaskular. Peningkatan kadar kolesterol total, LDL-C
atau kadar trigliserida, penurunan konsentrasi HDL-C, atau beberapa kombinasi dari
abnormalitas tersebut didefinisikan sebagai dislipidemia. Hiperlipoproteinemia
merupakan suatu kelainan metabolik yang ditandai dengan peningkatan konsentrasi
abnormal dari partikel lipoprotein spesifik pada plasma, sedangkan hiperlipidemia
sendiri didefinisikan sebagai peningkatan kadar plasma kolesterol atau trigliserida atau
keduanya (Roy, 2011; Talbert, 2008). Sehingga jika ingin membahas penyakit yang
berhubungan dengan abnormalitas lipid, lebih tepat jika menggunakan istilah
dislipidemia.
2. Etiologi dan Patofisiologi
Faktor resiko terjadinya dislipidemia termasuk diantaranya adalah diet, stress,
tidak aktif secara fisik dan merokok. Dislipidemia dapat bersifat primer atau genetik
dan bersifat sekunder yang merupakan pengaruh dari suatu kondisi tertentu atau
pengaruh dari penggunaan suatu obat yang dapat meningkatkan kadar lipid plasma
(tabel 1) (Talbert, 2008).
Gangguan abnormalitas lipid apabila tidak terkontrol dapat menyebabkan
mortalitas pada pasien, dimana mortalitas tertinggi muncul dari penyakit
kardiovaskular dan serebrovaskular (Roy, 2011). Hipotesis “response-to-injury” menyatakan bahwa faktor resiko seperti LDL teroksidasi, cedera mekanik pada
endotelium, homosistein yang berlebih, serangan imunologik dan induksi infeksi dapat
33
endotelial dan serangkaian interaksi seluler yang berujung pada atherosklerosis
(Talbert, 2008).
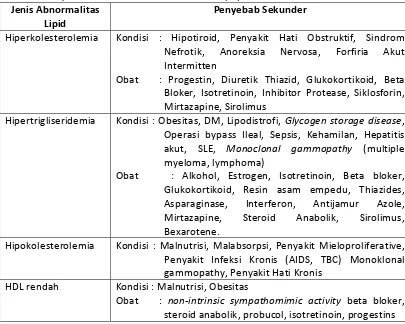
Tabel 1. Penyebab sekunder dari abnormalitas lipoprotein
Jenis Abnormalitas Lipid
Penyebab Sekunder
Hiperkolesterolemia Kondisi : Hipotiroid, Penyakit Hati Obstruktif, Sindrom Nefrotik, Anoreksia Nervosa, Forfiria Akut Intermitten
Obat : Progestin, Diuretik Thiazid, Glukokortikoid, Beta Bloker, Isotretinoin, Inhibitor Protease, Siklosforin, Mirtazapine, Sirolimus
Hipertrigliseridemia Kondisi : Obesitas, DM, Lipodistrofi, Glycogen storage disease, Operasi bypass Ileal, Sepsis, Kehamilan, Hepatitis akut, SLE, Monoclonal gammopathy (multiple myeloma, lymphoma)
Obat : Alkohol, Estrogen, Isotretinoin, Beta bloker, Glukokortikoid, Resin asam empedu, Thiazides, Asparaginase, Interferon, Antijamur Azole, Mirtazapine, Steroid Anabolik, Sirolimus, Bexarotene.
Hipokolesterolemia Kondisi : Malnutrisi, Malabsorpsi, Penyakit Mieloproliferative, Penyakit Infeksi Kronis (AIDS, TBC) Monoklonal gammopathy, Penyakit Hati Kronis
HDL rendah Kondisi : Malnutrisi, Obesitas
Obat : non-intrinsic sympathomimic activity beta bloker, steroid anabolik, probucol, isotretinoin, progestins
Lesi atherosklerosis diperkirakan muncul dari transport dan retensi dari LDL-C
plasma melalui lapisan sel endotelial menuju matriks ekstraselular pada ruang
subendothelial. Sekali berada pada dinding arteri, LDL akan termodifikasi secara kimia
melalui oksidasi dan glikasi nonenzimatik. LDL teroksidasi akan menyebabkan
penarikan monosit ke dinding arteri, dimana monosit akan berubah menjadi makrofag.
Makrofag memiliki potensi untuk mempercepat oksidasi LDL dan akumulasi ApoB dan
merubah uptake LDL yang dimediasi reseptor pada dinding arteri dari yang mula-mula
reseptor LDL biasa menjadi “reseptor scavenger” yang tidak bergantung pada kadar
kolesterol dalam sel. LDL teroksidasi akan meningkatkan level inhibitor plasminogen
(promosi koagulasi), menginduksi ekspresi endotelin (substansi vasokontriksi),
menghambat ekspresi nitrit okside (vasodilator dan inhibitor platelet) dan bersifat
34
respon inflamasi yang dimediasi oleh berbagai kemoatraktan dan sitokin, yang mana
kemudian dapat menyebabkan akumulasi masif dari kolesterol. Sel yang sarat
kolesterol disebut sel busa (foam cells) yang merupakan komponen yang menyebabkan endapan lemak pada dinding arteri (Talbert, 2008). Abnormalitas yang
muncul pada sistem vaskular akibat adanya atherosklerosis antara lain adalah penyakit
jantung iskemik.
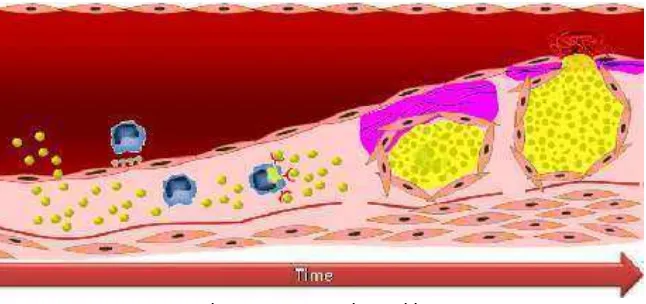
Gambar 5. Proses atherosklerosis
(http://users-phys.au.dk/jvn/Research-CABRA.htm)
3. Manifestasi Klinik dan Klasifikasi a. Manifestasi klinik
Manifestasi klinik dari hiperlipoproteinemia muncul karena adanya endapan
lipid pada sistem vaskular dan mata. Secara umum kebanyakan pasien tidak akan
menunjukan gejala tertentu untuk jangka waktu yang panjang sebelum muncul bukti
klinis. Pasien dengan sindrom metabolik dapat memiliki tiga atau lebih presentasi klinik
berikut : obesitas abdominal, dislipidemia aterogenik, peningkatan tekanan darah,
resistensi insulin dengan atau tanpa intoleransi glukosa, keadaan protrombotik, atau
keadaan proinflamatori.
1) Gejala : tanpa sampai dengan nyeri dada yang parah, palpitasi, berkeringat,
anxietas, nafas pendek, kehilangan kesadaran atau kesulitan dalam berbicara atau
bergerak, nyeri abdomen, kematian yang tiba-tiba.
2) Tanda : tanpa sampai dengan nyeri abdomen yang parah, pankreatitis, xanthomas
35
kg/m2 atau ukuran pinggang > 40 inci (101,6 cm) pada pria atau 35 inci (88,9 cm) pada wanita.
3) Tes laboratorium : Peningkatan kolesterol total, LDL, trigliserida, apolipoprotein B,
C-reactive protein serta penurunan level HDL. Klasifikasi kadar lipid dan kolesterol
dapat dilihat pada tabel 2 dan tabel 3.
4) Tes diagnostik lainnya : Lipoprotein(a), homosistein, serum amiloid A, small dense
LDL (pola B), subklasifikasi HDL, isoform apolipoprotein E, apolipoprotein A-1,
fibrinogen, folate, titer Chlamydia pneumoniae, lipoprotein terkait fosfolipase A2,
omega-3 indeks. Tes diagnostik lain termasuk tes skrining manifestasi penyakit
vaskular (ankle-brachial index, exercise testing, magnetic resonance imaging) dan diabetes (glukosa puasa, tes toleransi glukosa oral) (Talbert, 2008).
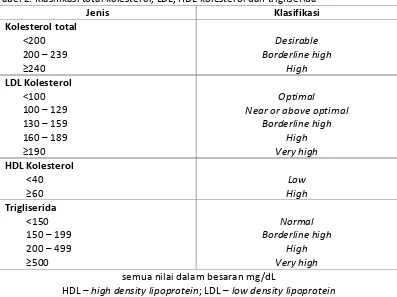
Tabel 2. Klasifikasi total kolesterol, LDL, HDL kolesterol dan trigliserida
Jenis Klasifikasi
Kolesterol total
<200 200 – 239 ≥240 Desirable Borderline high High LDL Kolesterol <100 100 – 129 130 – 159 160 – 189 ≥190
Optimal Near or above optimal
Borderline high High Very high HDL Kolesterol <40 ≥60 Low High Trigliserida <150 150 – 199 200 – 499 ≥500
Normal Borderline high
High Very high
semua nilai dalam besaran mg/dL
36
Tabel 3. Klasifikasi level lipid pada anak dan remaja (usia < 20 tahun)
Jenis Nilai yang
diharapankan (mg/dL)
Nilai batas (mg/dL)
Nilai yang tidak diinginkan
(mg/dL)
Kolesterol total < 170 170 – 199 ≥ 200 LDL kolesterol < 110 110 – 129 ≥ 130 HDL kolesterol > 45 25 – 45 < 35 Trigliserida < 125 not appicable ≥ 125
b. Klasifikasi
Hiperlipidemia dapat diklasifikasikan menjadi hiperlipidemia primer (familial)
yang disebabkan abnormalitas genetik spesifik dan hiperlipidemia sekunder (dapatan)
yang disebabkan oleh kondisi lain yang dapat menyebabkan perubahan lipid plasma
dan metabolisme protein (Tabel 1). Hiperlipidemia juga dapat bersifat idiopatik,
dimana penyebabkan tidak diketahui secara pasti. Klasifikasi hiperlipoproteinemia
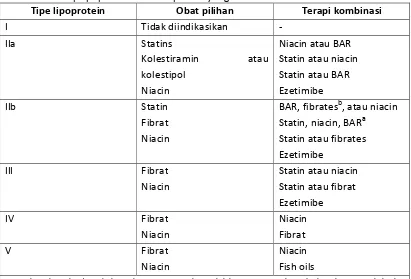
berdasarkan klasifikasi dari Fredrickson-Levy-Lees dapat dilihat pada tabel 4. Klasifikasi
ini didasarkan pada deskripsi fenotipe dari dislipidemia (Fredrickson & Lees, 1965;
Talbert, 2008).
Tabel 4. Klasifikasi Fredrickson-Levy-Lees dari hiperlipoproteinemia
Tipe Peningkatan Lipoprotein Perubahan Profil Lipid
I Kilomikron Peningkatan trigliserida
IIa LDL Peningkatan kolesterol
IIb LDL + VLDL Peningkatan trigliserida, Peningkatan kolesterol III IDL (LDL1) Peningkatan trigliserida,
Peningkatan kolesterol
IV VLDL Peningkatan trigliserida
37
C. TATALAKSANA TERAPI DISLIPIDEMIA
Tatalaksana terapi pada pasien hiperlipidemia harus disesuaikan dengan kondisi
spesifik pasien. Faktor resiko tertentu (tabel 5 dan tabel 6) pada pasien akan
mempengaruhi terapi dan target terapi pada pasien tersebut. Penurunan LDL
merupakan target dalam terapi pasien hiperlipidemia, namun tujuan utama melakukan
perubahan gaya hidup terapetik dan terapi obat adalah untuk menurunkan resiko
terjadinya atau serangan ulang dari infark miokard. Angina, gagal jantung, stroke
iskemik,dan bentuk lain dari penyakit arteri perifer, misalnya stenosis karotid dan
aneurisma aortik abdominal (Talbert, 2008).
Tabel 5. Faktor resiko utama (khusus LDL kolesterol) yang mempengaruhi target LDLa Usia
Pria ≥ 45 tahun
Wanita ≥ 55 tahun atau menopause prematur tanpa terapi penggantian estrogen Riwayat keluarga penyakit jantung koroner prematur (didefinisikan sebagai infark
miokard atau kematian tiba-tiba sebelum umur 55 tahun pada ayah atau hubungan kekeluargaan pria pada tingkat pertama, atau sebelum usia 65 tahun pada ibu atau hubungan kekeluargaan wanita pada tingkat pertama)
Riwayat merokok
Hipertensi (≥140/90 mmHg atau sedang menkonsumsi obat antihipertensi) HDL kolesterol rendah (<40 mg/dL)b
a. Diabetes dianggap memiliki resiko yang setara dengan penyakit jantung koroner b. HDL kolesterol ≥60 mg/dL dihitung sebagai faktor resiko “negatif”; munculnya
faktor resiko ini akan menghilangkan satu faktor resiko dari total hitungan.
1. Tatalaksana Terapi Non Farmakologi
Tatalaksana terapi non farmakologi pada pasien hiperlipidemia perubahan gaya
hidup terapetik. Perubahan gaya hidup harus dilakukan oleh seluruh pasien prior to
considering drug therapy. Komponen perubahan gaya hidup termasuk di dalamnya
adalah :
a. Penurunan intake lemak jenuh dan kolesterol
b. Pilihan diet untuk menurunkan LDL, misalnya peningkatan konsumsi stanol /
sterol tumbuhan dan asupan serat
38
d. Meningkatkan aktivitas fisik : secara umum, aktivitas fisik intensitas sedang
selama 30 menit perhari setiap hari dalam seminggu harus digiatkan
Tabel 6. Target LDL kolesterol dan titik potong untuk terapi dengan perubahan gaya hidup dan terapi obat pada kategori faktor resiko yang berbeda
Kategori resiko Target LDL (mg/dL)
Level LDL dimana memulai perubahan gaya
hidup (mg/dL)
Level LDL yang dipertimbangkan untuk mendapatkan terapi obat
(mg/dL) Resiko tinggi : PJK atau resiko
yg setara dengan PJK (resiko 10 tahun >20%)
< 100 (optional goal <70)
≥ 100 ≥ 100
(<100mg/dL : boleh dipertimbangkan pemberian obat)a
Resiko moderat – tinggi : 2+ faktor resiko
(resiko 10 tahun > 10% - 20%)
< 130 ≥ 130 ≥ 130
(100 – 129 : boleh dipertimbangkan terapi obat) Resiko moderat : 2+ faktor
resiko
(resiko 10 tahun < 10%)
< 130 ≥ 130 ≥ 160
Resiko rendah : 0 – 1b faktor resiko
< 160 ≥ 160 ≥ 190
(160 – 189 : boleh dipertimbangkan pemberian obat penurun LDL)
a. Beberapa pihak berwenang merekomendasikan penggunaan obat penurun LDL pada kategori ini bila LDL kolesterol < 100 mg/dL tidak bisa dicapai dengan terapi perubahan gaya hidup. Pilihan yang lain adalah menggunakan obat yang utamanya dapat memodifikasi trigliserida dan HDL, contohnya : golongan asam nikotinat atau fibrat. Penilaian klinik diperlukan untuk menunda pemberian obat pada subkategori ini.
b. Kebanyakan orang dengan faktor resiko 0 – 1 memiliki resiko 10 tahun < 10%, dengan demikian penilaian resiko 10 tahun untuk orang dengan faktor resiko 0 – 1 tidak diperlukan.
Pasien dengan penyakit jantung koroner atau mereka yang memiliki resiko
tinggi harus dievaluasi sebelum melakukan latihan yang berat. Berat badan dan indeks
massa tubuh harus diukur pada tiap pertemuan dengan dokter, dan pola gaya hidup
untuk menginduksi penurunan berat badan sebesar 10% harus didiskusikan dengan
pasien obesitas. Seluruh pasien harus dikonseling untuk berhenti merokok dan untuk
pasien yang mengalami hipertensi harus diterapi sesuai dengan panduan dari Joint National Committee VII. Banyak pasien harus diberikan percobaan selama 3 bulan (2 kali pertemuan dengan jarak tiap 6 bulan) untuk terapi diet dan perubahan gaya hidup
terapetik sebelum mulai mendapatkan terapi obat kecuali pasien termasuk pasien
dengan resiko sangat tinggi (hiperkolesterolemia berat, penyakit jantung koroner yang
diketahui, resiko yang ekuivalen dengan penyakit jantung koroner, faktor resiko ganda,
39
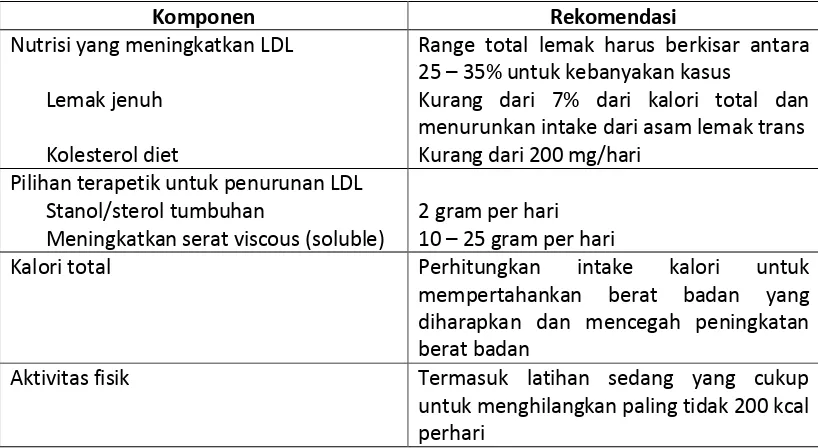
Tabel 7. Komponen esensial dari perubahan gaya hidup terapetik (Therapeutic Lifestyle Changes / TLC)
Komponen Rekomendasi
Nutrisi yang meningkatkan LDL
Lemak jenuh
Kolesterol diet
Range total lemak harus berkisar antara 25 – 35% untuk kebanyakan kasus
Kurang dari 7% dari kalori total dan menurunkan intake dari asam lemak trans Kurang dari 200 mg/hari
Pilihan terapetik untuk penurunan LDL Stanol/sterol tumbuhan
Meningkatkan serat viscous (soluble)
2 gram per hari 10 – 25 gram per hari
Kalori total Perhitungkan intake kalori untuk mempertahankan berat badan yang diharapkan dan mencegah peningkatan berat badan
Aktivitas fisik Termasuk latihan sedang yang cukup untuk menghilangkan paling tidak 200 kcal perhari
2. Tatalaksana Terapi Farmakologi
Terapi obat diindikasikan setelah dilakukan perubahan gaya hidup terapetik
yang adekuat. Walaupun telah banyak obat penurun lipid yang efikasius, tidak satupun
yang yang efektif untuk semua gangguan lipoprotein dan setiap obat memiliki efek
samping. Berdasarkan mekanisme kerjanya, obat penurun lipid secara umum dapat
dibedakan menjadi obat yang dapat menurunkan sintesis VLDL dan LDL, obat yang
dapat meningkatkan klirens VLDL, obat yang meningkatkan katabolisme LDL, obat yang
dapat menurunkan absorpsi kolesterol, obat yang dapat meningkatkan HDL dan
kombinasinya (Talbert, 2008).
a. Niacin (Nicotinic acid)
Niacin merupakan obat penurun lipid pertama yang dihubungkan dengan
penurunan mortalitas total. Niacin menurunkan produksi partikel VLDL,
menurunkan level LDL dan meningkatkan level HDL kolesterol. Efek rata – rata dari
dosis penuh 3 – 4,5 g/hari terapi niasin adalah penurunan LDL kolesterol sebesar
15 – 25% dan peningkatan HDL kolesterol sebesar 25 – 35%. Dosis penuh
dibutuhkan untuk mendapatkan efek LDL, namun efek HDL telah ditunjukan pada
40
trigliserida dan lipoprotein A dan akan meningkatkan level homosistein.
Intoleransi terhadap niacin sering terjadi, hanya sekitar 50 – 60% pasien yang
dapat menerima dosis penuh. Niacin dapat menyebabkan flushing yang dimediasi prostaglandin yang dideskripsikan pasien sebagai ”hot flashes” atau pruritus dan dapat diturunkan dengan pemberian pretreatment dengan aspirin (81 – 325 mg/hari) atau obat NSAID lainnya. Flushing juga dapat diturunkan dengan memulai terapi niacin dengan dosis yang sangat kecil misalnya 100 mg pada waktu
makan malam. Dosis kemudian dapat digandakan setiap minggunya sampai dosis
1,5 g/hari ditoleransi. Setelah cek ulang lipid darah, dosis kemudian dapat dibagi
dan ditingkatkan sampai target 3 – 4,5 g/hari tercapai. Niacin extended release
juga tersedia dan lebih ditoleransi dengan baik pada kebanyakan pasien. Niacin
juga dapat menyebabkan eksaserbasi gout dan penyakit peptik ulcer. Walaupun
niacin mungkin dapat meningkatkan gula darah pada beberapa pasien, percobaan
klinik menunjukan bahwa niacin aman digunakan pada pasien diabetik (Baron ,
2006).
b. Bile acid-binding resin
Golongan resin pengikat asam empedu termasuk di dalamnya adalah
kolestiramin, kolesevelam dan kolestipol. Terapi dengan obat ini dapat
menurunkan insidensi dari kejadian koroner pada pria usia pertengahan sebanyak
20%, tanpa perbedaan signifikan pada efek mortalitas total. Resin bekerja dengan
cara mengikat asam empedu pada intestin. Mekanisme yang bersamaan adalah
penurunan sirkulasi enterohepatik yang kemudian menyebabkan hati
meningkatkan produksi asam empedunya, menggunakan kolesterol hepatik.
Aktivitas reseptor hepatik LDL akan meningkat, menyebabkan terjadinya
penurunan level LDL plasma. Level trigliserida dapat meningkat sedikit pada
beberapa pasien yang diterapi dengan resin pengikat asam empedu, sehingga
penggunaan obat ini harus dengan peringatan pada pasien yang mengalami
peningkatan trigliserida dan tidak diberikan pada semua pasien dengan kadar
trigliserida diatas 500 mg/dL. Klinisi dapat mengharapkan penurunan sebanyak
41
Dosis lazim dari kolestiramin adalah 12 – 36 g resin per hari dalam dosis
terbagi dengan makanan, dicampur dalam air atau dalam jus. Dosis kolestipol 20%
lebih tinggi (tiap bungkus mengandung 5 g resin). Dosis dari kolesevelam adalah
625 mg per tablet, 6 – 7 tablet per hari. Obat – obat golongan ini dapat
menyebabkan gejala gastrointestinal, misalnya konstipasi dan gas. Dapat
mengganggu absorpsi vitamin larut lemak (sehingga sangat complicating pada
managemen pasien yang mendapatkan warfarin) dan dapat juga berikatan dengan
obat lain pada saluran cerna (Baron, 2006).
c. Hydroxymethylglutaryl-Coenzyme A (HMG-CoA) Reductase Inhibitors (Statin) HMG-CoA reductase inhibitors termasuk di dalamnya adalah atorvastatin, fluvastatin, lovstatin, pravastatin, rosuvastatin dan simvastatin. Mekanisme obat
golongan ini adalah dengan menghambat rate limiting enzyme pada pembentukan kolesterol. Obat golongan ini dapat menurunkan infark mikard dan mortalitas total
pada pencegahan sekunder, sama halnya pada pencegahan untuk pasien pria usia
pertengahan yang bebas penyakit jantung koroner. Penelitian meta analisis
menunjukan bahwa penggunaan obat ini dapat menurunkan resiko terjadinya
stroke. Sintesis kolesterol dapat diturunkan, dengan kompensasi berupa
peningkatan aktivitas reseptor LDL hepatik (dengan asumsi bahwa kemudian hati
dapat lebih mengambil kolesterol yang dibutuhkan dari darah) dan terjadi
penurunan level LDL kolesterol dalam sirkulasi sampai dengan 35%. Juga terjadi
peningkatan sedang level HDL dan penurunan level trigliserida.
Dosis lazim atorvastatin, 10–80 mg/hari; fluvastatin, 20–40 mg/hari;
lovastatin, 10–80 mg/hari; pravastatin, 10–40 mg/hari; rosuvastatin, 5–40
mg/hari; dan simvastatin, 5–40 mg/hari. Obat – obat golongan ini biasanya
diberikan satu kali sehari pada saat malam hari (dimana sebagian besar sintesis
kolesterol terjadi pada malam hari). Pada rentang dosis akhir yang tinggi, dosis
bagi dua kali sehari dapat digunakan. Efek sampingnya antara lain miositis, yang
kejadiannya dapat lebih tinggi pada pasien yang juga mendapatkan fibrat atau
42
monitoring enzim hati dan otot. Beberapa obat (eritromisin, siklosporin dan
antijamur azole) menurunkan metabolisme obat ini (Baron, 2006).
Fibric acid derivatives
Derivat asam fibrat termasuk gemfibrozil, fenofibrat dan klofibrat. Fibrat
dapat menurunkan sintesis dan meningkatkan pemecahan partikel VLDL, dengan
efek sekunder pada level LDL dan HDL. Obat golongan ini menurunkan level LDL
sampai dengan 10 – 15% dan level trigliserida sampai dengan 40% dan
meningkatkan level HDL sampai 15 – 20%. Dosis lazim gemfibrozil adalah 600 mg
satu atau dua kali sehari. Efek sampingnya termasuk kholelithiasis, hepatitis dan
miositis. Insidensi hepatitis dan miositis dapat meningkat pada pasien yang juga
mendapatkan obat penurun lipid lainnya. Hasil penelitian klinik yang besar
menunjukan bahwa penggunaan klofibrat menunjukan kematian yang lebih tinggi
secara signifikan, terutama karena kanker, pada kelompok perlakukan, sehingga
sebaiknya tidak digunakan (Baron, 2006).
e. Ezetimibe
Ezetimibe merupakan obat penurun lipid baru yang mekanisme kerjanya
dengan menghambat absorpsi kolesterol dari diet dan bilier dengan memblok
penyebrangan (passage) melewati dinding saluran cerna. Ezetimibe dapat
menurunkan LDL kolesterol antara 15 – 20% saat digunakan sebagai monoterapi
dan dapat membantu menurunkan level LDL pada pasien yang mendapatkan
statin yang belum mencapai target terapetik. Efek dari ezetimide pada penyakit
jantung koroner dan keamanan jangka panjangnya belum diketahui secara pasti.
Dosis lazim ezetimide adalah 10 mg/hari (Baron, 2006).
f. Suplemen minyak ikan (N-3 Polyunsaturated Fatty Acids atau N-3 PUFA atau
Omega-3 Fatty Acids)
Penggunaan suplementasi minyak ikan (ikan, minyak ikan, atau minyak
asam linolenik tinggi) pada dosis rendah (1 – 2 g/hari) disebutkan untuk
pencegahan penyakit jantung koroner. Berdasarkan bukti klinis, penggunaan
43
dalam menurunkan trigliserida dan merupakan alternatif terhadap fibrat atau