SEKILAS MATERI PADI
dan
TRYOUT 0
EDISI 2016
TIM MATERI PADI
Terima kasih Anda telah membaca buku ini sebelum memulai bimbingan di PADI.
Dengan membaca buku ini terlebih dahulu, Anda telah mendapatkan gambaran materi
Satu Tujuan: Lulus!
Sekilas Materi PADI dan TryOut 0
Edisi 2016
© 2016 PADI
PADI Matraman – Jakarta
PADI Kelapa Gading – Jakarta
PADI Jogjakarta
Disclaimer / Wewanti
Semua nama dan skenario kasus dalam buku ini adalah karangan belaka. Adanya kesamaan
tempat, nama, atau kasus adalah sebuah ketidaksengajaan.
Semua informasi di dalam buku ini hanya untuk tujuan pendidikan saja.
Informasi di dalam buku ini tidak dimaksudkan untuk menggantikan peran tenaga medis.
Ilmu kedokteran adalah ilmu yang berkembang dengan sangat cepat. Apa yang benar saat
ini belum tentu benar di masa yang akan datang. Kami sedapat mungkin memberikan
informasi yang benar dan paling mutakhir. Namun demikian, apabila buku ini digunakan
sebagai rujukan pengambilan keputusan, maka klinisi bertanggung jawab penuh terhadap
Satu Tujuan: Lulus!
DAFTAR ISI
DAFTAR ISI ... 3
TIPS DAN TRIK ... 4
KARDIOVASKULAR ... 5 RESPIROLOGI ... 14 GASTROINTESTINAL ... 23 NEFRO-UROLOGI ... 28 HEMATOLOGI ... 32 IMUNOLOGI ... 33 INFEKSI TROPIK ... 35
ENDOKRINOLOGI DAN NUTRISI ... 45
NEUROLOGI ... 49 THT ... 54 OFTALMOLOGI ... 60 DERMATOLOGI ... 64 VENEREOLOGI ... 67 PSIKIATRI ... 68 REPRODUKSI ... 74 MUSKULOSKELETAL ... 77 NEONATOLOGI ... 79
FORENSIK DAN MEDIKOLEGAL ... 82
BIOETIKA DAN KODE ETIK KEDOKTERAN ... 85
RISET DAN BIOSTATISTIK ... 89
ILMU KEDOKTERAN KOMUNITAS ... 94
Satu Tujuan: Lulus!
" a journey of thousand miles begins with a single step "
Lao-Tzu
Yakinlah, dengan membuka halaman pertama buku ini, Anda telah memulai langkah awal
Anda untuk lulus UKMPPD.
TIPS DAN TRIK
Susun jadwal belajar Anda.
Berlatilah dengan soal-soal. Pelajari setiap pilihan jawaban dari A sampai E.
Dengan demikian Anda mendapatkan banyak informasi untuk setiap soal.
Ulang materi yang menurut Anda paling sulit.
Jangan lupa bahwa imbangi diri Anda dengan kegiatan sosial dan kegiatan fun
lainnya!
TENTANG BUKU SEKILAS MATERI
Buku sekilas materi
ini merupakan satu buku referensi singkat. Isi di buku ini telah kami
seleksi sehingga hanya menampilkan informasi - informasi penting untuk menjawab
soal-soal UKMPPD.
Karena itu buku ini hanya berisi
hal - hal penting
dan
kata kunci
untuk menjawab soal,
superfisial namun esensial. Kami sangat berterima kasih jika Anda
membaca dan mempelajari
buku ini
sebelum bimbingan dimulai.
Satu Tujuan: Lulus!
KARDIOVASKULAR
AuskultasiJantung
Di mana auskultasi dilakukan?
Katup aorta Katup pulmonal Katup mitral Katup trikuspid
Sela iga kedua kanan
Sela iga kedua kiri Sela iga ke-4 di linea
midklavikularis kiri (apex cordis)
Lower left sternal border (LLSB) sela iga ke-4
Apa suara jantung yang terdengar secara normal?
S1 – suara jantung yang terjadi di fase sistol, akibat penutupan katup mitral dan trikuspid
S2 – suara jantung yang terjadi di fase diastol, akibat penutupan katup aorta dan pulmonal (pada keadaan fisiologis, terdapat sedikit jeda antara penutupan katup aorta dan pulmonal, yang dikenal dengan istilah physiological splitting of S2).
Cara praktis menentukan kelainan pada jantung dari auskultasi:
1. Tentukan di mana katup yang terlibat – lihat tabel di atas 2. Tentukan jenis murmur yang terdengar.
Selama S1 dan S2 (pansistolik) Setelah S1 (systolic ejection murmur) Selama S2 dan S1 (diastolic murmur) Setelah S2 (late diastolic murmur) Jika terdengar di katup mitral: regurgitasi mitral Jika terdengar di katup trikuspid: regurgitasi trikuspid Jika terdengar di katup aorta: stenosis aorta Jika terdengar di katup pulmonal: stenosis pulmonal Jika terdengar di katup aorta: regurgitasi aorta Jika terdengar di katup pulmonal: regurgitasi pulmonal Jika terdengar di katup mitral: stenosis mitral Jika terdengar di katup pulmonal: stenosis pulmonal
Murmur lain banyak ditemukan di penyakit jantung bawaan. Silakan merujuk ke sub-bab terkait. ACS (Acute Coronary Syndrome) = Sindroma Koroner Akut
Kebutuhan oksigen miokardium > suplai oksigen oleh pembuluh koroner akibat adanya sumbatan.
Klasifikasi Gejala tipikal EKG Enzim Jantung
Unstable angina (UAP)
Nyeri dada pertama kali,
memberat, jumlah
serangan meningkat
ST depresi, T inversi, atau EKG tidak spesifik
Normal
STEMI Nyeri dada substernal
menjalar, keringat dingin, muntah, durasi dan severitas nyeri lebih lama dan intens
ST elevasi, LBBB baru
Meningkat
NSTEMI Nyeri dada substernal menjalar, keringat dingin, muntah
ST depresi, T inversi Meningkat
Penanda serum (enzim jantung) untuk infark miokard:
1. Mioglobin : paling pertama meningkat setelah onset (dalam 1 jam), kembali normal dalam 6-12 jam, tidak spesifik untuk infark miokard (jarang dipilih dalam pemeriksaan) 2. CPK (Creatinin Phospokinase): meningkat dalam 4-8 jam, tidak spesifik
3. CK isoenzim MB (CK-MB) : meningkat dalam 3 jam, spesifik, bertahan < 1 minggu. 4. Troponin T/I : meningkat dalam 3 jam, spesifik, bertahan sampai > 1 minggu, false
Satu Tujuan: Lulus!
positive pada penderita gangguan ginjal berat.
Angina stabil tidak termasuk dalam ACS. Angina stabil muncul saat beraktivitas, frekuensi dan berat nyeri relatif tetap sama, membaik dengan istirahat / pemberian nitrat sublingual. Umumnya EKG tidak menunjukkan kelainan yang bermakna.
Lokasi infark, dan kelainan EKG yang muncul
Daerah yang patologis Kelainan EKG muncul di sadapan...
Septal V1 – V2
Anterior V3 – V4
Anteroseptal V1 – V4
Lateral V5 – V6, I, avL
Anterolateral (anterior luas) V1 – V6
Inferior II, III, aVF
Posterior V7 – V9
Tatalaksana awal untuk ACS:
1. Anti-iskemik : oksigen, nitrat sublingual, morfin intravena (bila tidak membaik dengan nitrat).
2. Antiplatelet dan antikoagulan : aspirin (325 mg dosis awal), klopidogrel, dan heparin Ingat: MONACO (Morfin, oksigen, Nitrat, Aspirin, Clopidogrel, Obat Lain).
Tatalaksana definitif untuk ACS : Revaskularisasi dengan PCI (percutaneous coronary intervention), CABG (bypass), maupun trombolitik dengan streptokinase / rt-PA - perhatikan kontraindikasi sebelum memulai trombolitik!
Modifikasi faktor risiko pada pasien : merokok, DM, dislipidemia, hipertensi Gagal Jantung
Kongestif
Gagalnya jantung memompa darah secara efektif ke jaringan.
1. Gagal jantung kiri menyebabkan kongesti vena paru pada akhirnya mempengaruhi sirkulasi sistemik – gejala dominan di paru (sesak napas)
2. Gagal jantung kanan menyebabkan kongesti vena sistemik (perifer) – gejala dominan di perifer, seperti ascites dan edema ekstremitas bawah.
3. Pada akhirnya gagal jantung kiri dan kanan saling memengaruhi, seperti gagal jantung kiri pada akhirnya mengakibatkan gagal jantung kanan.
Kriteria Framingham untuk gagal jantung
Gagal Jantung Kiri Gagal Jantung Kanan
Ortopnea Distensi vena jugular
Paroksismal Nokturnal
Dispnea Edema perifer
Dispnea on Exertion Hepatomegali
Gallop Asites
Pemeriksaan penunjang
1. Foto toraks : kardiomegali, gambaran edema paru akut (bat-wing appearance, Kerley-B lines)
2. Ekokardiogram : penurunan fraksi ejeksi (EF), gambaran hipokinetik 3. Laboratorium: Brain Natriuretik Peptide (BNP): meningkat
Satu Tujuan: Lulus!
Klasifikasi NYHA untuk gagal jantung
NYHA I Tanpa limitasi aktivitas fisik
NYHA II Limitasi derajat ringan (gejala muncul pada aktivitas fisik berat)
NYHA III Limitasi bermakna (gejala pada aktivitas minimal, tidak muncul saat istirahat)
NYHA IV Limitasi berat (gejala muncul bahkan pada saat istirahat)
Tatalaksana non-medikamentosa: restriksi garam dan air, olahraga, menghindari alkohol. Tatalaksana medikamentosa :
ACE Inhibitor memperbaiki gejala dan menurunkan mortalitas
Biasa diberikan pada NYHA II – IV
Beta Bloker memperbaiki gejala dan
menurunkan mortalitas Biasa diberikan pada NYHA II – III. Diberikan setelah ACE inhibitor dan diuretik ditolerir.
Diuretik tiazid untuk retensi ringan, furosemid untuk retensi bermakna. Biasanya lebih teprilih furosemid.
Biasa diberikan pada NYHA II – IV dengan retensi cairan
Digoxin mengurangi gejala, tetapi
tidak menurunkan mortalitas Biasa diberikan pada NYHA III-IV. Efektif bila disertai atrial fibrilasi. Risiko intoksikasi pada pasien hipokalemia akibat diuretik.
Spironolakton (antagonis aldosteron) diuretik hemat kalium
menurunkan mortalitas NYHA III-IV
Hati-hati peningkatan kalium bila
digunakan bersama ACE
inhibitor.
Edema paru
akut
Keadaan dekompensasi fungsi ventrikel kiri secara cepat (akut).
Etiologi tersering : infark miokard, aritmia, pasien tidak taat terhadap terapi medikamentosa
Gejala dan tanda edema paru akut (acute lung edema) à kongesti paru akut misalnya : ronki basah basal paru, distensi vena-vena lehar karena sesak berat.
Pemeriksaan penunjang : Foto toraks (kardiomegali, garis Kerley-B, gambaran bat wing kranialisasi)
Tatalaksana akut :
Diuretik (furosemid), nitrat , oksigen, morfin, posisi (1/2 duduk, atau duduk tegak). Ingat: LMNOP (lasix/furosemid – morfin – nitrat – oksigen – posisi)
Henti Jantung Penurunan kesadaran, henti nafas, dan tidak adanya denyut karotis.
Pertolongan pertama : panggil bantuan, lakukan Resusitasi Jantung Paru (RJP) dan bantuan nafas 30 : 2.
Satu Tujuan: Lulus!
1. Irama Ventrikel Takikardi, Ventrikel Fibrilasi à defibrilasi 200 J bifasik atau 360 J monofasik
2. Irama asistol, PEA (Pulseless Electrical Activity) à lanjut RJP, epinefrin 1 mg.
3. Kombinasi tepat antara kompresi dada dengan pemberian nafas meningkatkan harapan kembalinya sirkulasi normal.
4. Atasi kemungkinan penyebab : hipovolemia, hipotermia, hipokalemia, toksin, tamponade, dll.
Penyakit
Jantung Bawaan Asianotik (Left to Right shunt)
Semula pasien tidak biru. Kondisi ini terjadi pada:
• VSD à murmur pansistolik di garis sternalis kiri bawah (area katup trikupsid), tanpa penjalaran ke aksila.
• ASD à fixed-split S2
• PDA à machinary like murmur (murmur kontinyu) di infraklavikula – terkait dengan rubella kongenital atau bayi lahir prematur
Penyakit jantung bawaan lain:
• Koarktasio aorta à tekanan darah ekstremitas atas > ekstremitas bawah.
Kondisi penyakit jantung bawaan ini jika tidak ditatalaksana makan akan dapat berubah menjadi penyakit jantung sianosis, yang dikenal dengan istilah sindroma eisenmenger). Penyakit
Jantung Bawaan Sianotik (Right to Left shunt)
Pasien sianosis sejak lahir atau sesaat setelah lahir. Tetralogy of Fallot (TOF)
1. Yang terjadi: stenosis pulmonal, VSD, overriding aorta, hipertrofi ventrikel kanan (ada 4/”tetra” patologi)
2. Saat serangan (tet spell): pasien jongkok 3. Foto toraks khas : boot shape appearance Transposition of Great Arteries (TGA)
1. Arteri pulmonal keluar dari ventrikel kiri, aorta keluar dari ventrikel kanan. 2. Gambaran khas: oval-shaped heart
Hipertensi Klasifikasi JNC VII:
1. Grade I : >140/90 à mulai dengan satu obat dahulu 2. Grade II : > 160 / 100 à boleh langsung kombinasi dua obat
Krisis hipertensi : > 180 / 120, terbagi menjadi:
1. Hipertensi emergensi : ada kerusakan organ (otak, retina, jantung, ginjal) secara objektif. à turunkan tekanan darah segera dengan anti-hipertensi intravena (, nikardipin, nitroprussid, klonidin). Target penurunan TD adalah 25% MAP (mean arterial pressure).
2. Hipertensi urgensi : tidak ada kerusakan organ à turunkan tekanan darah dengan antihipertensi oral (calcium channel blocker, ACE-inhibitor, klonidin).
Cara menghitung MAP: (sistolik + 2 diastolik) / 3
sebagai contoh TD 120/90, maka MAP = (120 + 2 x 90) / 3 = 100 mmHg Farmakologi Anti-hipertensi :
1. ACE inhibitor (cth: captopril) : menurunkan aktivitas sistem renin-angiotensin-aldosteron (RAAS). Pilihan utama pada HT yang disertai dengan DM untuk mencegah terjadinya mikroalbuminuria dan komplikasi gagal ginjal kronik. Efek samping : batuk kering akibat peningkatan bradikinin à bisa diganti dengan ARB (cth: valsartan). Kontraindikasi : ibu hamil, stenosis arteri renal bilateral.
2. Tiazid (contoh: hidroklorotiazid/HCT) à Efek samping: hipokalemia, hiperurisemia. Kontraindikasi relatif pada gout, dislipidemia, dan DM.
Satu Tujuan: Lulus!
3. Beta bloker (propanolol): hambatan reseptor beta-1 jantung à Efek samping : bronkospasme. Kontraindikasi pada asma dan AV Blok. Beta bloker selektif jantung : bisoprolol, karvedilol, atenolol.
4. Metildopa – bekerja secara sentral à obat hipertensi terpilih pada ibu hamil. Alternatif pada kondisi ibu hamil: nifedipin.
5. Calcium channel bloker à golongan dihidropiridin (nifedipin) : Efek samping: edema, flushing karena bersifat vaskuloselektif. Golongan nondihropiridin (verapamil, diltiazem) : efek samping: bradikardi karena dapat bekerja langsung di jantung. Syok
Syok hipovolemik Kehilangan cairan (misal:
muntah, diare, perdarahan). resusitasi kristaloid 20 cc / BB bolus cepat.
Syok kardiogenik Gangguan pompa jantung kristaloid, inotropik (dobutamin)
Syok hemoragik
(secara teori
merupakan bagian dari syok hipovolemik)
Perdarahan
Fraktur tulang panjang resusitasi kristaloid, atasi perdarahan
Syok anafilaktik reaksi anafilaksis (hipersensitivitas tipe 1)
epinefrin / adrenalin IM/SK , oksigen, steroid, antihistamin
Syok sepsis fokus infeksi. kristaloid, antibiotik, dopamin, norepinefrin
Syok neurogenik trauma spinal kristaloid, metilprednisolon Syok juga dapat timbul pada kelainan endokrin misal krisis adrenal maupun koma hipotiroid.
Tamponade jantung
Terisinya ruang potensial antara jantung dan perikardium dengan cairan (atau darah = hemoperikardium).
Gejala klinis ditandai dengan Trias Beck : 1. Hipotensi
2. Distensi vena jugularis
3. Suara jantung melemah (muffled heart sound)
Tatalaksana awal : perikardiosentesis; tatalaksana definitif : torakotomi
Memahami EKG Secara Sistematis
Untuk membaca strip EKG secara sistematis, dapat menggunakan langkah berikut: Langkah 0
Perhatikan kertas EKG
Perhatikan identitas pasien, tanggal EKG diperoleh, dan kecepatan dan voltase mesin
Kecepatan normal kertas EKG berjalan: 25 mm/detik. 1 detik adalah 5 kotak besar (garis merah tebal). 1 kotak besar adalah 5 kotak kecil (garis merah tipis). Sedangkan 1 kotak kecil adalah 1 mm.
Dengan demikian: 1 detik = 25 mm = 25 kotak kecil = 5 kotak besar. 1 kotak besar = 0,2 detik. 1 kotak kecil = 0,04 detik. Secara vertikal, secara default 1 mV = 10 mm. Oleh karena itu 1 kotak kecil = 1 mm = 0,1 mV.
Satu Tujuan: Lulus!
Langkah 1
Tentukan irama
Irama normal: sinus, dengan syarat: 1. gelombang P diikuti QRS
2. laju QRS 60 – 100 x/menit (lihat langkah 2) 3. Interval R – R teratur
4. P di sadapan II positif, di aVR negatif
Mengenal gelombang pada EKG: Perhatikan bahwa gelombang U
hampir tidak ditemukan pada kondisi fisiologis
Apa yang terjadi saat... Gelombang P: depolarisasi atrium
Gelombang QRS: depolarisasi ventrikel (dan repolarisasi atrium) Gelombang T: repolarisasi ventrikel Langkah 2 Tentukan laju QRS
Normalnya: laju QRS 60-100x/menit. >100x/menit: takikardia; <60x/menit: bradikardia
Contoh di atas: antara R-R terdapat kurang dari 5 kotak besar - namun lebih dari 4 kotak besar. Dengan demikian range laju jantung kira-kira: 300 / 5 sampai 300 / 4 = 60 - 75 x/menit.
300 dibagi jumlah kotak sedang di antara R – R
atau
1500 dibagi jumlah kotak kecil di antara R - R Jika irama jantung iregular, tentukan jumlah QRS di dalam 6 detik (30 kotak besar), lalu kalikan 10.
Langkah 3
Tentukan aksis QRS
Secara sederhana, aksis QRS menggambarkan apakah terdapat pembesaran ventrikel kiri atau kanan. Normalnya: aksis ada di zona kanan bawah (antara -30o sampai +90o)
Cara menentukan aksis:
Perhatikan sadapan I dan aVF. Di II, dominan positif (defleksi ke atas); sedangkan di avF, dominan negatif (defleksi ke bawah).
Satu Tujuan: Lulus!
dengan menggunakan kuadran di atas, zona aksis ada di daerah kuadran kanan atas -
menandakan terjadinya LAD (left axis deviation).
Langkah 4
Nilai gelombang P
Gelombang P menggambarkan depolarisasi atrium, sehingga baik menggambarkan kelainan atrium. Perhatiakn apakah terdapat P mitral atau P pulmonal.'
Apabila terjadi:
Right atrial hyperthropy: maka tampak bentuk P pulmonal Left atrial hyperthropy: maka tampak bentuk P mitral
Langkah 5
Nilai interval PR
Normal: 0,12 - 0,20 detik - berapa kotak kecil-kah ini?? Pemanjangan interval PR dapat ditemukan pada kondisi seperti
AV blok tipe I. Sementara pemendekan interval PR terjadi pada kondisi sindroam pra-eksitasi, seperti sindroma Wolff-Parkinson-White (WPW) Langkah 6
Nilai morfologi QRS
Normalnya, QRS dikatakan sempit: yakni 0,05 - 0,11 (kira-kira berapa kotak kecilkah ini??)
Contoh gelombang QRS yang lebar (sekitar 5 kotak: 0,20 detik) - melebarnya QRS dapat menggambarkan konduksi ke ventrike tidak normal. Pada gambar ini, pasien mengalami RBBB (right bundle branch block).
Perhatikan bentuk gelombang
QRS, apakah terdapat
abnormalitas seperti Q
patologis, hipertrofi ventrikel kanan dan kiri (lihat langkah 3 - menentukan aksis QRS), dan lebar-sempitnya QRS.
Langkah 7
Satu Tujuan: Lulus!
segmen ST
Contoh gambaran EKG ST elevasi pada kondisi infark miokardium akut.
Perhatikan bahwa gambaran EKG yang khas untuk infark miokardium akut memerlukan gambaran di lead yang terkait (lihat di bagian acute coronary syndrome).
Sebagai contoh, pada gambar ini, ST elevasi konsisten ditemukan pada V1 sampai V6, konsisten dengan infark miokard regio anterolateral (anterior ekstensif). Dengan demikian lead I dan aVL juga terpengaruh.
segmen ST, misalnya pada perikarditis (ST elevasi persisten di hampir seluruh lead), dan LV-strain (akibat terjadi
pembesaran ventrikel kiri secara abnormal)
Langkah 8
Nilai lain-lain
Seperti interval QT, gelombang U, dan lain-lainnya. EKG serial diperlukan pada beberapa kasus, karena EKG awal belum tentu menunjukkan kelainan.
Contoh gambaran EKG:
Fibrilasi atrium, khas: gelombang P tidak
jelas, QRS tidak teratur. Sering pada
kondisi hipertiroid.
Atrial flutter (kepak atrium), P jelas, QRS
teratur. Dalam hal ini: 4 gelombang P
untuk tiap QRS (4:1)
Supraventrikular takikardia (SVT). QRS
teratur dan sempit, P tidak jelas.
Ventrikular takikartida (VT): dapat
dengan nadi atau tanpa nadi. Perhatikan
QRS lebar.
Satu Tujuan: Lulus!
Fibrilasi ventrikel (VF)
Ventrikel "bergetar", praktis tidak mampu
memompa darah - terjadi henti jantung.
Asistol - jantung berhenti dan tidak ada
aktivitas listrik. Sebelum mengatakan
asistol, pastikan lead terpasang dengan
benar :)
Satu Tujuan: Lulus!
RESPIROLOGI
Tuberkulosis Update informasi: Pedoman Pengendalian TB Nasional, 2014Anamnesis: Batuk berdahak ≥2 minggu (disertai dahak atau batuk darah), sesak napas, nyeri dada, demam meriang >1 bulan, malaise, nafsu makan turun, berat badan turun, keringat malam tanpa kegiatan fisik.
Pemeriksaan Fisik: Demam (umumnya sub-febris, demam tidak terlalu tinggi, maupun keringat malam), frekuensi napas
meningkat, berat badan turun, suara napas
bronkial/amforik/ronki basah/suara napas melemah (umumnya di apeks paru).
Pemeriksaan Penunjang: Sputum BTA 3x SPS wajib dikerjakan, foto toraks berupa infiltrat/kavitas di apeks paru.
Jika pasien mengalami TB paru dan ekstraparu, diklasifikasikan sebagai TB paru.
Diagnosis
Kondisi TB ekstra-paru: termasuk di antarnya limfadenitis TB, pleura, dan efusi pleura TB.
TB milier termasuk TB paru.
• Pasien TB baru: sebelumnya tidak pernah berobat ATAU pernah menelan obat <28 hari (<1 bulan).
Jika pernah menelan obat >28 hari (>1 bulan), selanjutnya diklasifikasikan sebagi:
• Kambuh: sebelumnya sudah dinyatakan sembuh, tetapi BTA kembali positif atau klinis kembali positif.
• Diobati kembali setelah gagal: pernah diobati, dinyatakan gagal pada pengobatan terakhir
• Diobati kembali setelah putus berobat (lost-to-follow up): pernah diobati dan dinyatakan lost-to-follow up (dahulu disebut dengan putus berobat / default)
• Lain-lain: pernah diobati, hasil akhir pengobatan tidak diketahui
Jika riwayat penobatan tidak jelas, maka tergolong pasien dengan riwayat pengobatan tidak diketahui.
Variasi Tipe Kasus, berdasarkan riwayat pengobatan
sebelumnya
Contoh: jika pasien minum obat 3 minggu lalu berhenti, pasien ini masih termasuk kasus baru - tidak mempertimbangkan hasil pemeriksaan
Kategori 1 : 2(RHZE)/4(RH)3. Diberikan untuk pasien TB paru kasus baru, yang terkonfirmasi secara bakteriologis, klinis, maupun ekstraparu.
Kategori 2 : 2(RHZE)S / RHZE /5(RH)3E3. Diberikan untuk pasien BTA positif yang pernah diobati sebelumnya, lalu: kambuh; gagal dengan OAT kategori 1; atau diobati kembali setelah putus obat (lost-to-follow up)
Obat TB Dosis (mg/kgBB/hari) Dosis (mg) / BB (kg) <40 40-60 >60 R 8-12 (10) 300 450 600 H 4-6 (5) 150 300 450 Z 20-30 (25) 750 1000 1500 Tatalaksana Jika menggunakan KDT: 30 - 37 kg: 2 tab 38 - 54 kg: 3 tab 55 - 70 kg: 4 tab >70 kg: 5 tab
Satu Tujuan: Lulus!
E 15-20 (15) 750 1000 1500 S 12-18 (15) Sesuai BB 750 1000
Pemberian streptomisin >60 tahun atau BB <50 kg maksimal 500 mg/hari.
Evaluasi sputum setelah akhir fase intensif dan 1 bulan sebelum regimen selesai.
Pemantauan kemajuan terapi TB dilakukan dengan pemeriksaan ulang dahak mikroskopik.
*Minimal dilakukan dua kali pemeriksaan (S - P), dan dinyatakan positif jika minimal satu diantaranya positif.
Jika pasien dalam pengobatan OAT kategori 1 lalu...
pemeriksaan akhir tahap awal (2 bulan)...
BTA* negatif segera mulai tahap lanjutan, ulang BTA bulan ke-5 dan akhir
pengobatan
BTA* positif mulai tahap lanjutan, TANPA SISIPAN
(pedoman baru), periksa ulang satu bulan kemudian - pikirkan uji resistensi
bulan ke-5 atau lebih (selesai pada bulan ke-6)
BTA* negatif lanjutkan pengobatan sampai selesai, periksa BTA di akhir pengobatan (bulan ke-6)
BTA* positif GAGAL - jika fasilitas ada, uji kepekaan obat - jika tidak ada lanjut ke kategori 2,
TERDUGA MDR Jika pasien dalam pengobatan OAT kategori 2, lalu...
pemeriksaan akhir tahap awal (3 bulan)
BTA* negatif segera mulai tahap lanjutan, ulang BTA 1 bulan sebelum akhir pengobatan
BTA* positif TERDUGA MDR
Uji kepekaan, jika tidak ada fasilitas, lanjutkan OAT tahap lanjutan TANPA SISIPAN, periksa ulang akhir bulan ke-5
bulan ke-5 atau lebih (selesai pada bulan ke-8)
BTA* negatif lanjutkan pengobatan sampai selesai, periksa BTA di akhir pengobatan (bulan ke-8)
BTA* positif TERDUGA MDR
gagal - rujuk ke pusat rujukan TB MDR
Pemantauan Terapi Tuberkulosis
• Isoniazid à neuropati perifer à atasi dengan pemberian vit B6 100 mg/hari - sifat: bakterisidal
• Rifampisin à mewarnai urin jadi merah, memengaruhi efektivitas KB hormonal, interaksi dengan obat anti-diabetik, gangguan menstruasi, flu-like syndrome, trombositopenia, skin rash, sesak napas, anemia hemolitik - sifat: bakterisidal • Pirazinamid à paling hepatotoksik, dapat meningkatkan
kadar asam urat - sifat: bakterisidal
• Etambutol à buta warna dan gangguan penglihatan,
Efek Samping Obat Anti Tuberkulosis
Satu Tujuan: Lulus!
neuritis perifer - hati-hati pada anak - sifat: bakteriostatik • Streptomisin à ototoksik dan nefrotoksik, gangguan
keseimbangan, renjatan anafilaktik, anemia, agranulositosis, trombositopenia - sifat: bakterisdal
OAT pada TB + hepatitis akut / klinis ikterik DITUNDA sampai hepatitis akut sembuh.
Pada hepatitis kronis, periksa faal hati sebelum mulai pengobatan. Jika SGOT/SGOT >3 x normal, paduan yang bebas hepatotoksik dihindari.
2 obat hepatotoskik: 2 RHSE / 6 HR ATAU 9 HRE 1 obat hepatotoksik: 2 HES / 10 HE
0 obat heptotoksik: 18-24 SE + satu obat floroukuinolon selain siprofloksasin
TB dan Hepatitis
Bila klinis (+) – ikterik, mual, muntah – stop OAT hepatotoksik. Bila klinis (-) dan SGOT/SGPT >5x, stop OAT hepatotoksik. Kondisi lainnya: OAT lanjutkan dengan pengawasan ketat. Sambil menunggu normalisasi klinis dan lab, berikan strptomisin DAN etambutol.
Setelah klinis normal dan lab mendekati normal: mulai obat yang paling tidak hepatotoksik, yakni R, lalu 3-7 hari kemudian berikan H. Jika R dan /atau H bisa diberikan, hindari pemberian Z karena paling hepatotoksik. Selalu evaluasi klinis dan lab. Apabila kemudian terbukti, bahwa:
Jika R penyebabnya, maka regimen akhir menjadi 2HES/10HE Jika H penyebabnya, maka regimen akhir menjadi 6-9 RZE Gangguan fungsi hati berat dan tidak dapat menerima salah satu dari R atau H, regimen akhir menjadi 18-24 SE + satu obat fluorokuinolon selain siprofloksasin.
Hepatitis Imbas Obat (Drug-Induced Hepatitis)
• MDR-TB (Multidrug Resistant TB): resisten pada setidaknya rifampisin + INH.
• XDR-TB (Extensive Drug Resistant TB): MDR-TB yang juga resisten pada 3 dari 6 obat second-line.
Kasus TB MDR dan TB XDR
• TIDAK BERBEDA dengan kondisi tidak hamil • OAT aman, kecuali aminoglikosida
• Piridoksin 50 mg/hari dan vitamin K 10 mg/hari dianjurkan pada trimester ke-3 menjelang partus
• TIDAK BERBEDA denga nkondisi menyusui
TB pada kehamilan dan menyusui
• TIDAK BERBEDA, kecuali jika gula darah tidak terkontrol dapat diperpanjang sampai 9 bulan
• Rifampisin mengurangi efektivitas sulfoniiluria (seperti glibenklamid)
TB dan DM
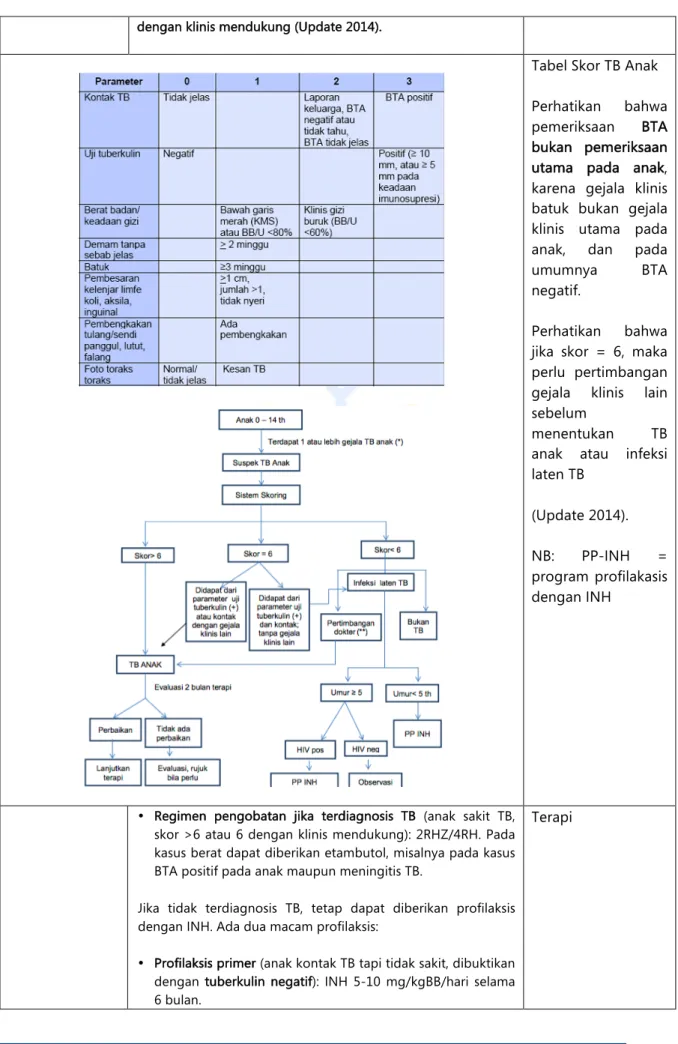
Tuberkulosis pada Anak
Gejala klinis TB pada anak tidak khas dan bakteri sulit ditemukan pada pemeriksaan BTA sehingga digunakan sistem skoring TB anak. Anak didiagnosis TB jika jumlah skor >6 atau 6
Satu Tujuan: Lulus!
dengan klinis mendukung (Update 2014).
Tabel Skor TB Anak Perhatikan bahwa pemeriksaan BTA bukan pemeriksaan utama pada anak, karena gejala klinis batuk bukan gejala klinis utama pada anak, dan pada
umumnya BTA
negatif.
Perhatikan bahwa jika skor = 6, maka perlu pertimbangan gejala klinis lain sebelum
menentukan TB anak atau infeksi laten TB
(Update 2014). NB: PP-INH = program profilakasis dengan INH
• Regimen pengobatan jika terdiagnosis TB (anak sakit TB, skor >6 atau 6 dengan klinis mendukung): 2RHZ/4RH. Pada kasus berat dapat diberikan etambutol, misalnya pada kasus BTA positif pada anak maupun meningitis TB.
Jika tidak terdiagnosis TB, tetap dapat diberikan profilaksis dengan INH. Ada dua macam profilaksis:
• Profilaksis primer (anak kontak TB tapi tidak sakit, dibuktikan dengan tuberkulin negatif): INH 5-10 mg/kgBB/hari selama 6 bulan.
Satu Tujuan: Lulus!
• Profilaksis sekunder (anak terinfeksi TB tanpa sakit TB, dibuktikan dengan tuberkulin positif tapi skor TB tidak mencapai 6 atau secara klinis tidak sakit TB): INH 5-10 mg/kgBB/hari selama 6-9 bulan.
Mulai dengan OAT, lalu setelah 2-8 minggu (setelah toleransi) lanjutkan dengan ARV. Dengan demikian ARV diberikan tidak bergantung pada jumlah hitung CD4.
Berdasarkan Pedoman Terapi ARV 2011 dan 2013
Koinfeksi
Tuberkulosis + HIV
Asma Anamnesis: Sesak napas, batuk berdahak biasanya kronik, mengi, ada faktor pemicu (pejamu: riwayat atopi, lingkungan).
Pemeriksaan Fisik: Ekspirasi memanjang, wheezing, penggunaan otot bantu napas pada serangan berat.
Pemeriksaan Penunjang: APE (arus puncak ekspirasi), lebih baik lagi dengan spirometri.
Diagnosis lengkap asma memerlukan klasifikasi asma dan serangan akut. Sebagai contoh: asma persisten rengan dengan serangan sedang.
Diagnosis
Derajat Asma Gejala Gejala malam Faal paru
I. Intermiten Bulanan * ≤ 2 kali sebulan APE ≥ 80% * Gejala < 1x/minggu
* Tanpa gejala di luar serangan
* Serangan singkat
* VEP1 ≥ 80% nilai
prediksi
APE ≥ 80% nilai terbaik * Variabilitas APE < 20% II. Persisten Ringan Mingguan * > 2 kali sebulan APE > 80% * Gejala > 1x/minggu, < 1x/ hari * Serangan dapat
mengganggu aktivitas dan tidur * VEP1 ≥ 80% nilai prediksi APE ≥ 80% nilai terbaik * Variabilitas APE 20-30% III. Persisten Sedang Harian * > 1x / semingg u APE 60 – 80% * Gejala setiap hari
* Serangan mengganggu aktivitas dan tidur *Bronkodilator setiap hari
* VEP1 60-80% nilai prediksi APE 60-80% nilai terbaik * Variabilitas APE > 30% IV. Persisten Berat Kontinyu * Sering APE ≤ 60% * Gejala terus menerus
* Sering kambuh * Aktivitas fisik terbatas
* VEP1 ≤ 60% nilai
prediksi
APE ≤ 60% nilai terbaik * Variabilitas APE > 30%
Klasifikasi Asma
• Ringan: Bisa bicara kalimat utuh, sesak saat berjalan. • Sedang: Antara ringan dan berat.
• Berat: Bicara kata demi kata terputus-putus, cenderung duduk, terlihat penggunaan otot bantu pernapasan.
Klasifikasi Serangan Akut
Satu Tujuan: Lulus!
• Status asmatikus: ancaman gagal napas. Perlu perawatan di ICU.
Kendalikan faktor pemicu.
2 macam terapi medikamentosa untuk asma adalah terapi pelega (reliever) yang digunakan hanya jika serangan, dan terapi pengontrol (controller) yang dapat digunakan walaupun tidak dalam serangan.
Reliever / pelega: Salbutamol inhalasi dan/atau ipratropium bromida. Bila tidak membaik, dapat diberikan aminofilin IV. Pada serangan berat, dapat diberikan steroid IV.
Controller / pengontrol: Steroid inhalasi. Dapat pula diberikan antagonis leukotrien (montelukast, zafirlukast) sebagai pengganti steroid inhalasi sebagai pengontrol.
Bila tercapai asma terkontrol, pertahankan terapi paling tidak 3 bulan, lalu turunkan bertahap sampai mencapai terapi minimal. Pemantauan dengan kuesioner ACT (asthma control test).
Terapi
Pneumonia Anamnesis: Batuk berdahak mukoid/purulen, sesak, demam tinggi, nyeri dada.
Pemeriksaan Fisik: Demam, takikardi, takipneu, sianosis, napas cuping hidung, retraksi interkostalis, bagian dada yang sakit tertinggal, palpasi fremitus meningkat, perkusi redup, bronkovesikular/bronkial/ronki basah halus/ronki basah kasar.
Pemeriksaan Penunjang: Foto toraks terdapat infiltrat/konsolidasi, leukositosis, sputum gram.
Diagnosis
Ditentukan berdasarkan skor PORT.
Dilakukan rawat inap pada pasien pneumoia apabila:
Satu Tujuan: Lulus!
• Skor PORT >70
• Skor PORT <70 dengan salah satu kriteria berikut: frekuensi napas >30 x/menit, Pa02/FiO2 <250 mmHg, foto toraks paru terdapat kelainan bilateral/2 lobus, sistolik <90 mmHg, diastolik <60 mmHg
• Pneumonia pada pengguna NAPZA.
Rawat jalan: makrolid (azitromisin) sebagai first-line, amoksisilin-klavulanat; alternatif: kotrimoksazol.
Rawat inap: beta-laktam (sefotaksim) IV, makrolid IV, sefalosporin IV, fluorokuinolon IV.
Terapi
Bronkiolitis Anamnesis: Pikirkan pada anak <2 tahun dengan episode mengi (wheezing) untuks pertama kali, umumnya didahului dengan gejala ISPA bagian atas (batuk, pilek, subfebris/tanpa demam), sesak.
Pemeriksaan Fisik: Demam, sesak, ekspirasi memanjang, retraksi, wheezing/rhonki basah halus, perkusi hipersonor.
Pemeriksaan Penunjang: Foto toraks normal/hiperinflasi paru dengan diameter anteroposterior membesar pada foto lateral/konsolidasi tersebar.
Diagnosis
• Oksigen
• Cairan dan kalori yang cukup
• Antibiotik (ampisilin, kloramfenikol, sefotaksim) boleh diberikan jika tanda infeksi sekunder cukup jelas. • Bronkodilator (salbutamol inhalasi) - dapat diberikan,
namun bukan pilihan utama
Terapi
Bedakan dengan croup (laringotrakeobronkitis): batuk seperti
menggonggong. Didahului infeksi sebelumnya. Terapi: steroid. Diagnosis Banding PPOK Anamnesis: Batuk berdahak, sesak, eksaserbasi akut, riwayat
perokok >20 tahun.
Pemeriksaan Fisik: Wheezing, barrel chest, ekspirasi memanjang.
Pemeriksaan Penunjang: Spirometri FEV1 <80; foto polos gambaran emfisema (lebih lusen, batas paru turun dan mendatar), jantung pendulum.
Diagnosis
• Stop rokok.
• Bronkodilator (salbutamol [beta agonis] dan ipratropium [antagonis muskarinik]- ipratroprium adalah first choice dibandingkan dengan beta agonis pada kasus PPOK).
• Steroid inhalasi.
• Oksigen. Menjaga saturasi oksigen sampai kadar 88-92%.
• Antibiotik (amoksiklav/doksisiklin/sefalosporin - untuk eksaserbasi akut dan tanda infeksi)
Terapi
Bedakan dengan bronkiektasis (gambaran honey-comb
appearance). Diagnosis Banding
Pneumotoraks Anamnesis: Sesak tiba-tiba, riwayat trauma, jejas di daerah
Satu Tujuan: Lulus!
Pemeriksaan Fisik: Takipnea, perkusi hipersonor, auskultasi suara napas menurun.
Pemeriksaan Penunjang: Foto toraks – daerah lusen, trakea terdorong ke sisi sehat.
WSD (chest tube) di sela iga ke-5 linea aksilaris anterior Terapi Tension
Pneumotoraks
Keadaan gawat darurat yang memerlukan intervensi segera. Udara yang masuk ke rongga pleura terjebak. Mediastinum terdorong ke kontralateral, vena besar tertekan, mengakibatkan
instabilitas hemodinamik.
Pengertian
Pemeriksaan Fisik: Sesak berat, takikardi, hipotensi, vena leher distended, trakea deviasi, suara napas menghilang. Tanda vital atau hemodinamik tidak stabil.
Diagnosis
Torakosentesis (tusuk dengan jarum besar) di sela iga ke-2 garis midklavikula, lalu lanjutkan dengan pasang WSD (seperti kasus pneumotoraks non-tension).
Terapi
Efusi Pleura Cairan di dalam rongga pleura, biasanya disebabkan TB, bisa juga karena infeksi lain/keganasan. Jika cairan berupa nanah/pus disebut dengan empiema.
Pengertian
Anamnesis: Nyeri dada saat bernapas, khas pleuritik (saat menarik napas misalnya).
Pemeriksaan Fisik: Pleural friction rub, fremitus melemah, perkusi redup, auskultasi suara napas menurun.
Pemeriksaan Penunjang: Foto polos – sudut kostofrenikus tumpul. Mintakan foto lateral untuk efusi pleura yang lebih minim.
Diagnosis
Pungsi pleura.
Cairan pleura dikultur dan tes resistensi. Pengobatan berdasarkan hasil kultur dan tes resistensi. Jika berulang, pikirkan untuk pleurodesis (obliterasi ruang potensial pleura).
Satu Tujuan: Lulus!
Satu Tujuan: Lulus!
GASTROINTESTINAL
GERD Refluks asam lambung karena sfingter esofagus bawah menutup tidak adekuat.
Gejala khas : rasa terbakar di dada, hipersalivasi, mulut terasa asam. GERD kronik dapat mencetuskan LPR (Laringo Pharyngeal Reflux) : suara serak, rasa mengganjal di tenggorokan. Diagnosis sederhana dengan klinis dan dengan kuesioner GERD-Q. Terapi empiris dengan PPI selama 2 minggu dengan gejala yang membaik menegakkan diagnosis GERD. Jika ada fasilitas endoskopi, dilakukan terutama pada pasien dengan tanda bahaya (turun BB, gangguan menelan hebat, usia tua, dan lain-lain).
Tatalaksana :
1. PPI (omeprazol), atau ranitidin. PPI merupakan first choice.
2. Modifikasi faktor risiko : obesitas, pola makan, hindari pajanan terhadap kopi, jangan langsung tidur setelah makan.
Komplikasi jangka panjang: esofagitis kronis, Barret’s esofagus, karsinoma esofagus. Hernia Berdasarkan sifatnya :
Hernia reponibel bisa masuk kembali Operasi elektif
Hernia ireponibel tidak dapat masuk kembali Operasi elektif Hernia inkarserata obstruksi (kembung,
muntah, bising usus meningkat).
Operasi cito
Hernia strangulata nyeri, nekrosis Operasi cito
Klasifikasi berdasarkan lokasi:
1. Hernia inguinalis à di atas lipatan abdominokruris
è Indirek (lateralis) : bisa mencapai skrotum, namun tidak harus (jika mencapai skrotum, dinamakan hernia skrotalis, yang otomatis merupakan hernia inguinalis lateralis), akibat defek di kanalis inguinalis
è Direk(medialis) : tidak bisa mencapai skrotum, akibat defek di dinding perut 2. Hernia femoralis à di bawah lipatan abdominokruris
3. Hernia umbilikalis (faktor risiko: hipotiroid kongenital, sirosis hepatis dan keadaan peningkatan tekanan vena porta)
4. Hernia diafragmatika --> terdengarnya suara/bising usus di rongga toraks. Defek pada dinding diafragma.
Tatalaksana : Operasi à herniotomi, herniorafi, hernioplasti; baik cito maupun elektif.
Ileus Gangguan pasase usus
Ileus obstruksi Ileus paralitik
Tidak bisa BAB, kembung, muntah, nyeri perut
Tidak bisa BAB, kembung, nyeri perut (-)
Bising usus meningkat, dapat
menghilang jika sudah lama Bising usus menghilang Dilatasi usus proksimal saja, distal
cenderung tidak ada udara
Dilatasi usus proksimal – distal Gambaran foto khas: step ladder,
herring bone
Dekompresi dengan NGT, laparotomi Atasi penyebabnya, misal imbalans elektrolit (hipokalemia)
Satu Tujuan: Lulus!
Apendisitis akut Gejala dan tanda khas:
1. Inisial: nyeri perut periumbilikal à kemudian ke kanan bawah perut, mual muntah, demam
2. Nyeri tekan dan lepas di titik McBurney, Psoas sign +, Obturator sign +, Rovsing sign +, Dunphy Sign (nyeri saat batuk) +
Penunjang : CT scan, USG, dan pemerksaan darah perifer lengkap (leukositosis) - dapat dilkukan skoring dengan Skor Alvarado.
Tatalaksana : Apendektomi jika belum ada komplikasi.
Komplikasi : Peritonitis umum akibat perforasi, jika terjadi peritonitis, harus menjalani tatalaksana berupa laparotomi
Peritonitis Radang peritonium
Gejala dan tanda khas : nyeri seluruh perut, Bloomberg sign (nyeri tekan dan nyeri lepas), defans muskular pada otot perut.
1. Peritonitis primer : peritonitis TB, peritonitis bakterial spontan pada sirosis. Fenomena “papan catur” à khas pada peritonitis TB.
2. Peritonitis sekunder : peritonitis karena perforasi
Ulkus peptikum Nyeri ulu hati berulang, dipengaruhi makanan. Bisa disertai hematemesis dan melena (gastritis erosif) hingga penurunan berat badan.
Etiologi tersering : pemakaian kronik NSAID dan infeksi kronis Helicobacter pylori 1. Ulkus duodenum : nyeri berkurang dengan makanan, sering terbangun di malam hari 2. Ulkus gaster : nyeri bertambah dengan makanan
Tatalaksana : PPI (omeprazol) atau antagonis reseptor H2 (ranitidin).
Bila dicetuskan oleh infeksi H. pylori (urea breath test +), maka tatalaksana : triple therapy
dengan PAC (PPI + Amoksilin + Clarythromicin) atau bila alergi amoksilin : berikan PMC (PPI + Metronidazol + Clarythromicin).
Sirosis hepatis Tanda sirosis (stigmata) : asites, palmar eritem, spider nevi, kaput medusa. Etiologi tersering : hepatitis kronik (B dan C), alkoholisme
Komplikasi :
1. Ruptur varises esofagus à hematemesis melena. Diagnosis pasti : endoskopi. Tatalaksana : stabilisasi hemodinamik: cairan, NGT, pemberian PPI, cairan vasopresor, obat-obatan penurun tekanan vena porta (okreotid, somatostatin), hingga yang definitif berupa ligasi melalui fasilitas endoskopi.
2. Ensefalopati hepatikum à akibat peningkatan amonia dalam darah - terjadi gangguan fungsi luhur hingga yang paling berat penurunan kesadaran (koma hepatikum). Tatalaksana profilaksis: laktulosa dan antibiotik.
3. Peritonitis bakterial spontan (SBP), akibat terjadi translokasi bakteri ke cairan ascites 4. Hepatoma (hepatocellular carcinoma), tumor marker untuk hepatoma: AFP
(alfa-fetoprotein). Komplikasi akhir dari sirosis hepatis.
Diare Akut : < 7 hari, melanjut (prolonged) : 7-14 hari, persisten : > 14 hari Pembeda berdasarkan etiologinya:
Diare cair, kekuningan Rotavirus Rehidrasi + zink
Diare lendir darah (disentri), kram perut, demam
Shigella (disentri basiler) Kotrimoksazol Diare lendir darah + bau busuk Entamoeba hystolitica
(disentri amoeba)
Metronidazol Diare berlemak mengkilap
(steatore)
Giardia lamblia Metronidazol
Diare cucian beras Vibrio cholerae Doksisiklin
Satu Tujuan: Lulus!
kronik Clostridium difficile
Diare akut
Tanpa dehidrasi Klinis baik Terapi A
Rehidrasi oral setiap diare/muntah
Dehidrasi ringan sedang
Anak rewel, haus, mata cekung
Terapi B
Rehidrasi oral 75 cc/BB/3 jam Alternatif lain :
1. Anak umur < 12 bulan : rehidrasi parenteral 70 cc/ BB / 5 jam 2. Anak umur > 12 bulan : rehidrasi
parenteral 70 cc/BB/ 2,5 jam
Dehidrasi berat Anak malas minum, turgor sangat lambat
Terapi C
Rehidrasi parenteral
1. Anak umur < 12 bulan : rehidrasi parenteral 30 cc/ BB / 1 jam dilanjutkan dengan 70 cc/ BB / 5 jam
2. Anak umur > 12 bulan : rehidrasi parenteral 30 cc/BB/ ½ jam dilanjutkan dengan 70 cc/BB/ 2,5 jam
5 Pilar tatalaksana diare akut untuk kasus diare anak :
1. Rehidrasi (terapi A, B, C)
2. Zink : anak < 6 bulanà 10 mg selama 10-14 hari, anak > 6 bulan à 20 mg selama 10-14 hari
3. Edukasi orang tua pasien tentang bahaya dehidrasi dan pentingnya higieni 4. Gizi à lanjutkan pemberian ASI bila masih ASI eksklusif, berikan makanan bergizi
rendah serat. Pada anak yang lebih besar, susu free laktosa hanya diberikan pada kasus intoleransi laktosa maupun diare dehidrasi berat.
5. Obat-obat lain sesuai indikasi misal antibiotik.
Hepatitis Hepatitis A : akut, penularan fekal dan oral, serologi IgM anti HAV +
Hepatitis B : akut maupun kronik, penularan lewat darah maupun kontak seksual, Hbs Ag +
Serologi hepatitis B :
HBsAg IgM anti HBc IgG anti HBc Anti HBs HBeAg Hepatitis B akut + + - - +/- Hepatitis B kronik infeksius + - + - + Hepatitis B kronik non-infeksius + - + - - Pasca imunisasi - - - + - Sembuh dari hepatitis B - - + + -
Hepatitis C : cenderung kronik, penularan lewat darah dan kontak seksual, anti-HCV + Kolelitiasis dan
kolesistitis
Kolelitiasis
Faktor risiko : Fat, Forty, Fertile, Female. Secara klinis dapat dijumpai tanda kolik bilier yang terutama dipengaruhi makanan berlemak.
Satu Tujuan: Lulus!
Penunjang : USG abdomen
Komplikasi: Kolelitiasis à proses peradangan terjadi à kolesistitis akut.
Kolelitiasis Koledoko
litiasis Kolesistitis Kolangitis
Nyeri kolik + + +/- +/-
Murphy’s
sign - - pasti +
bisa positif, jika disertai kolesistisis
Demam - - + (low-grade) + (high-grade)
Ikterus - + - +
*Murphy Sign: nyeri tekan kuadran kanan atas abdomen, terlebih saat penderita menarik napas.
Pankreatitis Pankreatitis akut:
Nyeri tekan epigastrium, demam tinggi, muntah, hipotensi, amilase dan lipase meningkat.
Faktor risiko : kolelitiasis, hipertrigliseridemia berat, alkoholisme berat.
Pasien harus dipuasakan, NGT, pemberian antibiotik, dan penatalaksanan suportif.
Pankreatitis kronis: kerusakan jangka panjang pankreas, manifestasi utama adalah gangguan absorpsi (seperti mudah kembung, diare) karena gagalnya pankreas memproduksi enzim pencernaan.
Hemoroid Hemoroid eksterna à pelebaran pleksus v. hemoroidalis inferior, nyeri, dilapisi epitel skuamosa
Hemoroid interna à pelebaran pleksus v. hemoroidalis superior dan media, dilapisi epitel silindris.
Derajat hemoroid interna:
1. Berdarah menetes tanpa nyeri 2. Benjolan masih dapat masuk sendiri 3. Dimasukkan dengan tangan 4. Tidak dapat dimasukkan
Tatalaksana :
1. Derajat 1 dan 2 à medikamentosa, Sitz-Bath (tindakan merendam daerah bokong dengan air hangat untuk memperbaiki gejala hermoroid)
2. Derajat 3 dan 4 yang mengganggu à operasi Kelainan
kongenital pada Sistem
Gastrointestinal Anak
Kondisi Apa yang dialami pasien? Temuan PF, lab, atau radiologis?
Morbus Hirschprung Pasase mekonium terlambat akibat segmen aganglionik, colok dubur menyemprot
Biopsi : aganglionik pleksus meissner dan Auerbach
Stenosis pilorus Muntah menyemprot berisi bercak kopi, teraba massa epigastrium seperti "zaitun"/olive
String sign pada pemeriksaan radiologi
Satu Tujuan: Lulus!
Atresia esofagus Hipersalivasi, tersedak pada usia neonatus. Dapat ditemukan riwayat polihidramnion pada ibu.
Single bubble sign,
gambaran coiling NGT pada pemeriksaan radiologi
Atresia duodenum Muntah hijau (bilier) di usia awal
kelahiran Double bubble sign
Hernia diafragmatika
Sesak, bising usus pada
auskultasi paru Gambaran udara usus di paru
Intususepsi Kolik perut, diare red currant
jelly Target sign, porsio like sign
Volvulus Distensi abdomen, kembung, muntah, bising usus meningkat
Coffee bean appearance Semua kondisi kelainan kongenital pada anak memerlukan tatalaksana suportif, dan definitif berupa bedah.
Satu Tujuan: Lulus!
NEFRO-UROLOGI
Gagal Ginjal Akut dan Kronis
Gagal ginjal akut: perburukan fungsi ginjal yang cepat dan tiba-tiba, ditandai dengan oliguria/anuria, peningkatan kreatinin. Biasanya disebabkan oleh hipovolemik (karena nekrosis tubular akut).
Gagal ginjal kronis: penurunan fungsi ginjal dan tanda kerusakan dalam imaging yang bertahan selama 3 bulan.
Pengertian
Hitung Klirens Kreatinin dari Kreatinine Serum: Diagnosis
Kriteria RIFLE untuk Gagal Ginjal Akut:
Klasifikasi Gagal Ginjal Kronik berdasarkan GFR (ml/1,73 m2 luas permukaan tubuh):
• Grade I: >90 • Grade II: 60-89 • Grade III: 30-59 • Grade IV: 15-29 • Grade V: <15 Klasifikasi
Indikasi dialisis CITO: Asidosis <7,2, hiperkalemia berat, uremia
>200, overload cairan (sesak karena edema paru berat). Terapi Sindrom Nefrotik Proteinuria (>3 g/24 jam atau +3 dipstik), hipoalbuminemia,
pitting edema, hiperkolesterolemia. ( = trias). Diagnosis ...pada kasus
sindroma nefrotik, dapat ditemukan istilah berupa...
• Remisi: proteinuria (-) 3 hari berturut-turut dalam 1 minggu. • Relaps: proteinuria (≥2+) 3 hari berturut-turut dalam 1
minggu.
o Relaps jarang: relaps <2x dalam 6 bulan pertama setelah respons awal atau <4x dalam periode setahun.
o Relaps sering: relaps ≥2x dalam 6 bulan pertama setelah respons awal atau ≥4x dalam periode setahun.
• Dependen steroid: relaps 2x berurutan pada saat dosis steroid diturunkan atau dalam 14 hari setelah pengobatan dihentikan.
Satu Tujuan: Lulus!
• Resisten steroid: tidak terjadi remisi pada pengobatan prednison dosis penuh 2 mg/kgBB/hari selama 4 minggu. • Sensitif steroid: remisi terjadi pada pemberian prednison
dosis penuh selama 4 minggu.
Kortikosteroid (prednison). Jika resisten, gunakan siklofosfamid.
Nutrisi tinggi kalori tinggi protein. Terapi
Infeksi Saluran Kemih
ISK atas: demam tinggi, menggigil, mual, muntah, nyeri pinggang dan ketok CVA, dipstik nitrit (+), dan leukosit esterase (+).
ISK bawah: disuria, urgensi, frekuensi, nyeri tekan suprapubik, dipstik nitrit (+), dan leukosit esterase (+).
Ditemukan 105 bakteri pada kultur mid-stream urine:
• pada anak laki-laki: >104, anak perempuan: >105
• pada ibu hamil: ISK dengan gejala >103, ISK tanpa gejala >105.
Diagnosis
Non-komplikata: hanya pada kasus sistitis pada wanita tidak hamil.
Komplikata: ISK lainnya (termasuk sistitis pada wanita hamil dan segala jenis ISK pada pria).
Klasifikasi
Tergantung hasil kultur à sambil menunggu hasil kultur, terapi empiris: kotrimoksazol, siprofloksasin. Awas kontraindikasi siprofloksasin pada usia anak-anak.
Pada wanita hamil (meskipun asimtomatik bakteriuria, tetap diobati): amoksisilin, sefadroksil. Risiko pada wanita hamil jika tidak diatasi meliputi ketuban pecah dini dan persalinan pre-term.
Terapi
Glomerulonefritis Akut
Sindrom nefritik: hematuria, proteinuria, hipertensi, penurunan fungsi ginjal, silinder eritrosit.
Pada anak-anak, didahului infeksi streptokokus β-hemolitikus grup A (faringitis, impetigo). Reaksi: hipersensitivitas tipe III (melibatkan komplemen C3). Disebut sebagai GNAPS (glomerulonefritis akut post-streptokous).
Diagnosis
Terapi suportif (antihipertensi, diuretik) Terapi
Kriptorkismus (undesensus testis)
Salah satu atau kedua testis tidak berada dalam kantong skrotum, tetapi berada di sepanjang jalur desensus normal. Bedakan dengan testis ektopik. Sering disertai hernia inguinal indirek, maupun torsio testis.
Tatalaksana: observasi selama maksimal 6 bulan pertama kehidupan, jika tidak ada lakukan orkidopeksi dalam usia 18 bulan pertama kehidupan. (Guideline AUA).
Fimosis Prepusium tidak dapat diretraksi, nyeri saat berkemih, perlu mengedan dan ujung penis menggembung saat berkemih.
Tatalaksana : sirkumsisi
Parafimosis Preputium menjepit batang penis, saat teretraksi tidak dapat dikembalikan lagi à kegawatan. Tatalaksana : dorsumsisi.
Satu Tujuan: Lulus!
Hipospadia Orifisium uretra eksternum terletak di sisi ventral (bawah) penis. Kontraindikasi untuk sirkumsisi karena kulit digunakan untuk rekonstruksi kelak.
Epispadia Orifisium uretra eksternum terletak di sisi dorsal (atas) penis. Kontraindikasi untuk sirkumsisi karena kulit akan digunakan untuk rekonstruksi kelak.
BPH dan
Adenokarsinoma Prostat
Gejala obstruksi (pancaran miksi lemah, miksi tidak lampias) Gejala iritasi (frekuensi, nokturia, urgensi)
Pemeriksaan fisik : Rectal touche à pembesaran prostat konsistensi kenyal, nyeri (-), nodus (-), pool atas tidak teraba. Penunjang USG.
Tatalaksana :
1. Alfa bloker (tamsulosin, terazosin) 2. 5-alfa-reduktase inhibitor (finasterid) 3. Bedah
Pikirkan diagnosis banding kanker prostat jika pada palpasi RT konsistensi prostat padat, tanda umum keganasan positif. Pemeriksaan penunjang: PSA (prostat specific antigen), spesifik untuk prostat namun ditemukan pada banyak kondisi lain seperti BPH, pasca-rectal touche, atau prostatitis.
Batu saluran kemih
Nefrolitiasis : nyeri kolik terutama di daerah pinggang, hematuria
Ureterolitiasis : nyeri kolik pinggang menjalar sampai ke kemaluan
Vesikolitiasis : BAK dipengaruhi perubahan posisi à gejala kencing terputus-putus (interupted)
Uretrolitiasis : batu di uretra à nyeri di penis saat kencing, retensi urin Penunjang : BNO-IVP, USG
Tatalaksana : medikamentosa (alfa bloker) / MET (medical expulsion therapy), anjuran minum air >2 liter /hari, minimal-invasif seperti ESWL (pemecahan batu dengan ultrasound), hingga bedah à tergantung ukuran batu
Batu saluran kemih : radioopak (calsium, struvit) maupun radiolusen (asam urat, sistin) Adenokarsinoma
prostat
Lelaki paruh baya dengan keluhan sulit kencing, bisa disertai kakeksia. Pemeriksaan fisik khas : rectal touche à prostat bernodul (+), keras Penunjang : PSA, biopsi
Tatalaksana : bedah
Metastasis paling sering ke tulang.
Infeksi saluran
kemih Pielonefritis demam menggigil, keluhan
kencing tidak terlalu dominan, urinalisis : nitrit +, leukosit esterase +, nyeri ketok CVA +
antibiotik Intravena (seftriakson)
Sistitis demam (-), keluhan kencing seperti disuria, frekuensi, dan urgensi, nyeri tekan suprapubik +.
antibiotik oral (kotrimoksasol, siprofloksasin)
Uretritis demam (-), disuria, frekuensi, nyeri tekan suprapubik (-).
antibiotik oral (kotrimoksasol, siprofloksasin)
Prostatitis Demam (+), discharge (+), nyeri kencing, rectal touche: nyeri tekan prostat à abses (fluktuasi +)
Antibiotik oral (kotrimoksasol, siprofloksasin)
Satu Tujuan: Lulus!
Klasifikasi :
Non-komplikata: sistitis pada wanita tidak hamil.
Komplikata: ISK lainnya (termasuk wanita hamil dan pria). Wanita hamil dengan asimtomatik bakteriuria perlu diterapi. Pilihan : amoksisilin, sefalosporin, eritromisin.
Satu Tujuan: Lulus!
HEMATOLOGI
AnemiaAnemia mikrositik
MCV << 1. Anemia defisiensi besi
Feritin <<, TIBC >>, serum besi <<, gambaran sel pensil.
Tatalaksana : suplementasi besi Transfusi PRC (indikasi) 2. Anemia penyakit kronik
Feritin N / >>, TIBC <<
3. Thalasemia
Ikterik, organomegali, facies cooley, gambaran sel target, penunjang : elektroforesis Hb.
Tatalaksana : transfusi PRC, obat pengikat besi.
Anemia normositik
MCV normal 1. Anemia karena perdarahan
Namun, bila perdarahan berlangsung lama à mikrositik
2. Anemia aplastik
Pansitopenia, organomegali (-), penunjang :
pungsi sumsum tulang (gambaran
hipoplastik)
Anemia
makrositik MCV >> Anemia
defisiensi B12
Anemia defisiensi folat
ITP Petekia, purpura, biasa didahului infeksi virus sebelumnya.
Organomegali (-), trombositopenia (+). Tatalaksana : steroid. Splenektomi jika tidak respons terhadap steroid.
Hemofilia Perdarahan sulit berhenti, perdarahan spontan di sendi (hemartrosis). Khas: delayed-bleeding (perdarahan sempat berhenti, kemudian keluar darah lagi).
Hemofilia A : defisiensi faktor VIII
Hemofilia B : defisiensi faktor IX
Penunjang : PT normal, aPTT memanjang Tatalaksana :
Hemofilia A : konsentrat faktor VIII, kriopresipitat, hemofilia B : FFP (fresh frozen plasma) Jika di soal mengarah ke hemofilia namun tidak jelas A atau B, pilih hemofilia A karena
prevalensi penyakit jauh lebih sering dibanding hemofiia B Leukemia Keganasan sel darah (leukosit meningkat pesat)
Leukemia akut : sel blas +(blast > 20%) , infiltrasi organ relatif jarang Leukemia kronik : sel blas -, infiltrasi organ sering à organomegali
Jadi, pembedanya bukan berdasar onset waktu melainkan keberadaan sel blast. Baik leukemia akut maupun kronik dibedakan menurut asal selnya yakni galur mieloid maupun limfoid.
Tatalaksana: suportif dan kemoterapi
Satu Tujuan: Lulus!
IMUNOLOGI
SLE Kriteria diagnostik :
MD SOAP BRAIN, 4 dari 11 gejala dan tanda berikut: 1. Malar rash
2. Discoid rash
3. Serositis (pleuritis, perikarditis)
4. Oral ulcer (sariawan, biasanya tanpa nyeri) 5. Artritis
6. Photosensitivity
7. Blood (gangguan hematologi, misalnya anemia hemolitik autoimun) 8. Renal impairment (misal: nefritis lupus)
9. ANA positif
10. Imunologi (anti dsDNA +)
11. Neurologi (gangguan neurologi dan psikiatri)
Tatalaksana : steroid, sitostatik (metotreksat, siklofosfamid) HIV - AIDS Penularan melalui darah, hubungan seksual.
Diagnosis: dengan konseling sukarela (VCT) maupun diinisiasi petugas kesehatan (PITC). Alur diagnostik: dengan tiga tes serologi, jika tersedia lakukan tes protein HIV.
Tahapan infeksi:
• Infeksi akut (acute retroviral syndrome): 2-6 minggu setelah terinfeksi.
• Window period: sampai 3 bulan setelah terinfeksi. Pasien sudah dapat menularkan HIV walaupun antibodi masih negatif.
• Infeksi HIV asimptomatik (masa laten): tanpa gejala, antibodi sudah positif. Dapat berlangsung sampai 10 tahun setelah infeksi.
• Infeksi HIV simptomatik (lihat bagian stadium klinis).
Stadium klinis:
• Stadium 1: asimptomatik atau limfadenopati generalisata persisten
• Stadium 2: BB turun <10%, herpes zoster, ulkus oral berulang, dermatitis seboroik, infeksi jamur kulit
• Stadium 3: BB turun >10%, diare kronik >1 bulan, demam >1 bulan, kandidiasis oral, TB paru
• Stadium 4: HIV wasting syndrome (BB turun >10% disertai diare kronik >1 bulan dan demam > 1 bulan), PCP, dan TB ekstraparu
Tatalaksana:
• Kapan memulai? Jika CD4 <350 sel/mm3, ada/tidak ada gejala klinis ATAU langsung jika ada gejala klinis berat (stadium 2 dan 3) berapapun CD4-nya. • Regimen: 2NRTI + 1NNRTI
2 NRTI NNRTI AZT (zidovudin) 3TC (lamivudin) NVP (nevirapin) TDF (tenofovir) FTC (emtricitabine) EFZ (efavirenz)
• contoh regimen: AZT + 3TC + NVP
Profilaksis dengan kotrimoksasol pada pada pasien: • Stadium klinis 2, 3, dan 4 ATAU
• CD4 <200 sel/mm3
• Kotrimoksasol terbukti efektif mencegah infeksi Toxoplasma dan Pneumocystis carinii pneumonia (P. jiroveci - PCP).
Satu Tujuan: Lulus!
Koinfeksi TB-HIV: lihat di bagian respirologi - TB
Koinfeksi HBV-HIV: berapapun CD4/stadium klinis, mulai terapi ARV. Paduan ARV dengan tenofovir (TDF) dan lamivudin (3TC)/emtricitabin (FTC)
ODHA yang hamil: mulai ARV kapanpun pada semua ibu hamil. Hindari efavirenz (EFV)
selama trimester I.
HIV pada anak: interpretasi uji serologi sama jika usia >18 bulan. Jika <18 bulan: perlu pemeriksaan virus HIV karena antibodi ibu dapat menembus sawar anak.
Pemantauan berupa klinis, imunologi (CD4+), dan virologi (HIV RNA).
(Sumber: Pedoman Tatalaksana Klinis Infeksi HIV dan Terapi Antiretroviral, 2011)
Hipersensitivitas Keadaan di mana terjadi intoleransi sistem imun tubuh terhadap antigen diri (menyerang tubuh sendiri). Klasifikasi menurut Coombs and Gell*:
1. Tipe 1: Immediate – contoh: anafilaksis, asma, atopi. Diperantarai oleh IgE. Ciri khas: respons cepat – menit sampai jam. Diuji dengan skin test atau pengukuran IgE total dan IgE spesifik
2. Tipe 2: sitotoksik (antibody-dependent) – contoh: anemia hemolitik autoimun, penyakit jantung reumatik, miastenia gravis, penyakit graves. Terjadi karena IgM dan IgG berikatan dengan sel target. Diuji dengan tes Coombs direk dan indirek 3. Tipe 3: kompleks imun – contoh: rheumatoid arthritis, glomerulonefritis
post-streptotoccus – terjadi karena antibodi IgG berikatan dengan antigen, terjadi kompleks imun, terdeposit di pembuluh darah dan menginisiasi inflamasi lokal. 4. Tipe 4: delayed-type – contoh: tuberkulosis (tes mantoux), dermatitis kontak -
melibatkan sel T
*belakangan, dikenal pula tipe 5, di mana memisahkan penyakit seperti miastenia gravis dan penyakit graves ke dalam kelompok ini.
Satu Tujuan: Lulus!
INFEKSI TROPIK
Demam Tifoid
• Minggu 1: Demam perlahan-lahan bertambah tinggi, menggigil, anoreksia, malaise, nyeri kepala frontal, lidah kotor, konstipasi, kembung (timpani), nyeri abdominal ringan difus, hepatosplenomegali.
• Minggu 2: Demam mencapai plateau, insomnia, mengigau, bradikardi relatif, diare, perdarahan GI.
• Minggu 3: Tampilan klinis bertambah berat, status tifoid (penurunan kesadaran dan/atau psikosis). Perforasi adalah komplikasi yang jarang, tetapi terjadi di minggu 3.
Manifestasi Klinis
• Darah tepi: leukopenia, trombositopenia, anemia.
• Kultur: Darah (dalam agar empedu) untuk minggu 1-2, feses untuk minggu 2-3, urin untuk minggu 3-4. Kultur merupakan baku emas. • Widal: Mulai positif pada akhir minggu 1. Diagnosis demam tifoid
ditegakkan apabila terdapat peningkatan titer 4x lipat pada pemeriksaan ulang dengan interval 5-7 hari atau peningkatan titer O sebanyak 1:200.
Pemeriksaan Penunjang
• Lini pertama: fluorokuinolon (DOC, kontraindikasi untuk usia <18 tahun), amoksisilin/ampisilin, kotrimoksazol.
• Lini kedua: Kloramfenikol (kontraindikasi bila leukosit <2000/mm3), pilihan lain seperti seftriakson dan sefiksim.
Terapi
Disentri Penyebab: bakteri Shigella atau parasit Entamoeba hystolytica. Konsep Dasar
Diare berdarah berlendir, kram perut, demam.
Disentri bakteri umumnya akut (3 hari-1 minggu), sedangkan disentri amuba terjadi perlahan-lahan (2 minggu/lebih).
Manifestasi Klinis
• Disentri bakteri: kultur feses (umumnya tidak dilakukan).
• Disentri amuba: Pemeriksaan mikroskopik ditemukan trofozoit
berisi eritrosit multipel (patognomonik). Trofozoit memiliki satu nukleus dengan kariosom kecil yang terletak di sentral. Bila tidak ditemukan trofozoit, anggap disentri bakteri.
Pemeriksaan Penunjang
• Umumnya semua disentri dianggap bakterial à kotrimoksazol. • Bila 2 hari tidak ada perbaikan à pemeriksaan tinja. Ditemukan
trofozoit à metronidazol. Tidak ditemukan à siprofloksasin, sefiksim, atau asam nalidiksat.
Terapi
Tetanus Trismus, kaku leher, disfagia, kekakuan abdomen, opistotonus, fleksi lengan, ekstensi tungkai, disfungsi otonom.
Kejang, baik akibat rangsangan maupun spontan. Tetap sadar dan kesakitan. Demam jarang.
Manifestasi Klinis
Tes spatula. Penunjang
Metronidazol (membunuh bakteri yang memproduksi toksin) atau
amoksisilin.
ATS/anti-tetanus serum (serum kuda) atau TIG/tetanus imunoglobulin
Satu Tujuan: Lulus!
(mengikat toksin bebas).
TT (menginduksi imunitas).
Diazepam (meringankan gejala spasme) jika gejala spasme dominan dan hebat.
Kunci: tentukan apakah luka bersih atau kotor - serta tentukan status vaksinasi TT penderita. Luka yang bersih tidak memerlukan HTIG/ATS sama sekali. Sementara luka yang kotor, apakah diberikan TT atau tidak
tergantung status imunisasi sebelumnya.
Leptospirosis Riwayat paparan dengan urin binatang (mis. karena banjir), demam tinggi, nyeri otot gastroknemius, mata merah.
Leptospirosis berat disebut sindrom Weil (ikterus diikuti kegagalan organ, mis. oliguria pada gagal ginjal).
Manifestasi Klinis
Pemeriksaan langsung: mikroskop lapangan gelap.
Pemeriksaan tidak langsung: Ukur peningkatan titer antibodi antileptospira (serokonversi).
Pemeriksaan Penunjang Leptospirosis ringan: Doksisiklin per oral.
Sindrom Weil: Penisilin G injeksi. Terapi
Demam Berdarah Dengue
Kriteria diagnosis (minimal 2 kriteria klinis + 1 kriteria laboratorium) • Klinis:
o Demam mendadak tinggi 2-7 hari o Manifestasi perdarahan
o Hepatomegali o Syok
• Laboratorium
o Trombositopenia (<100.000/µl)
o Kebocoran plasma*, ditunjukkan oleh min. salah satu tanda di bawah ini:
§ Hematokrit ↑ ≥20% nilai standar
§ Hematokrit ↓≥20% nilai standar setelah resusitasi
Satu Tujuan: Lulus!
§ Efusi pleura/perikardial, asites, hipoproteinemia
Derajat Kriteria DBD derajat
I
Demam disertai gejala tidak khas, dan satu-satunya manifestasi perdarahan ialah uji torniquet positif.
DBD derajat
II Seperti derajat I, disertai
perdarahan spontan di kulit atau perdarahan lain.
DBD derajat III
Terdapat kegagalan sirkulasi (nadi cepat dan lemah, tekanan nadi menurun (< 20 mmHg) atau hipotensi, sianosis disekitar mulut, kulit dingin dan lembab, dan anak tampak gelisah)
DBD derajat
IV Syok berat (
nadi tidak dapat diraba dan tekanan darah tidak dapat diukur)
Derajat Penyakit
Derajat I dan II: Kristaloid 3-7 ml/kgBB/jam. Periksa laboratorium setiap 6 jam. Bila hematokrit ↓ dan klinis membaik, kecepatan cairan boleh diturunkan secara perlahan.
Derajat III dan IV: Bolus kristaloid 20 ml/kgBB secepatnya.
• Perbaikan à turunkan menjadi 10 ml/kgBB/jam selama 2-4 jam, diturunkan lagi bertahap setiap 4-6 jam sesuai klinis dan laboratorium.
• Tidak perbaikan à ulangi bolus kristaloid atau pertimbangkan koloid 10-20 ml/kgBB/jam. Bila hematokrit rendah, pertimbangkan transfusi darah.
Terapi
Malaria Ringan: Demam menggigil, keringat dingin, sakit kepala, anemia, splenomegali, riwayat bepergian ke daerah endemis.
Pola demam dapat memperkirakan jenis Plasmodium: P. vivax/ovale tiap 48 jam (tertiana), P. malariae tiap 72 jam (kuartana), dan P. falciparum sepanjang hari/tidak teratur.
Berat (disebabkan P. falciparum): malaria serebral, anemia berat, gangguan napas, gagal ginjal.
Manifestasi Klinis
Sediaan apus darah tepi
• Falciparum: Trofozoit intraeritrosit berbentuk cincin, terletak
marginal (accole), titik Maurer pada eritrosit. Gametosit berbentuk sabit/pisang/sosis. Jarang ditemukan skizon.
• Vivax: Eritrosit membesar, bentuk ameboid, titik Schuffner. Gametosit berbentuk bulat. Ditemukan skizon berisi 12-24 merozoit.
• Ovale: Hampir sama dengan vivax. Bedanya eritrosit berbentuk oval (kadang ada fimbria) dan skizon berisi 8-12 merozoit.
• Malariae: Eritrosit berukuran agak lebih kecil, bentuk
band-form/basket-form. Merozoit dalam skizon membentuk roset.
Pemeriksaan Penunjang
• P. falciparum: ACT* 3 hari + primakuin 1 hari. • P. vivax/ovale: ACT* 3 hari + primakuin 14 hari. • P. malariae: ACT* saja, 3 hari.
• Malaria berat: artesunat IV (atau artemeter IM sebagai dosis awal di Puskesmas sebelum dirujuk) dan terapi suportif.
• Ibu hamil: Primakuin tidak boleh diberikan. Trimester I à kina +