Penyakit tuberkulosis atau lebih sering disebut TB, merupakan salah satu penyakit saluran pernafasan menular granulomatosa kronik yang paling sering disebabkan oleh bakteri Mycobacterium tuberculosis (MTB) (Icksan dan Luhur, 2008). Organisasi Kesehatan Dunia (WHO) memperkirakan tahun 2012 terdapat
74.000 anak meninggal setiap tahun dan kasus tuberkulosis anak mencapai sekitar setengah juta kasus baru setiap tahun. Di negara berkembang jumlah anak-anak berusia di bawah 15 tahun yang terinfeksi TB adalah 40%-50% dari total populasi. Jumlah penderita TB di Indonesia masih terbilang tinggi, karena saat ini Indonesia menempati peringkat keempat setelah China, India, dan Afrika Selatan. Sampai saat ini TB tetap menjadi salah satu penyakit paling mematikan di dunia (WHO, 2013).
Tuberkulosis (TB) merupakan salah satu indikator keberhasilan Millenium Development Goals (MDGs) yang harus dicapai oleh Indonesia, yaitu menurunkan angka kesakitan dan angka kematian menjadi setengahnya di tahun 2015. Berdasarkan baseline data tahun 1990 dan pencapaian di tahun 2010, Indonesia telah berhasil menurunkan insiden 45%, prevalensi 35%, dan angka kematian sebanyak 71%. Walaupun jumlahnya sudah berhasil ditekan, namun jumlah pasien TB dan kematiannya masih juga cukup banyak (Aditama, 2012).
Obat-obat yang digunakan pada pengobatan tuberkulosis adalah obat anti tuberkulosis (OAT) yang merupakan antibiotik. Penanggulangan yang tidak tepat menyebabkan masalah kekebalan antimikrobial, meningkatkan biaya pengobatan dan efek samping antibiotika. Dibandingkan dengan dewasa ketidaktepatan
pengobatan pada pasien anak berkaitan dengan perbedaan farmakokinetika, dosis, rute pemberian dan kepatuhan yang semuanya harus dipertimbangkan dalam pengobatan (Aslam et al, 2003).
Penanggulangan TB terutama di negara berkembang masih belum memuaskan, karena angka kesembuhan hanya mencapai 30% saja, mengingat banyaknya permasalahan yang muncul terkait dengan kasus TB yang ada yaitu, tingginya angka putus berobat (drop out), angka keberhasilan pengobatan yang rendah, peningkatan kasus HIV di rumah sakit, munculnya resistensi Multi Drug Resistant (MDR) TB akibat kurangnya pengawasan terhadap program pelayanan TB, persediaan OAT yang tidak memadai, kualitas obat yang tidak memenuhi standar, dan penatalaksanaan pengobatan yang tidak adekuat (Depkes, 2010).
Ketepatan pengobatan (tepat indikasi, tepat pasien, tepat obat dan tepat dosis, serta waspada efek samping) merupakan faktor penting yang berperan dalam mencapai keberhasilan terapi dan menghambat atau menurunkan laju peningkatan penyakit tuberkulosis. Tanpa pengobatan, setelah lima tahun, 50% dari penderita tuberkulosis akan meninggal, 25% akan sembuh sendiri dengan daya tahan tubuh tinggi, dan 25% akan menjadi kasus kronik yang tetap menular (Wibisono et al., 2010).
Ketidaktepatan penggunaan antibiotik dapat mengakibatkan meningkatnya jenis-jenis kuman yang resisten dan tidak tercapainya tujuan terapi, karena itulah dilakukan penelitian terhadap evaluasi penggunaan antibiotik OAT seperti tepat indikasi, tepat pasien, tepat obat dan tepat dosis (dosis yang diberikan, frekuensi minum obat, dan lamanya waktu pengobatan) menggunakan Pedoman Pelayanan Kesehatan Anak di Rumah Sakit diterbitkan oleh Departemen Kesehatan Republik Indonesia tahun 2008. Menurut penelitian yang dilakukan oleh Utami pada tahun 2010 pengobatan TB anak di Balai Besar Pengobatan Paru Masyarakat Surakarta sudah mengikuti aturan pada Pedoman Nasional Penanggulangan Tuberkulosis 2008. Diperoleh hasil penggunaan antibiotik obat anti tuberkulosis (OAT) ketepatan obat sebanyak 100%, ketepatan dosis rifampisin 80,81%, isoniazid
85,86% dan pirazinamid 86,87% dan ketepatan lama pengobatan (6-12 bulan) sebanyak 87,63% (Utami, 2010).
Kesehatan Anak di Rumah Sakit tahun 2008 yang merupakan edisi bahasa Indonesia dari Pocket Book of Hospital Care for Children dari WHO tahun 2005. Menurut KemKes RI tahun 2013 rumah sakit pemerintah masih under-diagnosis dalam menangani pasien tuberkulosis anak. Sehingga dipilihnya RSUD Dr. Moewardi karena rumah sakit rujukan nasional, milik pemerintah yang memiliki fungsi dan fasilitas untuk pendidikan dan penelitian.
B. Rumusan Masalah
Berdasarkan latar belakang yang telah diuraikan maka dapat dirumuskan suatu permasalahan, yaitu apakah penggunaan antibiotik obat anti tuberkulosis (OAT) pada TB anak di RSUD Dr. Moewardi sudah sesuai dengan Pedoman Pelayanan Kesehatan Anak di Rumah Sakit tahun 2008. Evaluasi kerasionalan penggunaan obat anti tuberkulosis (OAT) meliputi tepat indikasi, tepat pasien, tepat obat dan tepat dosis.
C. Tujuan Penelitian
Penelitian ini bertujuan untuk mengevaluasi kerasionalan penggunaan obat anti tuberkulosis (OAT) pada pasien TB anak di RSUD Dr. Moewardi Surakarta dengan Pedoman Pelayanan Kesehatan Anak di Rumah Sakit tahun 2008. Evaluasi kerasionalan meliputi tepat indikasi, tepat pasien, tepat obat dan tepat dosis.
D. Tinjauan Puataka 1. Pengertian Tuberkulosis
Penyakit tuberkulosis atau lebih sering disebut TB , merupakan salah satu penyakit saluran pernafasan menular granulomatosa kronik yang paling sering
Mycobacterium tuberculosis tidak dapat diklasifikasikan menjadi gram-positif atau gram-negatif. Basil tuberkulosis ditandai dengan “tahan asam”. Sifat tahan asam ini tergantung pada integritas selubung yang terbuat dari lilin, berbentuk batang, dinding selnya mengandung komplek lipida-glikolipida serta lilin (wax) yang sulit ditembus zat kimia. Umumnya M. tuberculosis menyerang paru dan sebagian kecil organ tubuh lain. Kuman ini mempunyai sifat khusus yakni tahan terhadap asam pada pewarnaan, hal ini dipakai untuk identifikasi dahak secara mikroskopis sehingga disebut sebagai basil tahan asam (BTA). Mycobacterium tuberculosis cepat mati dengan sinar matahari langsung, tetapi
dapat bertahan hidup pada tempat yang gelap dan lembab. Dalam jaringan tubuh, kuman dapat dormant (tertidur sampai beberapa tahun) (Depkes RI, 2006).
Pada umumnya anak yang terinfeksi dengan Mycobacterium tuberculosis tidak menunjukkan penyakit tuberkulosis (TB). Satu-satunya bukti infeksi adalah uji tuberkulin (Mantoux) positif. Resiko terinfeksi dengan kuman TB meningkat bila anak tersebut tinggal serumah dengan pasien TB paru basil tahan asam (BTA) positif. Terjadinya penyakit TB bergantung pada sistem imun untuk menekan multiplikasi kuman. Kemampuan tersebut bervariasi sesuai dengan usia, yang paling rendah adalah pada usia yang sangat muda. Ganggunan gizi dan HIV dapat menurunkan daya tahan tubuh sedangkan campak dan batuk rejan dapat mengganggu sistem imun. Dalam keadaan seperti ini penyakit TB lebih mudah terjadi. Tuberkulosis seringkali menjadi berat apabila lokasinya di paru, selaput otak, ginjal atau tulang belakang. Bentuk penyakitnya ringan bila lokasinya di kelenjar limfe leher, tulang (kecuali tulang belakang), sendi, abdomen, telinga, mata dan kulit (Depkes RI, 2009).
2. Penularan Tuberkulosis
Sumber penularan tuberkulosis pada anak adalah orang dewasa (terutama
anak merupakan gambaran kegagalan program pengendalian TB dewasa. Prioritas utama pengendalian TB adalah memberikan pengobatan yang adekuat pada kasus yang infeksius (dewasa) dan TB anak karena dapat mengurangi angka reaktivasi dan reinfeksi di kemudian hari (KemKes RI, 2012).
a. Cara Penularan
1) Sumber penularan adalah pasien tuberkulosis BTA positif.
2) Pada waktu batuk atau bersin, pasien menyebarkan kuman ke udara dalam bentuk percikan dahak (droplet nuclei). Sekali batuk dapat menghasilkan
sekitar 3000 percikan dahak.
3) Umumnya penularan terjadi dalam ruangan dimana percikan dahak berada dalam waktu yang lama. Ventilasi dapat mengurangi jumlah percikan, sementara sinar matahari langsung dapat membunuh kuman. Percikan dapat bertahan selama beberapa jam dalam keadaan yang gelap dan lembab.
4) Daya penularan seorang pasien ditentukan oleh banyaknya kuman yang dikeluarkan dari parunya. Makin tinggi derajat kepositifan hasil pemeriksaan dahak, makin menular pasien tersebut.
5) Faktor yang memungkinkan seseorang terpajan kuman TB ditentukan oleh konsentrasi percikan dalam udara dan lamanya menghirup udara tersebut.
(KemKes RI, 2011) b. Risiko penularan
1) Risiko tertular tergantung dari tingkat pejanan dengan percikan dahak. 2) Pasien TB paru dengan BTA positif memberikan kemungkinan risiko
penularan lebih besar dari pasien TB paru dengan BTA negatif.
3) Risiko penularan setiap tahunnya ditunjukkan dengan Annual Risk of Tuberculosis Infection (ARTI) yaitu proporsi penduduk yang berisiko
4) Menurut WHO Annual Risk of Tuberculosis Infection (ARTI) di Indonesia bervariasi antara 1-3%. Infeksi TB dibuktikan dengan perubahan reaksi tuberkulin negatif menjadi positif.
(KemKes RI, 2011)
3. Klasifikasi Tuberkulosis
a. Klasifikasi berdasarkan organ tubuh (anatomical site) yang terkena:
1) Tuberkulosis paru adalah tuberkulosis yang menyerang jaringan (parenkim) paru.
2) Tuberkulosis ekstra paru adalah tuberkulosis yang menyerang organ tubuh lain selain paru, misalnya pleura, selaput otak, selaput jantung (pericardium), kelenjar limfe, tulang, persendian, kulit, usus, ginjal, saluran kencing, alat kelamin, dan lain-lain.
Pasien dengan TB paru dan TB ekstra paru diklasifikasikan sebagai TB paru.
(KemKes RI, 2011) b. Klasifikasi berdasarkan hasil pemeriksaan dahak mikroskopis, keadaan ini
terutama ditujukan pada TB Paru: 1) Tuberkulosis paru BTA positif.
a) Sekurang-kurangnya 2 dari 3 spesimen dahak SPS hasilnya BTA positif.
b) Satu spesimen dahak SPS hasilnya BTA positif dan foto toraks dada menunjukkan gambaran tuberkulosis.
c) Satu spesimen dahak SPS hasilnya BTA positif dan biakan kuman TB positif.
d) Satu atau lebih spesimen dahak hasilnya positif setelah 3 spesimen dahak SPS pada pemeriksaan sebelumnya hasilnya BTA negatif dan
tidak ada perbaikan setelah pemberian antibiotika non OAT. 2) Tuberkulosis paru BTA negatif
Kasus yang tidak memenuhi definisi pada TB paru BTA positif. Kriteria diagnostik TB paru BTA negatif harus meliputi:
b) Foto toraks abnormal sesuai dengan gambaran tuberkulosis.
c) Tidak ada perbaikan setelah pemberian antibiotika OAT, bagi pasien dengan HIV negatif.
d) Ditentukan (dipertimbangkan) oleh dokter untuk diberi pengobatan.
(KemKes RI, 2011)
4. Gejala Tuberkulosis Anak.
Anak dicurigasi TB jika memiliki gejala:
a) Riwayat kontak positif dengan pasien TB dewasa.
b) Uji tuberkulin positif (≥ 10 mm,pada keadaan imunosupresi ≥ 5 mm). c) Berat badan menurun atau gagal tumbuh.
d) Batuk kronik ≥ 3 minggu, dengan atau tanpa wheeze. e) Demam (≥ 2 minggu) tanpa sebab yang jelas.
f) Pembengkakan kelenjar limfe leher, aksila, inguinal yang spesifik. g) Pembengkakan tulang/sendi punggung, panggul dan lutut
h) Tidak ada nafsu makan dan berkeringat malam.
(Depkes RI, 2009)
5. Diagnosis Tuberkulosis Anak
Diagnosis TB pada anak sulit sehingga sering terjadi misdiagnosis baik overdiagnosis maupun underdiagnosis (KemKes RI, 2011). Diagnosis TB anak sampai saat ini masih banyak menghadapi tantangan akibat sulitnya mendapatkan spesimen pemeriksaan bakteriologi serta rendahnya konfirmasi bakteriologi yang didapat. Pemeriksaan BTA aspirat lambung pada TB anak menunjukkan hasil positif pada 10-15% pasien saja. Namun demikian pemeriksaan bakteriologi (BTA dan biakan M. tuberculosis) tetap harus dilakukan pada setiap pasien (KemKes RI, 2012). Kesulitan menegakkan diagnosis pasti pada anak disebabkan oleh 2 hal, yaitu sedikitnya jumlah kuman (paucibacillary) dan sulitnya
pengambilan spesimen dahak (Depkes RI, 2009).
atau tanda klinis yang dijumpai. Pedoman tersebut secara resmi digunakan oleh program nasional pengendalian tuberkulosis untuk diagnosis TB anak (KemKes, 2011).
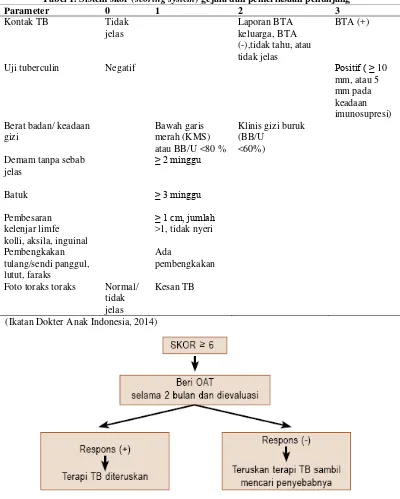
Tabel 1. Sistem skor (scoring system) gejala dan pemeriksaan penunjang
Parameter 0 1 2 3
Kontak TB Tidak
jelas
Laporan BTA keluarga, BTA (-),tidak tahu, atau tidak jelas
BTA (+)
Uji tuberculin Negatif Positif ( ≥ 10
mm, atau 5 mm pada keadaan imunosupresi) Berat badan/ keadaan
gizi
Bawah garis merah (KMS) atau BB/U <80 %
Klinis gizi buruk (BB/U
<60%) Demam tanpa sebab
jelas
≥ 2 minggu
Batuk ≥ 3 minggu
Pembesaran kelenjar limfe kolli, aksila, inguinal
≥ 1 cm, jumlah
>1, tidak nyeri
Pembengkakan tulang/sendi panggul, lutut, faraks
Ada
pembengkakan
Foto toraks toraks Normal/ tidak jelas
Kesan TB
[image:8.595.117.517.187.678.2](Ikatan Dokter Anak Indonesia, 2014)
Gambar 1. Alur tatalaksana pasien TB anak
Sebagian besar kasus TB anak pengobatan selama 6 bulan cukup adekuat. Setelah pemberian obat 6 bulan, dilakukan evaluasi baik klinis maupun pemeriksaan penunjang. Evaluasi klinis pada TB anak merupakan parameter terbaik untuk menilai keberhasilan pengobatan. Bila dijumpai perbaikan klinis yang nyata walaupun gambaran radiologik tidak menunjukkan perubahan yang berarti, OAT tetap dihentikan.
(Depkes RI, 2009)
6. Antibiotik
Antibiotik berasal dari kata anti = lawan, bios = hidup, adalah zat-zat kimia yang dihasilkan oleh fungi dan bakteri, yang memiliki khasiat mematikan atau menghambat pertumbuhan kuman, sedangkan toksisitasnya bagi manusia relatif kecil (Tjay dan Rahardja, 2007).
a. Antibiotik yang ideal harus memenuhi syarat-syarat sebagai berikut:
1) Mempunyai kemampuan untuk mematikan atau menghambat pertumbuhan mikroorganisme.
2) Tidak menimbulkan terjadinya resistensi.
3) Tidak menimbulkan pengaruh samping (side effect) yang buruk pada host seperti reaksi alergi, kerusakan saraf, iritasi lambung dan sebagainya. 4) Tidak mengganggu keseimbangan flora normal dari host seperti flora usus
atau flora kulit.
(Entjang, 2003) b. Resistensi
Untuk mencegah terjadinya resistensi maka dalam penggunaan antibiotik harus diingat :
1) Antibiotik tidak digunakan secara sembarangan tanpa mengetahui khasiatnya dengan pasti.
2) Antibiotik yang biasa dipakai secara sistemik tidak dipakai sebagai obat lokal (topical).
3) Dosis, cara pakai dan lama pemakaian digunakan secara benar pada setiap penyakit infeksi.
5) Penggunaan antibiotik diberikan jika suatu bibit penyakit resisten terhadap antibiotik yang diberikan.
(Entjang, 2003)
7. Pengobatan Tuberkulosis Anak
Prinsip pengobatan TB pada anak tidak berbeda dengan orang dewasa, tetapi memerlukan perhatian seperti berikut:
a. Pemberian obat baik pada tahap intensif maupun tahap lanjutan diberikan setiap hari.
b. Dosis obat harus disesuaikan dengan berat badan anak.
(Depkes RI, 2006) a. Panduan Pengobatan Tuberkulosis pada Anak
Pengobatan TB dibagi dalam 2 tahap yaitu tahap awal/intensif (2 bulan pertama) dan tahap lanjutan (4 bulan). Prinsip dasar pengobatan TB adalah minimal 3 macam obat pada fase awal/intensif (2 bulan pertama) dan dilanjutkan dengan 2 macam obat pada fase lanjutan (4 bulan, kecuali pada TB berat). Obat Anti Tuberkulosis (OAT) pada anak diberikan setiap hari, baik pada tahap intensif maupun tahap lanjutan. Untuk menjamin ketersediaan OAT untuk setiap pasien, OAT disediakan dalam bentuk paket. Satu paket dibuat untuk satu pasien untuk satu masa pengobatan. Paket OAT anak berisi obat untuk tahap intensif, yaitu Rifampisin (R), Isoniazid (H), Pirazinamid (Z); sedangkan untuk tahap lanjutan yaitu Rifampisin (R) dan Isoniasid (H) (Depkes RI, 2009).
b. Susunan Panduan Obat pada Tuberkulosis Anak adalah 2HRZ/4HR Tahap intensif terdiri dari Isoniazid (H), Rifampisin (R) dan Pirazinamid (Z) selama 2 bulan diberikan setiap hari (2HRZ). Tahap lanjutan terdiri dari dari Isoniazid (H) dan Rifampisin (R) selama 4 bulan diberikan setiap hari (4HR).
(Depkes RI, 2006)
Dosis:
Isoniazid : 5-15 mg/kgBB/hari, dosis maksimal 300 mg/hari Rifampisin : 10-20 mg/kgBB/hari, dosis maksimal 600 mg/hari Pirazinamid : 15-30 mg/kgBB/hari, dosis maksimal 2000 mg/hari
Untuk meningkatkan kepatuhan pasien dalam menjalani pengobatan yang relatif lama dengan jumlah obat yang banyak, paduan OAT disediakan dalam bentuk Kombinasi Dosis Tetap = KDT (Fixed Dose Combination = FDC). Tablet KDT untuk anak tersedia dalam 2 macam tablet, yaitu:
1) Tablet RHZ yang merupakan tablet kombinasi dari R (Rifampisin), H (Isoniazid) dan Z (Pirazinamid) yang digunakan pada tahap intensif.
2) Tablet RH yang merupakan tablet kombinasi dari R (Rifampisin) dan H (Isoniazid) yang digunakan pada tahap lanjutan.
Jumlah tablet KDT yang diberikan harus disesuaikan dengan berat badan anak dan komposisi dari tablet KDT tersebut. Tabel berikut ini adalah contoh dari dosis KDT yang komposisi tablet RHZ adalah R = 75 mg, H = 50 mg, Z= 150 mg dan komposisi tablet RH adalah R = 75 mg dan H = 50 mg.
[image:11.595.113.513.400.470.2](Depkes RI, 2009) Tabel 2. Dosis KDT (R75/H50/Z150 dan R75/H50) pada anak
BERAT BADAN (kg) 2 BULAN TIAP HARI
RHZ (75/50/150) mg
4 BULAN TIAP HARI RH (75/50) mg
5-9 1 tablet 1 tablet
10-14 2 tablet 2 tablet
15-19 3 tablet 3 tablet
20-32 4 tablet 4 tablet
Keterangan:
1. Bayi dengan berat badan kurang dari 5 kg dirujuk ke rumah sakit 2. Anak dengan BB ≥ 33 kg , disesuaikan dengan dosis dewasa 3. Obat harus diberikan secara utuh, tidak boleh dibelah
4. OAT KDT dapat diberikan dengan cara: ditelan secara utuh atau digerus sesaat sebelum diminum.
[image:11.595.118.509.617.667.2](Depkes RI, 2009). Bila paket KDT belum tersedia, dapat digunakan paket OAT Kombipak Anak. Dosisnya seperti pada tabel berikut ini :
Tabel 3. Dosis OAT Kombipak-fase-awal/intensif pada anak
JENIS OBAT BB<10 kg BB 10-20 kg BB 20-32 kg
Isoniazid 50 mg 100 mg 200 mg
Rifampisin 75 mg 150 mg 300 mg
Pirazinamid 150 mg 300 mg 600 mg
(Depkes RI, 2009). Tabel 4. Dosis OAT Kombipak-fase-lanjutan pada anak
JENIS OBAT BB<10 kg BB 10-20 kg BB 20-32 kg
Isoniazid 50 mg 100 mg 200 mg
Rifampisin 75 mg 150 mg 300 mg
[image:11.595.118.509.704.742.2]c. Tindak Lanjut Pengobatan Tuberkulosis
Setelah diberi OAT selama 2 bulan, respon pengobatan pasien harus dievaluasi. Respon pengobatan dikatakan baik apabila gejala klinis berkurang, nafsu makan meningkat, berat badan meningkat, demam menghilang, dan batuk berkurang. Apabila respon pengobatan baik maka pemberian OAT dilanjutkan sampai dengan 6 bulan. Sebagian besar kasus TB anak pengobatan selama 6 bulan cukup adekuat, sedangkan apabila respon pengobatan kurang atau tidak baik maka pengobatan TB tetap dilanjutkan sambil mencari penyebabnya. Sistem skoring
hanya digunakan untuk diagnosis, bukan untuk menilai hasil pengobatan.
(Depkes RI, 2009) d. Pengobatan Pencegahan (Profilaksis) untuk Anak
Bila anak balita sehat, yang tinggal serumah dengan pasien TB paru BTA positif, mendapatkan skor < 5 pada evaluasi dengan sistem skoring, maka kepada anak balita tersebut diberikan isoniazid dengan dosis 5–10 mg/kgBB/hari selama 6 bulan. Bila anak tersebut belum pernah mendapat imunisasi BCG, imunisasi BCG diberikan setelah pengobatan pencegahan selesai (KemKes RI, 2011).
e. DOTS (Directly Observe Treatment Shortcourse)
Sejak tahun 1995 program pemberantasan TB dilaksanakan dengan strategi DOTS yang direkomendasikan oleh WHO. Di Indonesia dituangkan dalam bentuk Gerakan Terpadu Nasional Tuberkulosis (GERDUNAS-TB) (Wibisono et al., 2010). Stategi DOTS terdiri dari 5 komponen, yaitu:
1) Komitmen politis, dengan peningkatan dan kesinambungan pendanaan.
2) Penemuan kasus melalui pemeriksaan dahak mikroskopis yang terjamin mutunya.
3) Pengobatan yang standar, dengan supervisi dan dukungan bagi pasien. 4) Sistem pengelolaan dan ketersediaan OAT yang efektif.
5) Sistem monitoring pencatatan dan pelaporan yang mampu memberikan penilaian terhadap hasil pengobatan pasien dan kinerja program.
f. Multi Drugs Resistant Tuberkulosis
resistensi terhadap obat lain. Multi Drug Resistant (MDR) TB terjadi akibat pengobatan yang tidak rasional seperti pemberian resep yang tidak benar oleh dokter, regimen tidak benar, penggunaan obat tidak lengkap dan karena tidak adanya evaluasi dan pemantauan dalam pengobatan (Wibisono et al., 2010).
8. Kewaspadaan Tuberkulosis Resisten Obat pada Anak
Kasus TB resisten obat terutama Multi Drug Resistant (MDR) TB yang mulai meningkat di Indonesia menyebabkan resiko terjadinya resisten obat pada anak. Kewaspadaan terjadinya TB resisten obat pada anak pada kondisi berikut:
a. Kontak dengan pasien terbukti MDR tuberkulosis.
b. Kontak dengan pasien TB yang resiko tinggi terjadi MDR TB misalnya pasien kambuh, gagal dan default.
c. Anak dengan riwayat pengobatan TB berulang.
d. Anak yang tidak menunjukkan perbaikan klinis setelah 2-3 bulan terapi obat lini pertama.
(Tuberkulosis Indonesia, 2015) 9. Hasil Pengobatan Pasien Tuberkulosis BTA positif
a. Sembuh adalah pasien yang telah menyelesaikan pengobatannya secara lengkap dan pemeriksaan apusan dahak ulang (follow-up) hasilnya negatif pada akhir pengobatan (AP) dan pada satu pemeriksaan sebelumnya
b. Pengobatan lengkap adalah pasien yang telah menyelesaikan pengobatannya secara lengkap tetapi tidak tidak ada hasil pemeriksaan apusan dahak ulang pada akhir pengobatan (AP) dan pada satu pemeriksaan sebelumnya.
c. Pasien meninggal adalah pasien yang meninggal dalam masa pengobatan karena sebab apapun.
d. Putus berobat (default) adalah pasien yang tidak berobat 2 bulan berturut-turut atau lebih sebelum masa pengobatannya selesai.
e. Pasien gagal (failure) pengobatan adalah pasien yang hasil pemeriksaan dahaknya tetap positif atau kembali menjadi positif pada bulan kelima atau lebih selama pengobatan.
g. Keberhasilan pengobatan (treatment success) adalah pasien yang dikatakan sembuh dan telah menyelesaikan pengobatan lengkap. Digunakan pada pasien dengan BTA positif atau biakan positif.
(KemKes, 2011)