BAB I
PENDAHULUAN
A. Latar Belakang1
Tonsilektomi merupakan prosedur yang paling sering dilakukan dalam sejarah operasi. Kontroversi mengenai tonsilektomi dilaporkan lebih banyak bila dibandingkan dengan prosedur operasi manapun.
Konsensus umum yang beredar sekarang
menyatakan bahwa tonsilektomi telah dilakukan dalam jumlah yang tidak tepat (seharusnya) pada anak-anak pada tahun-tahun yang lalu. Besarnya jumlah ini karena keyakinan para dokter dan orangtua tentang keuntungan tonsilektomi dan bukan berdasarkan bukti ilmiah atau studi klinis. Pada dekade terakhir, tonsilektomi tidak hanya dilakukan untuk tonsilitis berulang, namun juga untuk berbagai kondisi yang lebih luas termasuk kesulitan makan, kegagalan penambahan berat
badan, overbite, tounge thrust, halitosis,
mendengkur, gangguan bicara dan enuresis. Saat ini walau jumlah operasi tonsilektomi telah mengalami penurunan bermakna, namun masih menjadi operasi yang paling sering dilakukan. Pengeluaran pelayanan medik untuk prosedur ini diperkirakan adalah setengah triliun dolar pertahun. Pada pertengahan abad yang lalu, mulai terdapat pergeseran dari hampir tidak adanya kriteria yang jelas untuk melakukan tonsilektomi menuju kriteria yang lebih tegas dan jelas. Selama ini telah dikembangkan berbagai studi untuk
menyusun indikasi formal yang ternyata
menghasilkan perseteruan berbagai pihak terkait. Dalam penyusunannya ditemukan kesulitan untuk memprediksi kemungkinan infeksi di kemudian hari sehingga dianjurkan terapi dilakukan dengan pendekatan personal dan tidak berdasarkan
peraturan yang kaku. American Academy of
Otolaryngology-Head and Neck Surgery telah
mengeluarkan rekomendasi resmi mengenai
tindakan tonsilektomi yang merupakan kesepakatan para ahli.
Saat ini, selain hasil analisa klinis, isu di bidang ekonomi mulai muncul dalam pertimbangan pemilihan suatu tindakan, karena mulai munculnya aturan yang ketat dalam pembayaran pelayanan kesehatan oleh pembayar pihak ketiga. Pembayar pihak ketiga mensyaratkan adanya indikasi yang jelas dan terdokumentasi sebelum suatu prosedur dilakukan. Selain itu, beberapa pembayar pihak ketiga juga mensyaratkan adanya second opinion.
Walaupun fenomena ini tidak membatalkan operasi yang telah disepakati pasien (orangtua) dan dokter, namun ternyata dapat membantu dalam proses seleksi operasi tonsilektomi sehingga benar-benar dilakukan untuk kandidat yang tepat.
Tonsilektomi telah dilakukan oleh dokter THT, dokter bedah umum, dokter umum dan dokter keluarga selama lebih dari 50 tahun terakhir. Namun, dalam 30 tahun terakhir, kebutuhan akan adanya standarisasi teknik operasi menyebabkan pergeseran pola praktek operasi tonsilektomi. Saat ini di Amerika Serikat tonsilektomi secara ekslusif dilakukan oleh dokter THT.
Tingkat komplikasi, seperti perdarahan
pascaoperasi berkisar antara 0,1-8,1% dari jumlah kasus. Kematian pada operasi sangat jarang. Kematian dapat terjadi akibat komplikasi bedah maupun anestesi. Tantangan terbesar selain operasinya sendiri adalah pengambilan keputusan dan teknik yang dilakukan dalam pelaksanaannya.
B. Permasalahan
Dalam praktek sehari-hari, terdapat beberapa masalah utama seputar tonsilektomi, yaitu penentuan indikasi tonsilektomi baik bagi anak maupun dewasa dan belum adanya koordinasi antara masing-masing cabang ilmu kedokteran spesialis dalam hal ini. Selain itu, ditinjau dari segi keamanan, hingga kini belum ada acuan mengenai
teknik terpilih dalam melakukan tindakan
tonsilektomi.
C. Tujuan
1. Tujuan Umum
Terwujudnya kajian ilmiah sebagai dasar kebijakan penerapan teknologi tonsilektomi di Indonesia.
2. Tujuan Khusus
Mengkaji dan menyeragamkan penentuan indikasi operasi tonsiloadenoidektomi berdasarkan bukti ilmu kedokteran yang mutakhir dan sahih (Evidence Based Medicine).
Mensosialisasikan indikasi-indikasi tersebut kepada seluruh dokter THT di Indonesia agar
dapat dilaksanakan dengan tetap
mempertimbangkan imbang “Manfaat dan Risiko”.
Mengkaji dan menentukan standarisasi teknik operasi tonsiloadenoidektomi yang aman, efektif dan efisien, serta dapat dikerjakan di Indonesia.
BAB II
METODOLOGI PENILAIAN
A. Penelusuran Kepustakaan
Penelusuran literatur dilakukan secara manual dan melalui kepustakaan elektronik: Pubmed, Cochrane Library, New England Journal of Medicine, British Medical Journal, Laryngoscope, Archives Otolaryngology Head Neck Surgery, American Academy of Pediatrics, American Society of Anaesthesiologist, dalam 20 tahun terakhir (1984-2004). Informasi juga didapatkan dari beberapa
guidelines antara lain yang disusun oleh American Academy of Otolaryngology-Head and Neck Surgery
(AAO-HNS), Evidence Based Medicine Guidelines, Scottish Intercollegiate Guidelines Network serta hasil kajian HTA dari Catalonian Agency Health Technology Assessment Barcelona.
Kata kunci yang digunakan adalah
tonsillectomy, adenoidectomy, tonsilloadenoidectomy, tonsil, tonsillitis, technique, anesthesia.
B. Hierarchy of Evidence dan Derajat Rekomendasi
Setiap makalah ilmiah yang didapat dinilai berdasarkan evidence based medicine, ditentukan
hierarchy of evidence dan derajat rekomendasi.
Hierarchy of evidence dan derajat rekomendasi diklasifikasikan berdasarkan definisi dari Scottish Intercollegiate Guidelines Network, sesuai dengan definisi yang dinyatakan oleh US Agency for Health Care Policy and Research.
Hierarchy of evidence:
Ia. Meta-analysisof randomised controlled trials.
Ib. Minimal satu randomised controlled trials.
IIa. Minimal penelitian non-randomised controlled trials.
IIb. Cohort dan Case control studies
IIIa. Cross-sectional studies
IIIb. Case series dan case report
IV. Konsensus dan pendapat ahli
Derajat rekomendasi :
A. Evidence yang termasuk dalam level Ia dan Ib. B. Evidence yang termasuk dalam level IIa dan II
b.
C. Evidence yang termasuk dalam level IIIa, IIIb dan IV.
C. Pengumpulan Data Lokal
Data lokal diperoleh dari jumlah operasi tonsilektomi dan tonsiloadenoidektomi di RSUPNCM selama 5 tahun terakhir dan Rumah Sakit Fatmawati selama 3 tahun terakhir.
D. Ruang Lingkup
Kajian tonsilektomi pada anak dan dewasa ini dibatasi pada indikasi, teknik operasi serta teknik anestesi terpilih untuk tonsilektomi.
BAB III
TONSILEKTOMI
A. Definisi
Tonsilektomi didefinisikan sebagai operasi
pengangkatan seluruh tonsil palatina.2,3
Tonsiloadenoidektomi adalah pengangkatan tonsil palatina dan jaringan limfoid di nasofaring yang dikenal sebagai adenoid atau tonsil faringeal.4
B. Epidemiologi
Tonsilektomi merupakan prosedur operasi yang praktis dan aman, namun hal ini bukan berarti tonsilektomi merupakan operasi minor karena tetap memerlukan keterampilan dan ketelitian yang tinggi dari operator dalam pelaksanaannya.5 Di AS karena kekhawatiran komplikasi, tonsilektomi digolongkan pada operasi mayor.6,7 Di Indonesia, tonsilektomi digolongkan pada operasi sedang karena durasi operasi pendek dan teknik tidak sulit.8
Pada awal tahun 1960 dan 1970-an, telah
dilakukan 1 sampai 2 juta tonsilektomi,
adenoidektomi atau gabungan keduanya setiap
tahunnya di Amerika Serikat.9 Angka ini
menunjukkan penurunan dari waktu ke waktu dimana pada tahun 1996, diperkirakan 287.000 anak-anak di bawah 15 tahun menjalani tonsilektomi, dengan atau tanpa adenoidektomi. Dari jumlah ini, 248.000 anak (86,4%) menjalani tonsiloadenoidektomi dan 39.000 lainnya (13,6%) menjalani tonsilektomi saja. Tren serupa juga ditemukan di Skotlandia. Sedangkan pada orang dewasa berusia 16 tahun atau lebih, angka tonsilektomi meningkat dari 72 per 100.000 pada tahun 1990 (2.919 operasi) menjadi 78 per 100.000 pada tahun 1996 (3.200 operasi).7
Di Indonesia, data nasional mengenai jumlah operasi tonsilektomi atau tonsiloadenoidektomi belum ada. Namun, data yang didapatkan dari RSUPNCM selama 5 tahun terakhir (1999-2003) menunjukkan kecenderungan penurunan jumlah operasi tonsilektomi. Fenomena ini juga terlihat pada jumlah operasi tonsiloadenoidektomi dengan puncak kenaikan pada tahun kedua (275 kasus) dan terus menurun sampai tahun 2003 (152 kasus).10 Sedangkan data dari rumah sakit Fatmawati dalam 3 tahun terakhir (2002-2004) menunjukkan
kecenderungan kenaikan jumlah operasi
tonsilektomi dan penurunan jumlah operasi tonsiloadenoidektomi.11
C. Embriologi dan Anatomi Tonsil12
1. Embriologi
Pada permulaan pertumbuhan tonsil, terjadi invaginasi kantong brakial ke II ke dinding faring akibat pertumbuhan faring ke lateral. Selanjutnya terbentuk fosa tonsil pada bagian dorsal kantong tersebut, yang kemudian ditutupi epitel. Bagian yang mengalami invaginasi akan membagi lagi dalam beberapa bagian, sehingga terjadi kripta. Kripta tumbuh pada bulan ke 3 hingga ke 6 kehidupan janin, berasal dari epitel permukaan. Pada bulan ke 3 tumbuh limfosit di dekat epitel tersebut dan terjadi nodul pada bulan ke 6, yang akhirnya terbentuk jaringan ikat limfoid. Kapsul dan jaringan ikat lain tumbuh pada bulan ke 5 dan
berasal dari mesenkim, dengan demikian
terbentuklah massa jaringan tonsil.
2. Anatomi
Cincin waldeyer merupakan jaringan limfoid yang mengelilingi faring. Bagian terpentingnya adalah tonsil palatina dan tonsil faringeal (adenoid). Unsur yang lain adalah tonsil lingual, gugus limfoid lateral faring dan kelenjar-kelenjar limfoid yang tersebar dalam fosa Rosenmuller, di bawah mukosa dinding posterior faring dan dekat orifisium tuba eustachius.
a. Tonsil Palatina
Tonsil palatina adalah suatu massa jaringan limfoid yang terletak di dalam fosa tonsil pada kedua sudut orofaring, dan dibatasi oleh pilar anterior (otot
palatoglosus) dan pilar posterior (otot
palatofaringeus). Tonsil berbentuk oval dengan panjang 2-5 cm, masing-masing tonsil mempunyai 10-30 kriptus yang meluas ke dalam jaringan tonsil. Tonsil tidak selalu mengisi seluruh fosa tonsilaris, daerah yang kosong diatasnya dikenal sebagai fosa supratonsilar. Tonsil terletak di lateral orofaring. Dibatasi oleh:
Lateral– m. konstriktor faring superior Anterior – m. palatoglosus
Posterior – m. palatofaringeus Superior – palatum mole Inferior – tonsil lingual
Secara mikroskopik tonsil terdiri atas 3 komponen yaitu jaringan ikat, folikel germinativum (merupakan sel limfoid) dan jaringan interfolikel (terdiri dari jaringan linfoid).
Fosa Tonsil
Fosa tonsil atau sinus tonsil dibatasi oleh otot-otot orofaring, yaitu batas anterior adalah otot palatoglosus, batas lateral atau dinding luarnya adalah otot konstriktor faring superior. Pilar anterior mempunyai bentuk seperti kipas pada rongga mulut, mulai dari palatum mole dan berakhir di sisi lateral lidah. Pilar posterior adalah otot vertikal yang ke atas mencapai palatum mole, tuba eustachius dan dasar tengkorak dan ke arah bawah meluas hingga dinding lateral esofagus, sehingga pada tonsilektomi harus hati-hati agar pilar posterior tidak terluka. Pilar anterior dan pilar posterior bersatu di bagian atas pada palatum mole, ke arah bawah terpisah dan masuk ke jaringan di pangkal lidah dan dinding lateral faring.
Kapsul Tonsil
Bagian permukaan lateral tonsil ditutupi oleh suatu membran jaringan ikat, yang disebut kapsul. Walaupun para pakar anatomi menyangkal adanya kapsul ini, tetapi para klinisi menyatakan bahwa kapsul adalah jaringan ikat putih yang menutupi 4/5 bagian tonsil.
Plika Triangularis
Diantara pangkal lidah dan bagian anterior kutub bawah tonsil terdapat plika triangularis yang merupakan suatu struktur normal yang telah ada sejak masa embrio. Serabut ini dapat menjadi penyebab kesukaran saat pengangkatan tonsil dengan jerat. Komplikasi yang sering terjadi adalah terdapatnya sisa tonsil atau terpotongnya pangkal lidah.
Pendarahan
Tonsil mendapat pendarahan dari cabang-cabang A. karotis eksterna, yaitu 1) A. maksilaris eksterna (A. fasialis) dengan cabangnya A. tonsilaris dan A. palatina asenden; 2) A. maksilaris interna dengan cabangnya A. palatina desenden; 3) A. lingualis dengan cabangnya A. lingualis dorsal; 4) A. faringeal asenden. Kutub bawah tonsil bagian anterior diperdarahi oleh A. lingualis dorsal dan bagian posterior oleh A. palatina asenden, diantara kedua daerah tersebut diperdarahi oleh A. tonsilaris. Kutub atas tonsil diperdarahi oleh A. faringeal asenden dan A. palatina desenden. Vena-vena dari tonsil membentuk pleksus yang bergabung dengan pleksus dari faring. Aliran balik melalui pleksus vena di sekitar kapsul tonsil, vena lidah dan pleksus faringeal.
Aliran getah bening
Aliran getah bening dari daerah tonsil akan menuju rangkaian getah bening servikal profunda (deep jugular node) bagian superior di bawah M. Sternokleidomastoideus, selanjutnya ke kelenjar toraks dan akhirnya menuju duktus torasikus. Tonsil hanya mempunyai pembuluh getah bening eferan sedangkan pembuluh getah bening aferen tidak ada.
Persarafan
Tonsil bagian atas mendapat sensasi dari serabut saraf ke V melalui ganglion sfenopalatina dan bagian bawah dari saraf glosofaringeus.
Imunologi Tonsil
Tonsil merupakan jaringan limfoid yang
mengandung sel limfosit, 0,1-0,2% dari keseluruhan limfosit tubuh pada orang dewasa. Proporsi limfosit B dan T pada tonsil adalah 50%:50%, sedangkan di darah 55-75%:15-30%. Pada tonsil terdapat sistim imun kompleks yang terdiri atas sel M (sel membran), makrofag, sel dendrit dan APCs (antigen presenting cells) yang berperan dalam proses transportasi antigen ke sel limfosit sehingga terjadi sintesis imunoglobulin spesifik. Juga terdapat sel limfosit B, limfosit T, sel plasma dan sel pembawa IgG.
Tonsil merupakan organ limfatik sekunder yang diperlukan untuk diferensiasi dan proliferasi limfosit yang sudah disensitisasi. Tonsil mempunyai 2 fungsi utama yaitu 1) menangkap dan mengumpulkan bahan asing dengan efektif; 2) sebagai organ utama produksi antibodi dan sensitisasi sel limfosit T dengan antigen spesifik.
b. Tonsil Faringeal (Adenoid)
Adenoid merupakan masa limfoid yang berlobus dan terdiri dari jaringan limfoid yang sama dengan yang terdapat pada tonsil. Lobus atau segmen tersebut tersusun teratur seperti suatu segmen terpisah dari sebuah ceruk dengan celah atau kantong diantaranya. Lobus ini tersusun mengelilingi daerah yang lebih rendah di bagian tengah, dikenal sebagai bursa faringeus. Adenoid tidak mempunyai kriptus. Adenoid terletak di dinding belakang nasofaring. Jaringan adenoid di nasofaring terutama ditemukan pada dinding atas dan posterior, walaupun dapat meluas ke fosa Rosenmuller dan orifisium tuba eustachius. Ukuran adenoid bervariasi pada masing-masing anak. Pada umumnya adenoid akan
mencapai ukuran maksimal antara usia 3-7 tahun kemudian akan mengalami regresi.
D. Indikasi Tonsilektomi
Indikasi tonsilektomi dulu dan sekarang tidak berbeda, namun terdapat perbedaan prioritas relatif dalam menentukan indikasi tonsilektomi pada saat ini. Dulu tonsilektomi diindikasikan untuk terapi tonsilitis kronik dan berulang. Saat ini, indikasi yang lebih utama adalah obstruksi saluran napas dan hipertrofi tonsil.9
Untuk keadaan emergency seperti adanya
obstruksi saluran napas, indikasi tonsilektomi sudah tidak diperdebatkan lagi (indikasi absolut). Namun, indikasi relatif tonsilektomi pada keadaan non emergency dan perlunya batasan usia pada keadaan ini masih menjadi perdebatan. Sebuah kepustakaan menyebutkan bahwa usia tidak menentukan boleh tidaknya dilakukan tonsilektomi.13
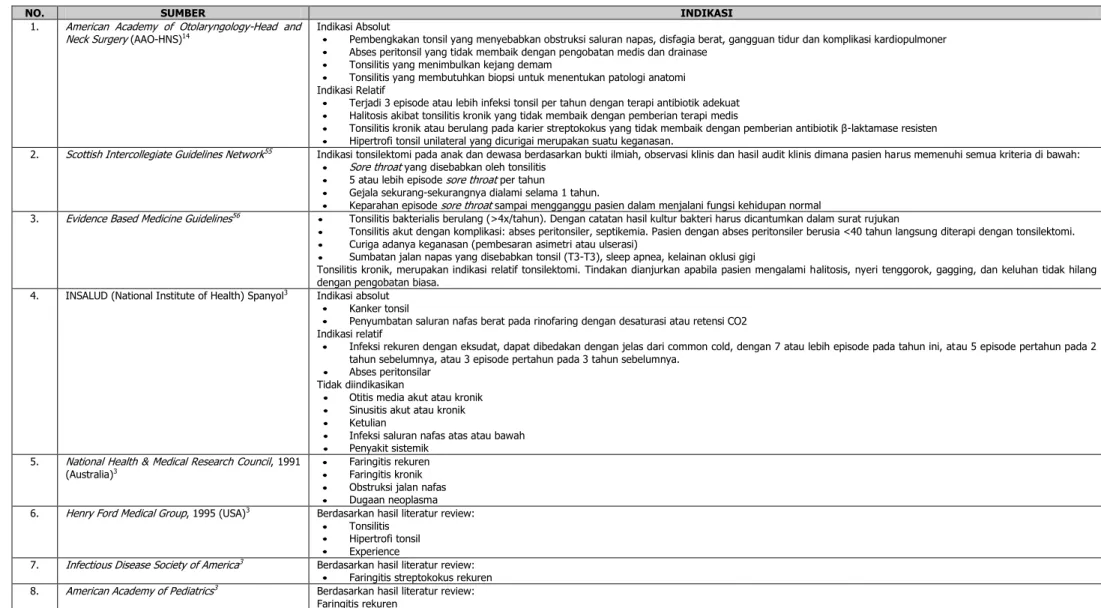
1. Indikasi Absolutx6 (AAO)
a. Pembengkakan tonsil yang menyebabkan obstruksi saluran napas, disfagia berat, gangguan tidur dan komplikasi kardiopulmoner b. Abses peritonsil yang tidak membaik dengan
pengobatan medis dan drainase
c. Tonsilitis yang menimbulkan kejang demam d. Tonsilitis yang membutuhkan biopsi untuk
menentukan patologi anatomi
2. Indikasi Relatifx6 (AAO)
a. Terjadi 3 episode atau lebih infeksi tonsil per tahun dengan terapi antibiotik adekuat
b. Halitosis akibat tonsilitis kronik yang tidak membaik dengan pemberian terapi medis c. Tonsilitis kronik atau berulang pada karier
streptokokus yang tidak membaik dengan pemberian antibiotik β-laktamase resisten Pada keadaan tertentu seperti pada abses
peritonsilar (Quinsy), tonsilektomi dapat
dilaksanakan bersamaan dengan insisi abses.8 Saat mempertimbangkan tonsilektomi untuk pasien dewasa harus dibedakan apakah mereka mutlak memerlukan operasi tersebut atau hanya sebagai kandidat. Dugaan keganasan dan obstruksi saluran nafas merupakan indikasi absolut untuk tonsilektomi. Tetapi hanya sedikit tonsilektomi pada dewasa yang dilakukan atas indikasi tersebut, kebanyakan karena infeksi kronik. Akan tetapi semua bentuk tonsilitis kronik tidak sama, gejala
dapat sangat sederhana seperti halitosis, debris kriptus dari tonsil (“cryptic tonsillitis”) dan pada keadaan yang lebih berat dapat timbul gejala seperti nyeri telinga dan nyeri atau rasa tidak enak di tenggorok yang menetap. Indikasi tonsilektomi mungkin dapat berdasarkan terdapat dan beratnya satu atau lebih dari gejala tersebut dan pasien seperti ini harus dipertimbangkan sebagai kandidat untuk tonsilektomi karena gejala tersebut dapat mempengaruhi kualitas hidup walaupun tidak
mengancam nyawa.15
Kontraindikasi
Terdapat beberapa keadaan yang disebutkan sebagai kontraindikasi, namun bila sebelumnya dapat diatasi, operasi dapat dilaksanakan dengan tetap memperhitungkan imbang “manfaat dan risiko”. Keadaan tersebut adalah:8
1. Gangguan perdarahan
2. Risiko anestesi yang besar atau penyakit berat 3. Anemia
4. Infeksi akut yang berat
E. Persiapan Praoperasix8=gabungan
1. Penilaian Praoperasi
Keputusan untuk melakukan operasi tonsilektomi pada seorang pasien terletak di tangan dokter ahli di bidang ini, yaitu dokter spesialis telinga, hidung dan tenggorok atau dokter yang bertanggungjawab bila dalam keadaan tertentu tidak ada dokter spesialis THT.
Mengingat tonsilektomi umumnya dilakukan di bawah anestesi umum, maka kondisi kesehatan pasien terlebih dahulu harus dievaluasi untuk menyatakan kelayakannya menjalani operasi tersebut. Karena sebagian besar pasien yang menjalani tonsilektomi adalah anak-anak dan sisanya orang dewasa, diperlukan keterlibatan dan kerjasama dokter umum, dokter spesialis anak dan dokter spesialis penyakit dalam untuk memberikan penilaian preoperasi terhadap pasien. Dalam beberapa literatur disebutkan bahwa konsultasi kepada dokter spesialis anak maupun penyakit dalam hanya dilakukan untuk kondisi tertentu oleh dokter spesialis THT atau anestesi. Misalnya anak dengan malnutrisi, kelainan metabolik atau penyakit tertentu yang dapat meningkatkan mortalitas dan morbiditas selama dan pascaoperasi. Konsultasi ini dapat dilakukan baik oleh dokter spesialis THT maupun spesialis anestesi.
Penilaian preoperasi pada pasien rawat jalan dapat mengurangi lama perawatan di rumah sakit dan meminimalkan pembatalan atau penundaan operasi (American Family Physician). Penilaian preoperasi secara umum terdiri dari penilaian klinis yang diperoleh dari anamsesis, rekam medik dan pemeriksaan fisik. Penilaian laboratoris dan radiologik kadang dibutuhkan. Sampai saat ini masih terdapat perbedaan baik di kalangan klinisi maupun institusi pelayanan kesehatan dalam memilih pemeriksaan penunjang yang dibutuhkan secara rutin atau atas indikasi tertentu. Hal ini memiliki
dampak pada keselamatan pasien selain
meningkatnya biaya kesehatan yang harus dikeluarkan pasien, pemerintah atau pihak ketiga.
b. Anamnesis dan Rekam Medik
Riwayat kesehatan.
Adanya penyulit seperti asma, alergi, epilepsi, kelainan maksilofasial pada anak dan pada orang dewasa asma, kelainan paru, diabetes melitus, hipertensi, epilepsi, dll.
AFP: riwayat kelahiran (trauma lahir, berat dan usia kelahiran), imunisasi, infeksi terakhir terutama infeksi saluran napas khususnya pneumonia, Penyakit kronik terutama paru-paru dan jantung, kelainan anatomi, obat yang sedang dan pernah digunakan beserta dosisnya. Riwayat operasi terdahulu dan riwayat anestesi
c. Pemeriksaan Fisik
Keadaan umum Status gizi: malnutrisi
Penilaian jantung dan paru: peningkatan tekanan darah, murmur pada jantung, tanda-tanda gagal jantung kongestif dan penyakit paru obstruktif menahun.
Perlu perhatian khusus terutama bagi dokter spesialis THT untuk pasien dengan penyulit berupa kelainan anatomis, kelainan kongenital di daerah orofaring dan kelainan fungsional. Pada pasien ini, kelainan yang telah ada dapat menyulitkan proses operasi. Selain itu penting untuk mendokumentasikan semua temuan pemeriksaan fisik dalam rekam medik.
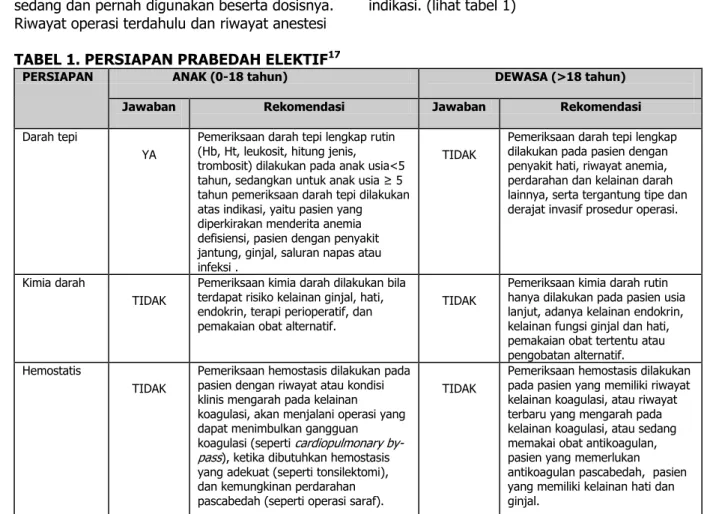
d. Pemeriksaan Penunjang17
Berdasarkan hasil kajian HTA Indonesia 2003 tentang persiapan rutin prabedah elektif, maka pemeriksaan penunjang yang direkomendasikan untuk tonsilektomi adalah sebagai berikut:
1) Pemeriksaan darah tepi: Hb, Ht, leukosit, hitung jenis, trombosit
2) Pemeriksaan hemostasis: BT/CT, PT/APTT
Pemeriksaan penunjang lainnya dilakukan atas indikasi. (lihat tabel 1)
TABEL 1. PERSIAPAN PRABEDAH ELEKTIF17
PERSIAPAN ANAK (0-18 tahun) DEWASA (>18 tahun)
Jawaban Rekomendasi Jawaban Rekomendasi
Darah tepi
YA
Pemeriksaan darah tepi lengkap rutin (Hb, Ht, leukosit, hitung jenis, trombosit) dilakukan pada anak usia<5 tahun, sedangkan untuk anak usia ≥ 5 tahun pemeriksaan darah tepi dilakukan atas indikasi, yaitu pasien yang diperkirakan menderita anemia defisiensi, pasien dengan penyakit jantung, ginjal, saluran napas atau infeksi .
TIDAK
Pemeriksaan darah tepi lengkap dilakukan pada pasien dengan penyakit hati, riwayat anemia, perdarahan dan kelainan darah lainnya, serta tergantung tipe dan derajat invasif prosedur operasi.
Kimia darah
TIDAK
Pemeriksaan kimia darah dilakukan bila terdapat risiko kelainan ginjal, hati, endokrin, terapi perioperatif, dan pemakaian obat alternatif.
TIDAK
Pemeriksaan kimia darah rutin hanya dilakukan pada pasien usia lanjut, adanya kelainan endokrin, kelainan fungsi ginjal dan hati, pemakaian obat tertentu atau pengobatan alternatif. Hemostatis
TIDAK
Pemeriksaan hemostasis dilakukan pada pasien dengan riwayat atau kondisi klinis mengarah pada kelainan koagulasi, akan menjalani operasi yang dapat menimbulkan gangguan koagulasi (seperti cardiopulmonary by-pass), ketika dibutuhkan hemostasis yang adekuat (seperti tonsilektomi), dan kemungkinan perdarahan pascabedah (seperti operasi saraf).
TIDAK
Pemeriksaan hemostasis dilakukan pada pasien yang memiliki riwayat kelainan koagulasi, atau riwayat terbaru yang mengarah pada kelainan koagulasi, atau sedang memakai obat antikoagulan, pasien yang memerlukan antikoagulan pascabedah, pasien yang memiliki kelainan hati dan ginjal.
PERSIAPAN ANAK (0-18 tahun) DEWASA (>18 tahun)
Jawaban Rekomendasi Jawaban Rekomendasi
Urinalisis
TIDAK
Pemeriksaan urin rutin dilakukan pada operasi yang melibatkan manipulasi saluran kemih dan pasien dengan gejala infeksi saluran kemih.
TIDAK
Pemeriksaan urin rutin dilakukan pada operasi yang melibatkan manipulasi saluran kemih dan pasien dengan gejala infeksi saluran kemih.
Foto toraks
TIDAK
Pemeriksaan foto toraks rutin prabedah
tidak perlu dilakukan. TIDAK Pemeriksaan foto toraks dilakukan pada pasien usia di atas 60 tahun, pasien dengan tanda dan gejala penyakit kardiopulmonal, infeksi saluran napas akut, riwayat merokok.
EKG
TIDAK
Hanya dilakukan atas indikasi
TIDAK
Pemeriksaan EKG dilakukan pada pasien dengan diabetes mellitus, hipertensi, nyeri dada, gagal jantung kongestif, riwayat merokok, penyakit vaskular perifer, dan obesitas, yang tidak memiliki hasil EKG dalam 1 tahun terakhir tanpa memperhatikan usia. Selain itu EKG juga dilakukan pada pasien dengan gejala kardiovaskular periodik atau tanda dan gejala penyakit jantung tidak stabil (unstable), dan semua pasien berusia usia >40 tahun. Fungsi Paru
TIDAK
Hanya dilakukan atas indikasi
TIDAK
Pemeriksaan spirometri dilakukan pada pasien dengan riwayat merokok atau dispnea yang akan menjalani operasi pintasan (bypass) koroner atau abdomen bagian atas; pasien dengan dispnea tanpa sebab atau gejala paru yang akan menjalani operasi leher dan kepala, ortopedi, atau abdomen bawah; semua pasien yang akan menjalani reseksi paru dan semua pasien usia lanjut. Puasa YA Lihat tabel 2 YA Lihat tabel 2 e. Informed consent8
Informed consent perlu diberikan kepada pasien sehubungan dengan risiko dan komplikasi yang potensial akan dialami pasien.
f. Persiapan praoperasi17
Puasa harus dilakukan sebelum operasi dilakukan. Lama puasa dapat dilihat pada tabel 2, berdasarkan umur pasien.
Tabel 2. JANGKA WAKTU PUASA PERSIAPAN RUTIN PRABEDAH ELEKTIF17
Usia Jangka waktu puasa Makanan padat Cairan jernih
Anak <6 bulan 4 jam 2 jam
6 –36 bulan 6 jam 3 jam >36 bulan 8 jam 3 jam
2. Penilaian Praanestesia
Penilaian preanestesia (preanesthesia evaluation) merupakan proses evaluasi/penilaian klinis yang
dilakukan sebelum melaksanakan pelayanan
anestesi baik untuk prosedur bedah maupun nonbedah. Penilaian preanestesi ini merupakan tanggung jawab dokter ahli anestesia dan terdiri dari:18
a. Anamnesis dan Evaluasi rekam medik
Mengetahui keadaan kesehatan pasien akan sangat bermanfaat dalam mengetahui riwayat kesehatan dan penyakit yang pernah atau sedang diderita pasien. Terutama adanya infeksi saluran pernapasan atas yang dapat mengganggu manajemen anestesi. Sehingga dapat dilakukan pelayanan anestesi yang
baik dan persiapan untuk mengantisipasi
kemungkinan komplikasi yang mungkin akan dihadapi dokter anestesi yang bersangkutan. Beberapa studi menyatakan bahwa terdapat kondisi-kondisi tertentu yang didapatkan dengan anamnesis disamping data dari rekam medik.
a. Pemeriksaan fisik
Pemeriksaan fisik minimum: evaluasi jalan napas,
test Malampatti untuk feasibility intubasi, evaluasi paru-paru, jantung dan catatan mengenai tanda vital pasien.
Penilaian praanestesia dilakukan sebelum
pelaksanaan operasi.
b. Tes praoperasi
Tes yang dilakukan sebelum operasi terdiri dari tes rutin dan tes yang dilakukan atas dasar indikasi tertentu.
F. Teknik Operasi Tonsilektomi
Pengangkatan tonsil pertama sebagai tindakan medis telah dilakukan pada abad 1 Masehi oleh Cornelius Celsus di Roma dengan menggunakan jari tangan.9,19 Selama bertahun-tahun, berbagai teknik
dan instrumen untuk tonsilektomi telah
dikembangkan. Sampai saat ini teknik tonsilektomi yang optimal dengan morbiditas yang rendah masih menjadi kontroversi, masing-masing teknik memiliki
kelebihan dan kekurangan. Tidak seperti
kebanyakan operasi dimana luka sembuh per primam, penyembuhan luka pada tonsilektomi terjadi per sekundam.19
Diskusi terkini dalam memilih jenis teknik operasi
difokuskan pada morbiditas seperti nyeri,
perdarahan perioperatif dan pascaoperatif serta durasi operasi.19 Selain itu juga ditentukan oleh kemampuan dan pengalaman ahli bedah serta
ketersediaan teknologi yang mendukung.20
Beberapa teknik dan peralatan baru ditemukan dan dikembangkan di samping teknik tonsilektomi standar.9
Di Indonesia teknik tonsilektomi yang terbanyak digunakan saat ini adalah teknik Guillotine dan diseksi.
1. Guillotine
Tonsilektomi cara guillotine dikerjakan secara luas sejak akhir abad ke 19, dan dikenal sebagai teknik yang cepat dan praktis untuk mengangkat tonsil. Namun tidak ada literatur yang menyebutkan kapan tepatnya metode ini mulai dikerjakan. Tonsilotom modern atau guillotine dan berbagai modifikasinya merupakan pengembangan dari sebuah alat yang dinamakan uvulotome. Uvulotome merupakan alat yang dirancang untuk memotong uvula yang edematosa atau elongasi.5
Laporan operasi tonsilektomi pertama dilakukan oleh Celcus pada abad ke-1, kemudian Albucassis di Cordova membuat sebuah buku yang mengulas mengenai operasi dan pengobatan secara lengkap dengan teknik tonsilektomi yang menggunakan pisau seperti guillotine. Greenfield Sluder pada sekitar akhir abad ke-19 dan awal abad ke-20
merupakan seorang ahli yang sangat
merekomendasikan teknik Guillotine dalam
tonsilektomi. Beliau mempopulerkan alat Sluder yang merupakan modifikasi alat Guillotin.5
Hingga kini, di UK tonsilektomi cara guillotine masih banyak digunakan. Hingga dikatakan bahwa teknik Guillotine merupakan teknik tonsilketomi tertua yang masih aman untuk digunakan hingga sekarang. Negara-negara maju sudah jarang yang melakukan cara ini, namun di beberapa rumah sakit masih tetap dikerjakan. Di Indonesia, terutama di daerah masih lazim dilkukan cara ini dibandingkan cara diseksi.5
Kepustakaan lama menyebutkan beberapa keuntungan teknik ini yaitu cepat, komplikasi anestesi kecil, biaya kecil.21
2. Diseksi
Kebanyakan tonsilektomi saat ini dilakukan dengan metode diseksi. Hanya sedikit ahli THT yang secara
rutin melakukan tonsilektomi dengan teknik Sluder.22 Di negara-negara Barat, terutama sejak para pakar bedah mengenal anestesi umum dengan endotrakeal pada posisi Rose yang mempergunakan alat pembuka mulut Davis, mereka lebih banyak mengerjakan tonsilektomi dengan cara diseksi. Cara ini juga banyak digunakan pada pasien anak.x11
Walaupun telah ada modifikasi teknik dan penemuan peralatan dengan desain yang lebih baik untuk tonsilektomi, prinsip dasar teknik tonsilektomi tidak berubah. Pasien menjalani anestesi umum (general endotracheal anesthesia). Teknik operasi meliputi: memegang tonsil, membawanya ke garis tengah, insisi membran mukosa, mencari kapsul tonsil, mengangkat dasar tonsil dan mengangkatnya dari fossa dengan manipulasi hati-hati. Lalu dilakukan hemostasis dengan elektokauter atau ikatan. Selanjutnya dilakukan irigasi pada daerah tersebut dengan salin.9
Bagian penting selama tindakan adalah memposisikan pasien dengan benar dengan mouth gag pada tempatnya. Lampu kepala digunakan oleh ahli bedah dan harus diposisikan serta dicek fungsinya sebelum tindakan dimulai. Mouth gag diselipkan dan bilah diposisikan sehingga pipa endotrakeal terfiksasi aman diantara lidah dan bilah.
Mouth gag paling baik ditempatkan dengan cara membuka mulut menggunakan jempol dan 2 jari pertama tangan kiri, untuk mempertahankan pipa endotrakeal tetap di garis tengah lidah. Mouth gag
diselipkan dan didorong ke inferior dengan hati-hati agar ujung bilah tidak mengenai palatum superior
sampai tonsil karena dapat menyebabkan
perdarahan. Saat bilah telah berada diposisinya dan pipa endotrakeal dan lidah di tengah, wire bail
untuk gigi atas dikaitkan ke gigi dan mouth gag
dibuka. Tindakan ini harus dilakukan dengan
visualisasi langsung untuk menghindarkan
kerusakan mukosa orofaringeal akibat ujung bilah. Setelah mouth gag dibuka dilakukan pemeriksaan secara hati-hati untuk mengetahui apakah pipa endotrakeal terlindungi adekuat, bibir tidak terjepit, sebagian besar dasar lidah ditutupi oleh bilah dan kutub superior dan inferior tonsil terlihat. Kepala di ekstensikan dan mouth gag dielevasikan. Sebelum memulai operasi, harus dilakukan inspeksi tonsil, fosa tonsilar dan palatum durum dan molle.1
Mouth gag yang dipakai sebaiknya dengan bilah yang mempunyai alur garis tengah untuk tempat pipa endotrakeal (ring blade). Bilah mouth gag
tersedia dalam beberapa ukuran. Anak dan dewasa (khususnya wanita) menggunakan bilah no. 3 dan laki-laki dewasa memerlukan bilah no. 4. Bilah no. 2 jarang digunakan kecuali pada anak yang kecil.
Intubasi nasal trakea lebih tepat dilakukan dan sering digunakan oleh banyak ahli bedah bila tidak dilakukan adenoidektomi.1
Berbagai teknik diseksi baru telah ditemukan dan dikembangkan disamping teknik diseksi standar, yaitu:
1. Electrosurgery (Bedah listrik)20
Awalnya, bedah listrik tidak bisa digunakan bersama anestesi umum, karena mudah memicu terjadinya ledakan. Namun, dengan makin berkembangnya zat
anestetik yang nonflammable dan perbaikan
peralatan operasi, maka penggunaan teknik bedah listrik makin meluas.
Pada bedah listrik transfer energi berupa radiasi elektromagnetik (energi radiofrekuensi) untuk menghasilkan efek pada jaringan. Frekuensi radio yang digunakan dalam spektrum elektromagnetik berkisar pada 0.1 hingga 4 MHz. Penggunaan gelombang pada frekuensi ini mencegah terjadinya gangguan konduksi saraf atau jantung. Pada teknik ini elektroda tidak menjadi panas, panas dalam jaringan terbentuk karena adanya aliran baru yang dibuat dari teknik ini. Teknik ini menggunakan listrik 2 arah (AC) dan pasien termasuk dalam jalur listrik (electrical pathway).
Teknik bedah listrik yang paling paling umum adalah monopolar blade, monopolar suction, bipolar dan prosedur dengan bantuan mikroskop. Tenaga listrik dipasang pada kisaran 10 sampai 40 W untuk memotong, menyatukan atau untuk koagulasi. Bedah listrik merupakan satu-satunya teknik yang dapat melakukan tindakan memotong dan hemostase dalam satu prosedur. Dapat pula digunakan sebagai tambahan pada prosedur operasi lain.
2. Radiofrekuensi24
Pada teknik radiofrekuensi, elektroda disisipkan langsung ke jaringan. Densitas baru di sekitar ujung elektroda cukup tinggi untuk membuat kerusakan bagian jaringan melalui pembentukan panas. Selama periode 4-6 minggu, daerah jaringan yang rusak mengecil dan total volume jaringan berkurang. Pengurangan jaringan juga dapat terjadi bila energi radiofrekuensi diberikan pada medium penghantar seperti larutan salin. Partikel yang terionisasi pada daerah ini dapat menerima cukup energi untuk memecah ikatan kimia di jaringan. Karena proses ini terjadi pada suhu rendah (400 C-700C), mungkin lebih sedikit jaringan sekitar yang rusak.
Alat radiofrekuensi yang paling banyak tersedia yaitu alat Bovie, Elmed Surgitron system (bekerja pada frekuensi 3,8 MHz), the Somnus somnoplasty system (bekerja pada 460 kHz), the ArthroCare coblation system dan Argon plasma coagulators. Dengan alat ini, jaringan tonsil dapat dibuang seluruhnya, ablasi sebagian atau berkurang volumenya. Penggunaan teknik radiofrekuensi dapat menurunkan morbiditas tonsilektomi. Namun masih diperlukan studi yang lebih besar dengan desain yang baik untuk mengevaluasi keuntungan dan analisa biaya dari teknik ini.
3. Skalpel harmonik25
Skalpel harmonik menggunakan teknologi ultrasonik untuk memotong dan mengkoagulasikan jaringan dengan kerusakan jaringan minimal. Teknik ini menggunakan suhu yang lebih rendah dibandingkan elektrokauter dan laser. Dengan elektrokauter atau laser, pemotongan dan koagulasi terjadi bila temperatur sel cukup tinggi untuk tekanan gas dapat memecah sel tersebut (biasanya 1500
C-4000C), sedangkan dengan skalpel harmonik
temperatur disebabkan oleh friksi jauh lebih rendah (biasanya 500C -1000C). Sistim skalpel harmonik terdiri atas generator 110 Volt, handpiece dengan kabel penyambung, pisau bedah dan pedal kaki.
Alatnya memiliki 2 mekanisme memotong yaitu oleh pisau tajam yang bergetar dengan frekuensi 55,5 kHz sejauh lebih dari 80 µm (paling penting), dan hasil dari pergerakan maju mundur yang cepat dari ujung pemotong saat kontak dengan jaringan yang menyebabkan peningkatan dan penurunan tekanan jaringan internal, sehingga menyebabkan fragmentasi berongga dan pemisahan jaringan. Koagulasi muncul ketika energi mekanik ditransfer kejaringan, memecah ikatan hidrogen tersier
menjadi protein denaturasi dan melalui
pembentukan panas dari friksi jaringan internal akibat vibrasi frekuensi tinggi.
Skalpel harmonik memiliki beberapa keuntungan dibanding teknik bedah lain, yaitu:
Dibandingkan dengan elektrokauter atau laser, kerusakan akibat panas minimal karena proses pemotongan dan koagulasi terjadi pada
temperatur lebih rendah dan charring,
desiccation (pengeringan) dan asap juga lebih sedikit. Tidak seperti elektrokauter, skalpel harmonik tidak memiliki energi listrik yang ditransfer ke atau melalui pasien, sehingga tidak ada stray energi (energi yang tersasar) yang dapat menyebabkan shock atau luka bakar.
Dibandingkan teknik skalpel, lapangan bedah terlihat jelas karena lebih sedikit perdarahan, perdarahan pasca operasi juga minimal.
Dibandingkan dengan teknik diseksi standar dan elektrokauter, teknik ini mengurangi nyeri pascaoperasi.
Teknik ini juga menguntungkan bagi pasien terutama yang tidak bisa mentoleransi kehilangan darah seperti pada anak-anak, pasien dengan anemia atau defisiensi faktor VIII
dan pasien yang mendapatkan terapi
antikoagulan.
4. Coblation26
Teknik coblation juga dikenal dengan nama plasma-mediated tonsillar ablation, ionised field tonsillar ablation; radiofrequency tonsillar ablation; bipolar radiofrequency ablation; cold tonsillar ablation.
Teknik ini menggunakan bipolar electrical probe
untuk menghasilkan listrik radiofrekuensi
(radiofrequency electrical) baru melalui larutan natrium klorida. Keadaan ini akan menghasilkan aliran ion sodium yang dapat merusak jaringan sekitar. Coblation probe memanaskan jaringan sekitar lebih rendah dibandingkan probe diatermi standar (suhu 600C (45-850C) dibanding lebih dari 1000C).
National Institute for clinical excellence
menyatakan bahwa efikasi teknik coblation sama dengan teknik tonsilektomi standar tetapi teknik ini bermakna mengurangi rasa nyeri, tetapi komplikasi utama adalah perdarahan.
5. Intracapsular partial tonsillectomy27
Intracapsular tonsillectomy merupakan tonsilektomi parsial yang dilakukan dengan menggunakan mikrodebrider endoskopi. Meskipun mikrodebrider endoskopi bukan merupakan peralatan ideal untuk tindakan tonsilektomi, namun tidak ada alat lain yang dapat menyamai ketepatan dan ketelitian alat ini dalam membersihkan jaringan tonsil tanpa melukai kapsulnya.
Pada tonsilektomi intrakapsular, kapsul tonsil disisakan untuk menghindari terlukanya otot-otot faring akibat tindakan operasi dan memberikan lapisan “pelindung biologis” bagi otot dari sekret. Hal ini akan mencegah terjadinya perlukaan jaringan dan mencegah terjadinya peradangan lokal yang menimbulkan nyeri, sehingga mengurangi nyeri pasca operasi dan mempercepat waktu pemulihan. Jaringan tonsil yang tersisa akan meningkatkan insiden tonsillar regrowth. Tonsillar regrowth dan
tonsilitis kronis merupakan hal yang perlu mendapat perhatian khusus dalam teknik tonsilektomi intrakapsuler. Tonsilitis kronis dikontraindikasikan untuk teknik ini.
Keuntungan teknik ini angka kejadian nyeri dan perdarahan pasca operasi lebih rendah dibanding tonsilektomi standar. Tetapi masih diperlukan studi dengan desain yang baik untuk menilai keuntungan teknik ini.
6. Laser (CO2-KTP)28
Laser tonsil ablation (LTA) menggunakan CO2 atau KTP (Potassium Titanyl Phospote) untuk menguapkan dan mengangkat jaringan tonsil. Teknik ini mengurangi volume tonsil dan menghilangkan „recesses‟ pada tonsil yang meyebabkan infeksi kronik dan rekuren.
LTA dilakukan selama 15-20 menit dan dapat dilakukan di poliklinik dengan anestesi lokal. Dengan teknik ini nyeri pascaoperasi minimal, morbiditas menurun dan kebutuhan analgesia pascaoperasi berkurang. Tekhnik ini direkomendasikan untuk tonsilitis kronik dan rekuren, sore throat kronik, halitosis berat atau obstruksi jalan nafas yang disebabkan pembesaran tonsil.
G. Penyulit
Berikut ini keadaan-keadaan yang memerlukan pertimbangan khusus dalam melakukan tonsilektomi maupun tonsiloadenoidektomi pada anak dan dewasa:4
1. Kelainan anatomi:
- Submucosal cleft palate (jika adenoidektomi dilakukan)
- Kelainan maksilofasial dan dentofasial 2. Kelainan pada komponen darah:
- Hemoglobin < 10 g/100 dl - Hematokrit < 30 g%
- Kelainan perdarahan dan pembekuan
(Hemofilia)
3. Infeksi saluran nafas atas, asma, penyakit paru lain
4. Penyakit jantung kongenital dan didapat (MSI)
5. Multiple Allergy
6. Penyakit lain, seperti:
- Diabetes melitus dan penyulit metabolik lain - Hipertensi dan penyakit kardiovaskular - Obesitas, kejang demam, epilepsi
H. Teknik Anestesi29
Pemilihan jenis anestesi untuk tonsilektomi ditentukan berdasarkan usia pasien, kondisi kesehatan dan keadaan umum, sarana prasarana serta keterampilan dokter bedah, dokter anestesi dan perawat anestesi. Di Indonesia, tonsilektomi masih dilakukan di bawah anestesi umum, teknik anestesi lokal tidak digunakan lagi kecuali di rumah sakit pendidikan dengan tujuan untuk pendidikan.
Dalam kepustakaan disebutkan bahwa anestesi umum biasanya dilakukan untuk tonsilektomi pada anak-anak dan orang dewasa yang tidak kooperatif dan gelisah. Pilihan untuk menggunakan anestesi lokal bisa merupakan keputusan pasien yang tidak menginginkan tonsilektomi konvensional atau dalam keadaan yang tidak memungkinkan untuk menjalani
anestesi umum. Biasanya ditujukan untuk
tonsilektomi pada orang dewasa. Dimana
sebelumnya pasien telah diseleksi kondisi
kesehatannya terlebih dahulu dan
mempertimbangkan tingkat keterampilan dokter bedah yang bersangkutan sehingga pasien dinilai dapat mentoleransi teknik anestesi ini dengan baik. Tujuan tindakan anestesi pada operasi tonsilektomi dan adenoidektomi:
1. Melakukan induksi dengan lancar dan
atraumatik
2. Menciptakan kondisi yang optimal untuk pelaksanaan operasi
3. Menyediakan akses intravena yang digunakan untuk masuknya cairan atau obat-obatan yang dibutuhkan
4. Menyediakan rapid emergence.
Premedikasi30
Pemberian premedikasi ditentukan berdasarkan
evaluasi preoperasi. Saat pemberian obat
premedikasi dilakukan setelah pasien berada di bawah pengawasan dokter/perawat terlatih. Anak-anak dengan riwayat sleep apneu atau obstruksi saluran napas intermitten atau dengan tonsil yang sangat besar harus lebih diperhatikan.
Anestesi Umum
Ada berbagai teknik anestesi untuk melakukan tonsiloadenoidektomi. Obat anestesia eter tidak
boleh digunakan lagi jika pembedahan
menggunakan kauter/diatermi. Teknik anestesi yang dianjurkan adalah menggunakan pipa endotrakeal, karena dengan ini saturasi oksigen bisa ditingkatkan, jalan napas terjaga bebas, dosis obat anestesi dapat dikontrol dengan mudah. Dokter ahli
anestesi serta perawat anestesi walaupun berada di luar lapangan operasi namun masih memegang kendali jalan napas.31
1. Anestesi endotrakea30,31
- Pasien dibaringkan di atas meja operasi. Pasang elektroda dada untuk monitor ECG (bila tidak ada, dapat menggunakan precordial stetoskop). Manset pengukur tekanan darah dipasang di lengan dan infus dextrose 5% atau larutan Ringer dipasang di tangan.
- Jika sulit mencari akses vena pada anak kecil, induksi anestesi dilakukan dengan halotan. Karena halotan menyebabkan dilatasi pembuluh darah superfisial, infus menjadi lebih mudah dipasang setelah anak tidur.
- Pada anak, induksi menggunakan sungkup
dapat dilakukan dengan halotan atau
sevoflurane dengan oksigen dan nitrous oxide. Kehadiran orangtua di ruang operasi selama induksi inhalasi bisa membantu menenangkan anak yang gelisah.
- Intubasi endotrakea dilakukan dalam anestesi inhalasi yang dalam atau dibantu dengan pelemas otot nondepolarisasi kerja pendek. Untuk menghindari masuknya darah ke dalam trakea, jika ETT tidak memiliki cuff, perlu diletakkan kasa bedah di daerah supraglotik tepat di atas pita suara dan sekitar endotrakeal tube.
- Selama maintenance, pernapasan dibantu
(assisted) atau dikendalikan (controlled).
- Antisialalogue (atropin) dapat diberikan untuk meminimalkan sekresi di lapangan operasi. - Setelah operasi selesai, faring dan trakea
dibersihkan dengan penghisap (suction), dilakukan oksigenasi dan kemudian ekstubasi. Setelah ekstubasi, dipasang pharyngeal airway
dan oksigenasi dilanjutkan dengan sungkup. - Ekstubasi dapat dilakukan bila pasien sudah
sadar, dimana jalan napas sudah terjagabebas (intact protective airway reflexes).32 Ekstubasi juga dapat dilakukan saat pasien masih dalam anestesi dalam. Pemberian lidocaine 1-1.5 mg/kg IV bisa mengurangi risiko batuk dan laringospasme pada saat ekstubasi.
- Pasien kemudian dibaringkan dengan dengan posisi lateral dengan kepala lebih rendah daripada panggul (tonsil position) sehingga memudahkan sisa-sisa darah mengumpul di sekitar pipi dan mudah dihisap keluar.
- Kejadian mual dan muntah setelah tonsilektomi adalah sebesar 60% sehingga dapat diberikan antiemetik sebagai pencegahan.
Perdarahan pascatonsilektomi32
- Pada perdarahan pasca tonsilektomi, lambung pasien bisa penuh berisi darah yang tertelan. Darah dalam lambung dapat memicu muntah secara spontan maupun pada waktu induksi
anestesi untuk re-operasi. Pengosongan
lambung dengan oro/nasogastric tube
diperlukan sebelum anestesi.
Perkembangan baru adalah menggunakan Laryngeal
Mask Airway (LMA) sebagai pengganti pipa endotrakeal. Keuntungan LMA dibanding ETT adalah berkurangnya risiko stridor postoperasi. Obstruksi saluran napas postoperasi juga lebih sedikit. Tetapi cara ini memerlukan perhatian khusus seperti: 30 - Selama anestesi anak harus bernapas spontan.
Pemberian ventilasi tekanan positif akan meningkatkan risiko regurgitasi isi lambung terutama bila tahanan jalan napas besar dan compliance paru rendah.
- Pemasangan LMA akan sulit pada pasien
dengan pembesaran tonsil.
- LMA harus dilepaskan sebelum pasien sadar kembali.
- Manfaat penggunaan LMA pada tonsilektomi
harus ditimbang juga dengan risiko yang mungkin terjadi dan pengambilan keputusan harus berdasarkan pertimbangan per individu.
2. Modifikasi Crowe-Davis mouth gag31
Keberatan dokter ahli THT tentang penggunaan intubasi endotrakeal adalah karena pipa ETT menyita lapangan operasi. Dengan modifikasi Crowe-Davis mouth gag ETT dapat diletakkan pada celah sepanjang permukaan bawah dari bilah lidah. Sehingga lapang operasi menjadi bebas.
Pengamatan selama operasi
Selama operasi yang harus dipantau:
- Jalan napas tetap bebas, posisi ETT yang baik tidak mengganggu operasi
- Pernapasan dan gerak dada cukup
- (kalau ada) Saturasi oksigen di atas 95% - Denyut nadi yang teratur
- Jumlah perdarahan dan jumlah cairan infus yang masuk
Alat monitoring tambahan yang dianjurkan: - Pulse oxymetri
Pada pasien yang menjalani tonsilektomi untuk tatalaksana obstructive sleep apnea, ketersediaan
monitoring postoperatif dan pulseoksimetri
merupakan keharusan. Begitu juga dengan pasien dengan sindroma Down yang bisa mengalami depresi susunan saraf pusat untuk waktu yang lama
setelah anestesi umum selama tonsilektomi berlangsung.
Observasi Pasca Operasi di Ruang Pemulihan (PACU-Post anesthesia care unit)
Pasca operasi, pasien dibaringkan dalam posisi tonsil. Yaitu dengan berbaring ke kiri dengan posisi kepala lebih rendah dan mendongak.33 Pasien diobservasi selama beberapa waktu di ruang pemulihan untuk meminimalkan komplikasi selain untuk memaksimalkan efektivitas biaya dari pelayanan kesehatan. Saat ini, pasien yang menjalani tonsilektomi sudah bisa pulang pada hari yang sama untuk pasien-pasien yang telah diseleksi secara tepat sebelumnya. Belum ada kesepakatan mengenai lama observasi optimum sebelum pasien dipulangkan.Umumnya, observasi dilakukan selama minimal 6 jam untuk mengawasi adanya perdarahan dini.30
Evaluasi keadaan/status pasien di unit perawatan pascaanestesi (PACU) memerlukan dokter spesialis anestesi, perawat dan dokter ahli bedah yang bekerja sebagai sebuah tim. Bersama-sama, dilakukan observasi adanya masalah terkait medis, bedah dan anestesi dengan tujuan dapat memberikan terapi secara cepat sehingga dapat meminimalkan efek komplikasi yang timbul.
Idealnya, penilaian rutin postoperasi meliputi
pulse oximetry, pola dan frekuensi respirasi, frekuensi denyut dan irama jantung, tekanan darah dan suhu. Frekuensi pemeriksaan tergantung kondisi pasien, namun paling sering dilakukan setiap 15 menit untuk jam pertama dan selanjutnya setiap setengah jam.
Untuk menentukan secara objektif kapan pasien bisa dipulangkan, dapat digunakan sistem skoring. Sistem yang saat ini digunakan secara luas adalah Skor Aldrete yang dimodifikasi:
- Kesadaran
2= sadar penuh
1= respons bila nama dipanggil 0= tidak ada respons
- Aktivitas atas perintah
2= menggerakkan semua ektrimitas 1= menggerakkan 2 ekstrimitas 0= tidak bergerak
- Pernapasan
2= bernapas dalam tanpa hambatan 1= dispneu, hiperventilasi, obstruksi pernapasan
0= apneu
- Sirkulasi
2= tekanan darah dalam kisaran 20% nilai preoperasi
1= tekanan darah dalam kisaran 50- 20% nilai preoperasi
0= tekanan darah 50% atau kurang dari nilai preoperasi
- Saturasi oksigen
2= SpO2 > 92% pada udara ruangan 1= dibutuhkan tambahan O2 untuk mempertahankan SpO2 > 92% 0= SpO2 < 92% dengan tambahan O2
Skor total= 10; skor < atau = 9 membutuhkan PACU
Perawatan postoperasix20
Dalam hal ini terjadi kontroversi mengenai diet. Belum ada bukti ilmiah yang secara jelas menyatakan bahwa memberikan pasien diet biasa akan menyebabkan perdarahan postoperatif. Bagaimanapun juga, pemberian cairan secara rutin saat pasien bangun dan secara bertahap pindah ke makanan lunak merupakan standar di banyak senter. Cairan intravena diteruskan sampai pasien berada dalam keadaan sadar penuh untuk memulai intake oral. Kebanyakan pasien bisa memulai diet cair selama 6 sampai 8 jam setelah operasi dan bisa dipulangkan. Untuk pasien yang tidak dapat memenuhi intake oral secara adekuat, muntah berlebihan atau perdarahan tidak boleh dipulangkan sampai pasien dalam keadaan stabil. Pengambilan keputusan untuk tetap mengobservasi pasien sering hanya berdasarkan pertimbangan perasaan ahli bedah daripada adanya bukti yang jelas dapat menunjang keputusan tersebut.
Antibiotika postoperasi diberikan oleh
kebanyakan dokter bedah. Sebuah studi randomized
oleh Grandis dkk. Menyatakan terdapat hubungan antara berkurangnya nyeri dan bau mulut pada pasien yang diberikan antibiotika postoperasi. Antibiotika yang dipilih haruslah antibiotika yang aktif terhadap flora rongga mulut, biasanya penisilin yang diberikan per oral. Pasien yang menjalani tonsilektomi untuk infeksi akut atau abses peritonsil atau memiliki riwayat faringitis berulang akibat streptokokus harus diterapi dengan antibiotika. Penggunaan antibiotika profilaksis perioperatif harus dilakukan secara rutin pada pasien dengan kelainan jantung.
Pemberian obat antinyeri berdasarkan
keperluan, bagaimanapun juga, analgesia yang berlebihan bisa menyebabkan berkurangnya intake
oral karena letargi. Selain itu juga bisa menyebabkan bertambahnya pembengkakan di faring. Sebelum operasi, pasien harus dimotivasi untuk minum secepatnya setelah operasi selesai untuk mengurangi keluhan pembengkakan faring dan pada akhinya rasa nyeri.
I. Komplikasi
Tonsilektomi merupakan tindakan bedah yang dilakukan dengan anestesi umum maupun lokal,
sehingga komplikasi yang ditimbulkannya
merupakan gabungan komplikasi tindakan bedah dan anestesi. Sekitar 1:15.000 pasien yang menjalani tonsilektomi meninggal baik akibat perdarahan maupun komplikasi anestesi dalam 5-7 hari setelah operasi.35
1. Komplikasi anestesi30
Komplikasi terkait anestesi terjadi pada 1:10.000
pasien yang menjalani tonsilektomi dan
adenoidektomi (brookwood ent associates).
Komplikasi ini terkait dengan keadaan status kesehatan pasien. Adapun komplikasi yang dapat ditemukan berupa:
- Laringospasme
- Gelisah pasca operasi - Mual muntah
- Kematian saat induksi pada pasien dengan hipovolemi32
- Induksi intravena dengan pentotal bisa
menyebabkan hippotensi dan henti jantung32
- Hipersensitif terhadap obat anestesi
2. Komplikasi bedahx22
a. Perdarahan.
Merupakan komplikasi tersering (0,1-8,1% dari jumlah kasus).37 Perdarahan dapat terjadi selama operasi, segera sesudah operasi atau di rumah. Kematian akibat perdarahan terjadi pada 1:35.000 pasien. Sebanyak 1 dari 100 pasien kembali karena masalah perdarahan dan dalam jumlah yang sama membutuhkan transfusi darah.
Perdarahan yang terjadi dalam 24 jam pertama dikenal sebagai early bleeding, perdarahan primer
atau “reactionary haemorrage” dengan
kemungkinan penyebabnya adalah hemostasis yang tidak adekuat selama operasi. Umumnya terjadi dalam 8 jam pertama. Perdarahan primer ini sangat berbahaya, karena terjadi sewaktu pasien masih dalam pengaruh anestesi dan refleks batuk belum sempurna. Darah dapat menyumbat jalan napas
sehingga terjadi asfiksia. Perdarahan dapat menyebabkan keadaan hipovolemik bahkan syok.
Perdarahan yang terjadi setelah 24 jam disebut dengan late/delayed bleeding atau perdarahan sekunder. Umumnya terjadi pada hari ke 5-10 pascabedah. Perdarahan sekunder ini jarang terjadi, hanya sekitar 1%. Penyebabnya belum dapat diketahui secara pasti, bisa karena infeksi sekunder pada fosa tonsilar yang menyebabkan kerusakan pembuluh darah dan perdarahan dan trauma makanan yang keras.
b. Nyeri
Nyeri pascaoperasi muncul karena kerusakan mukosa dan serabut saraf glosofaringeus atau vagal, inflamasi dan spasme otot faringeus yang menyebabkan iskemia dan siklus nyeri berlanjut sampai otot diliputi kembali oleh mukosa, biasanya 14-21 hari setelah operasi.
Nyeri tenggorok muncul pada hampir semua pasien pascatonsilektomi. Penggunaan elektrokauter menimbulkan nyeri lebih berat dibandingkan teknik “cold” diseksi dan teknik jerat. Nyeri pascabedah bisa dikontrol dengan pemberian analgesik. Jika pasien mengalami nyeri saat menelan, maka akan terdapat kesulitan dalam asupan oral yang meningkatkan risiko terjadinya dehidrasi. Bila hal ini tidak dapat ditangani di rumah, perawatan di rumah sakit untuk pemberian cairan intravena dibutuhkan.
3. Komplikasi lain
Dehidrasi, demam, kesulitan bernapas, gangguan terhadap suara (1:10.000), aspirasi, otalgia, pembengkakan uvula, insufisiensi velopharingeal, stenosis faring, lesi di bibir, lidah, gigi dan pneumonia.
BAB IV
HASIL DAN DISKUSI
A. Indikasi
Catalonian Agency Health Technology Assessment
(CAHTA) dalam laporannya tahun 1999 menyatakan bahwa meskipun bukti empiris praktek tonsilektomi masih sedikit, tetapi terdapat kesepakatan diantara para ahli mengenai kegunaan tonsilektomi pada kasus infeksi berulang. Akan tetapi terdapat kontroversi mengenai keparahan dan frekuensi infeksi tersebut dan waktu yang optimal untuk melakukan tindakan karena kurangnya bukti ilmiah yang ada. Berbagai perkumpulan ilmuwan dan tenaga ahli mengeluarkan rekomendasi untuk praktek tonsilektomi, umumnya berusaha mereview bukti ilmiah yang ada dan karena kurangnya bukti ilmiah, rekomendasi sebagian besar berdasarkan konsensus diantara tenaga ahli.3
Cochrane review (2004) melaporkan bahwa efektivitas tonsilektomi belum dievaluasi secara formal. Tonsilektomi dilakukan secara luas untuk pengobatan tonsillitis akut atau kronik, tetapi tidak ada bukti ilmiah randomized controlled trials untuk panduan klinisi dalam memformulasikan indikasi bedah untuk anak dan dewasa. Tidak ditemukan studi RCT yang mengkaji efektivitas tonsilektomi pada dewasa. Pada anak ditemukan 5 studi RCT (Mawson 1967; McKee 1963; Roydhouse 1970; Paradise 1984; Paradise 1992), tetapi yang diikutkan dalam review hanya 2 studi (Paradise 1984; Paradise 1992) sedang 3 studi lain tidak memenuhi kriteria. Studi pertama oleh Paradise (1984), dilakukan pada anak yang dengan infeksi tenggorok berat. Dari studi ini tidak dapat dibuat kesimpulan yang tegas tentang tonsilektomi karena adanya keterbatasan metodologi yaitu adanya perbedaan kelompok operasi dengan kelompok kontrol dalam hal riwayat episode infeksi sebelum mengikuti studi (kelompok operasi meliputi anak dengan penyakit yang lebih berat) dan status sosial ekonomi (kelompok nonoperasi memiliki status sosial ekonomi yang lebih tinggi) serta kelompok tonsilektomi dan tonsilo-adenoidektomi dilaporkan sebagai satu kelompok operasi. Disamping itu, studi ini meliputi hanya anak dengan infeksi tenggorok berat, pada pemantauan, banyak kelompok kontrol yang memiliki episode infeksi sedikit dan biasanya ringan. Studi kedua oleh Paradise (1992) meliputi anak dengan infeksi sedang tidak dapat dievaluasi karena saat review dilakukan tidak ada data yang lebih detil dari desain dan bagaimana penelitian ini dilakukan (hasil penelitian baru dalam bentuk abstrak).2
Darrow dan Siemens (2002) melakukan review uji klinis untuk memberikan dasar bagi klinisi dalam memutuskan bedah adenotonsilar untuk pasiennya.
Dilaporkan bahwa indikasi absolut
tonsiloadenoidektomi adalah hiperplasia
adenotonsilar dengan obstructive sleep apnea, gagal tumbuh (failure to thrive) atau perkembangan
dentofacial abnormal; kecurigaan keganasan; dan (untuk tonsilektomi) tonsillitis perdarahan. Indikasi
relatif tonsiloadenoidektomi adalah hiperplasia
adenotonsilar dengan obstruksi saluran nafas atas, disfagia, penurunan kemampuan bicara dan halitosis. Indikasi relatif lain untuk adenoidektomi saja adalah otitis media dan rinosinusitis atau adenoiditis rekuren atau kronik. Indikasi relatif lain untuk tonsilektomi saja adalah faringotonsilitis rekuren atau kronik, abses peritonsilar dan infeksi streptokokus.6
1. Anak
a. Infeksi Tenggorok Berat dan Berulang2,7,38 Paradise dkk. (1984) melakukan randomized dan
nonrandomized clinical trials secara paralel pada 187 anak yang berusia 3-15 tahun dengan infeksi tenggorok berat dan berulang. Dilaporkan bahwa pada pemantauan selama 2 tahun pascaoperasi, insiden infeksi tenggorok pada kelompok operasi lebih rendah dan bermakna secara statistik (p≤0,05) dibanding kelompok nonoperasi. Setelah tiga tahun pemantauan tidak terdapat perbedaan bermakna diantara kedua kelompok. Pada pemantauan tiap tahun kelompok nonoperasi, ditemukan bahwa episode infeksi < 3 kali dan sebagian besar infeksi ringan.
Hasil studi ini mendukung tonsilektomi untuk anak-anak dengan kriteria yang sesuai dengan studi ini (memiliki ≥7 episode infeksi tengggorokan pada tahun sebelumnya atau ≥5 episode tiap tahun pada 2 tahun sebelumnya atau ≥3 episode tiap tahun pada 3 tahun sebelumnya; episode ditandai dengan gambaran klinik spesifik [temperatur >38,50C, adenopati servikal >2 cm, terdapat eksudat pada tonsil atau kultur positif streptokokus -hemolitikus kelompok A (GABHS)]; telah diobati dengan antibiotika ketika infeksi streptokokus diduga atau terbukti; dan setiap episode didokumentasikan), tetapi juga mendukung untuk penanganan nonoperasi, sehingga pilihan terapi untuk anak-anak tersebut harus berdasarkan individualisasi. Saat ini penelitian ini hanya dipublikasikan dalam bentuk
abstrak sehingga tidak dapat dilakukan telaah lebih lanjut.
b. Infeksi Tenggorok Sedang dan Berulang7 Paradise dkk. (1992) melakukan 2 randomized, unblinded, controlled trials secara paralel di Pittsburgh pada 203 anak. Keluaran utama berupa timbulnya episode infeksi tenggorok dalam follow up selama 3 tahun. Dilaporkan bahwa insidens infeksi tenggorok secara signifikan lebih rendah pada kelompok yang menjalani operasi dibandingkan dengan kelompok kontrol selama 3 tahun pemantauan. Namun, di antara pasien dalam kelompok kontrol, episode infeksi sedang maupun rendah secara rata-rata memang rendah (berkisar antara 0.16-0.43 per tahun).
Untuk studi ini, kriteria inklusi yang digunakan untuk sampel adalah berusia 3 sampai 15 tahun dan memiliki riwayat infeksi tenggorok berulang (tonsilitis, faringitis, atau tonsilofaringitis). Selain itu, pasien harus memenuhi kriteria frekuensi atau gambaran klinis atau dokumentasi dan tidak memiliki lebih dari 1 kriteria tersebut (penjelasan kriteria sama dengan penelitian sebelumnya untuk infeksi tenggorok berat dan berulang). Kriteria inklusi ini lebih ketat bila dibandingkan dengan
national guidelines yang dikeluarkan oleh the
American Academy of Otolaryngology-Head and Neck Surgery (3 atau lebih infeksi pada tonsil dan atau adenoid per tahun dengan terapi medis yang adekuat).
Sehingga disimpulkan bahwa walaupun terdapat manfaat tonsilektomi, harus dipertimbangkan juga kemungkinan risiko yang akan ditemui, morbiditas serta biaya operasi. Dalam keadaan biasa, kriteria indikasi tonsilektomi yang digunakan dalam penelitian ini dan yang berasal dari national guidelines sudah cukup untuk digunakan sebagai pedoman dalam praktek sehari-hari.
c. Infeksi Tenggorok Ringan39
Staaj dkk. (2004) melakukan sebuah RCT yang melibatkan 300 pasien anak berusia 2 sampai 8 tahun yang mengalami infeksi tenggorok berulang, obstruksi saluran napas atau infeksi saluran napas
atas berulang dan membutuhkan
tonsiloadenoidektomi.
Anak-anak yang menjalani tonsiloadenoidektomi mengalami episode demam 0.21 lebih rendah (95% CI -0.12 – 0.54) dibandingkan anak-anak yang hanya diobservasi ketat. Pada 6 bulan pertama observasi, jumlah episode demam lebih sedikit pada kelompok tonsiloadenoidektomi, namun setelah 6 bulan tidak terdapat perbedaan pada kedua
kelompok. Dibandingkan dengan kelompok
observasi ketat, pasien pada kelompok
tonsiloadenoidektomi memiliki episode infeksi tenggorok yang lebih rendah (0.21, 95% CI 0.06-0.36), episode nyeri tenggorok yang lebih rendah (0.60, 95% CI 0.30-0.90) dan episode infeksi saluran napas atas yang lebih rendah (0.5,95% CI 0.08-0.97)
Dari hasil penelitian ini disimpulkan bahwa tindakan tonsiloadenoidektomi pada pasien dengan
keluhan infeksi tenggorok atau hipertrofi
adenotonsiler ringan hanya memberikan sedikit manfaat klinis dibandingkan dengan observasi ketat. Perbedaan klinis hanya nampak pada 6 bulan pertama setelah tindakan dilakukan.
Pada penilaian kualitas hidup anak yang menderita penyakit tonsil dan adenoid ditemukan bahwa status kesehatan secara keseluruhan dan kualitas hidup anak dengan penyakit tonsil dan adenoid bermakna lebih buruk dibandingkan anak yang sehat (studi cross-sectional oleh Stewart dkk.40 2000). Keadaan ini ditunjukkan oleh rendahnya beberapa nilai rata-rata Child Health Questionnaire version PF28 (CHQ-PF28), meliputi kesehatan umum, fungsi fisik, perilaku, bodily pain, dan pengaruh terhadap orang tua (emosional), yang menunjukkan status kesehatan yang jelek.
Tabel 3. Nilai rata-rata subskala CHQ-PF28 pada anak-anak dengan penyakit tonsil dan adenoid serta anak sehat40
Subskala Anak-anak dengan penyakit tonsil
dan adenoid (n= 55)* Anak-anak sehat (n= 391)
Fungsi fisik 75,2 (67,3-83,1) 95,0‡ Keterbatasan peranan/sosial - perilaku/emosional - fisik 83,0 ( 74,5-91,5) 81,7 (72,6-90,8) 92,5‡ 93,7‡ Bodily pain/discomfort 63,5 (54,8-72,3) 81,3‡ Perilaku 59,1 (53,2-64,9) 70,8‡ Kesehatan mental 76,1 (70,9-81,4) 79,7 Kepercayaan diri 77,0 (69,7-84,4) 80,1 Persepsi kesehatan umum 58,5 (52,6-64,5) 74,0‡ Pengaruh terhadap orangtua (emosional) 53,2 (45,5-60,9) 81,3‡ Aktivitas famili 66,3 (56,3-76,4) 88,4‡ Kohesi famili 62,5 (54,3-70,7) 91,1‡ 78,4 (73,2-83,7) 72,4‡
Dari studi pengamatan sebelum dan sesudah operasi yang dilakukan oleh Goldstein dkk.41 (2002), dilaporkan bahwa kelainan perilaku dan emosional yang ditemukan pada anak dengan sleep-disordered breathing preoperasi membaik setelah dilakukan operasi dan nilai dari pegukuran standar perilaku (the Child Behavior Checklist/CBCL) berhubungan bermakna dengan nilai survei kualitas hidup (Pediatric Obstructive Sleep Apnea [OSA-18]). Studi ini melibatkan 64 anak dengan usia 2-18 tahun yang menjalani tonsilektomi dan adenoidektomi untuk penanganan sleep disorder breathing dan tonsilitis rekuren. Nilai rata-rata OSA-18 preoperasi 3,9 (1,5) dan perubahan nilai setelah operasi 2,3 (95% CI 1,9-2,7), perubahan paling besar terhadap kualitas hidup terjadi untuk gangguan tidur, caregiver concern dan gejala fisik (perubahan skor ≥ 1,5). Total problem score rata-rata 7,3 poin lebih rendah setelah operasi (95% CI 4,9-9,7) dan bermakna secara statistik ( P<0,001). Total problem score
preoperasi konsisten dengan kelainan perilaku pada 16 anak (25%), dan pascaoperasi skor abnormal hanya pada 5 anak (8%), P=0,03. Survey score
rata-rata OSA-18 preoperasi berhubungan fair to good dengan CBCL total problem T score preoperasi (r=0,50, P<0,01) dan perubahan skor OSA-18 berhubungan fair to good dengan perubahan nilai CBCL total problem T score (r=0,54, P<0,001).
2. Dewasa
Muis dkk.42 (1998) melaporkan hasil studi analisa retrospektif dari 240 rekam medik pasien yang berusia 16 tahun atau lebih yang menjalani tonsilektomi pada tahun 1988-1993 di California. Jumlah kunjungan dokter rata-rata dan penggunaan antibiotik untuk infeksi tenggorok bermakna lebih tinggi sebelum tonsilektomi dibandingkan sesudah tonsilektomi. Perbedaan jumlah kunjungan dokter sebelum dan sesudah tonsilektomi 3,5 (P<0,001) dan perbedaan penggunaan antibiotik 2,11 (P<0,001). Pada 35 pasien dengan kultur tenggorok positif streptokokus, kunjungan klinik sebelum
operasi juga lebih sering (p=0,01), begitu juga dengan penggunaan antibiotik (P<0,01) bila dibandingkan dengan pasien yang streptokokusnya negatif. Perbedaan diantara kedua kelompok tidak bermakna lagi setelah operasi baik untuk kunjungan dokter maupun penggunaan antibiotik. Saat survei melalui telepon, sebagian besar responden melaporkan radang tenggorok mereka jarang muncul dan merekomendasikan operasi ini (88% pasien), radang tenggorok yang muncul lebih ringan (87% pasien) dan kehilangan hari kerja atau sekolah lebih sedikit (90% pasien). Disimpulkan bahwa tonsilektomi dini pada pasien dengan infeksi tenggorok berulang dapat memperbaiki kepuasan pasien, kesehatan dan penggunaan sumber pengobatan.
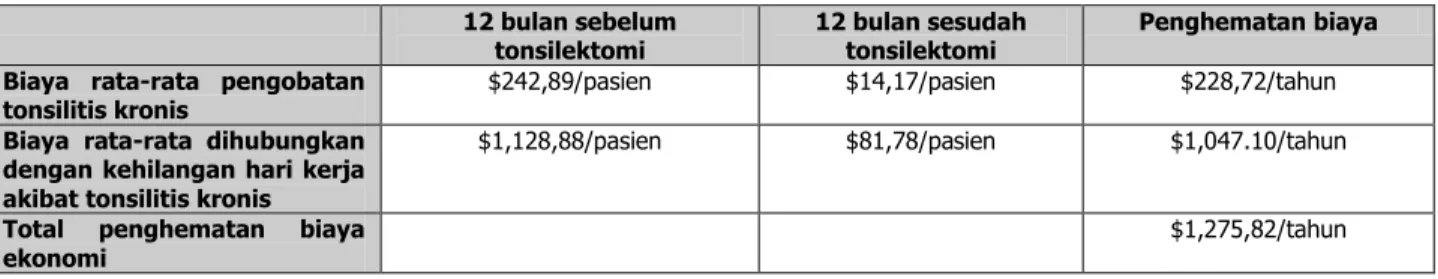
Bhattacharya dkk.43 (2001) melaporkan studi cross-sectional pada 65 pasien yang berusia rata-rata 27,3 tahun (16-60 tahun) yang telah menjalani tonsilektomi minimal satu tahun sebelumnya. Waktu pemantauan pada studi ini rata-rata 46,2 bulan (15,9 bulan-76,2 bulan). Dari studi ini ditemukan adanya perbaikan Glasgow Benefit Inventory (GBI) yang bermakna secara statistik (P<0,001), yakni pada skor total (+27,1), subskor kesehatan umum (+34,7), subskor fungsi sosial (+14,4) dan subskor fungsi fisik (+9,5). Hal ini menunjukkan adanya keuntungan tonsilektomi yang bermakna terhadap kesehatan. Setelah tonsilektomi, juga dicatat adanya penurunan yang bermakna secara statistik (P<0,001) dalam jumlah rata-rata minggu menerima antibiotik (-7,8 minggu), rata-rata kunjungan dokter (-5,4) dan rata-rata kehilangan hari kerja (-6,3 hari).
Disimpulkan bahwa tonsilektomi pada dewasa bermakna memperbaiki kualitas hidup pada pasien dengan tonsilitis kronik. Tonsilektomi bermakna mengurangi penggunaan sumber pengobatan dan kehilangan hari kerja setelah tonsilektomi. Faktor tersebut harus dimasukkan dalam pengambilan keputusan untuk melakukan tonsilektomi.
Tabel 4. Dampak Tonsilitis Kronis Sebelum dan Sesudah Tonsilektomi43
Rata-rata (SD) Pengukuran keparahan penyakit 12 bulan
sebelum tonsilektomi 12 bulan sesudah tonsilektomi Mean net change Nilai P Jumlah minggu mendapat antibiotik 6,9 (7,0) 0,6 (0,9) -7,8 <0,001 Jumlah kehilangan hari kerja 8,0 (11,,3) 0,5 (1,4) -6,3 <0,001 Jumlah kunjungan dokter 5,8 (5,9) 0,3 (0,8) -5,4 <0,001