BAB II
TINJAUAN PUSTAKA
2.1. BRONKOSKOPI
2.1.1. SEJARAH BRONKOSKOPI
Akses ke saluran napas pada pasien telah dilakukan sejak jaman
Hipocrates 460-370 sebelum masehi, dengan menggunakan bahan berupa pipa ke
dalam laring pada pasien dengan adanya riwayat tesedak. Avicenna dari Bukhara,
sekitar tahun 1000 masehi, menggunakan pipa berbahan perak untuk tujuan yang
sama.19,20,21
Pada akhir abad ke-19, ada tiga penemuan penting menyebabkan
perkembangan dari bronkoskopi kaku yaitu perkembangan teknik anastesi lokal,
penemuan listrik sebagai sumber cahaya dan pengembangan instrumen untuk
pemeriksaan pencernaan bagian atas dan saluran pernapasan. Gustav Killian
seorang Otolaryngologist dari University of Freiburg Jerman, mengkombinasikan teknik-teknik ini dan menerapkan metode baru ini untuk manusia pertama kalinya
pada tahun 1897. Dengan kokain yang digunakan sebagai anastesi lokal, Killian
dengan bronkoskopi kakunya berhasil mengeluarkan benda asing dari bronkus
utama kanan pada seorang pasien yang teraspirasi tulang kedalam saluran
pernapasannya.22,23 Sejak saat itu Killian terus berusaha meningkatkan
instrumentasi dan teknologi yang dapat digunakan sebagai alat untuk diagnosis
dan terapi pada saluran pernapasan. Killian juga terus mengembangkan bundel
serat optik yang digunakan untuk pencahayaan, optik untuk fotografi dan vidio
Pada akhir abad ke-19, Chevalier Jackson, mengembangkan bronkoskopi
kaku dengan menambah okular langsung, tabung penghisap dan sumber
pencahayaan di ujung distalnya. Ia juga mengembangkan dan menekankan
pentingnya protokol prosedur keselamatan selama tindakan yang dilakukan dan
teknik ini masih digunakan sampai sekarang. Setelah itu Shigeto Ikeda
memperkenalkan BSOL pada tahun 1966 dan tersebar secara luas di pusat-pusat
pelayanan kesehatan.20,24
2.1.2. JENIS BRONKOSKOPI
Bronskoskopi merupakan prosedur tindakan pemeriksaan kedalam saluran
pernapasan dengan menggunakan alat bronkoskop. Bronkoskop dapat dimasukkan
ke saluran pernapasan melalui hidung atau mulut ataupun melalui lubang
trakeostomi. Saat ini dikenal ada 2 macam alat bronkoskopi, yaitu Bronkoskopi
Kaku dan Bronkoskopi Serat Optik Lentur.22,23,25
Gambar 2.2. Bronkoskop Serat Optik Lentur (BSOL).25
2.1.3. INDIKASI BRONKOSKOPI
Tujuan melakukan prosedur bronkoskopi adalah untuk pemeriksaan
bronkus dan cabang-cabangnya dengan tujuan diagnostik maupun pengobatan.26,27
Prosedur bronkoskopi secara rutin dapat dilakukan untuk mendeteksi
kelainan-kelainan endobronkial.28
Indikasi tindakan bronkoskopi dengan menggunakan bronkoskopi kaku
adalah:22
1. Mengatasi dan penanganan batuk darah masif.
2. Mengeluarkan benda asing dari saluran pernapasan.
3. Penanganan stenosis saluran napas.
4. Penanganan sumbatan saluran napas akibat neoplasma.
5. Pemasangan stent bronkus.
6. Laser bronchoscopy.
Indikasi tindakan diagnostik pada bronkoskopi antara lain pada keadaan:23
• Batuk
• Batuk darah
• Mengi dan stridor
• Pemeriksaan Bronchoalveolar Lavage (BAL) :
- Infeksi paru.
- Penyakit paru difus (bukan infeksi).
• Pembesaran kelenjar limf atau massa pada rongga toraks.
• Karsinoma bronkus.
- Ada bukti sitologi atau masih tersangka.
- Penentuan derajat karsinoma bronkus.
- Follow up karsinoma bronkus.
• Karsinoma metastasis.
• Tumor esophagus dan mediastinum.
• Benda asing pada saluran napas.
• Striktur dan stenosis pada saluran napas.
• Cedera akibat zat kimia dan panas pada saluran napas.
• Trauma dada.
• Kelumpuhan pita suara dan suara serak.
• Kelumpuhan diafragma.
• Efusi pleura.
• Pneumotoraks yang menetap.
• Miscellaneous.
- Sangkaan fistel trakeoesopagus atau bronkoesopagus.
- Fistel bronkopleura.
- Bronkografi.
- Memastikan pipa endotrakeal terpasang dengan baik pada
kasus-kasus trauma.
- Pemeriksaan paska operasi trakea, trakeobronkial atau
penyambungan bronkus.
Indikasi tindakan bronkoskopi terapeutik adalah pada keadaan:23
• Dahak yang tertahan, gumpalan mukus.
• Benda asing pada saluran pernapasan.
• Mengeluarkan sesuatu dengan bronkoskopi.
• Laser therapy.
• Brachytherapy.
• Pemasangan stent pada trakeobronkial.
• Melebarkan bronkus.
• Laser.
• Dilatasi dengan menggunakan balon.
• Abses paru.
• Kista pada mediastinum.
• Kista pada bronkus.
• Pneumotoraks.
• Fistel bronkopleura.
• Miscellaneous. • Injeksi intralesi.
• Pemasangan pipa endotrakeal.
• Kistik fibrosis.
• Trauma dada.
• Therapeutic lavage (pulmonary alveolar proteinosis).
Beberapa prosedur rutin seperti bronchoalveolar lavage (BAL), bilasan bronkus, dapat digunakan untuk mengidentifikasi mikroorganisme penyebab
penyakit-penyakit infeksi saluran napas dan paru juga dapat mendeteksi penyakit
lainnya yang bukan disebabkan infeksi mikroorganisme. Sikatan bronkus dan
biopsi jaringan pada daerah lesi di saluran napas dapat menentukan diagnosis dari
kelainan di saluran napas tersebut.28 Berkat teknologi yang semakin berkembang,
beberapa teknik pencitraan saat ini dapat dilakukan melalui bronkoskopi.
Fluorescence bronchoscopy dan Endobronchial bronchoscopy ultrasonography
dapat membantu menentukan tempat yang tepat untuk melakukan pengambilan
sampel jaringan untuk diagnostik. Di unit-unit perawatan intensif, 50%-75% dari
prosedur bronkoskopi yang dilakukan merupakan bronkoskopi dengan tujuan
terapeutik. Membersihkan saluran napas dari sekret yang kental dan
menghilangkan bekuan darah di saluran napas merupakan tindakan terapeutik
yang sering dikerjakan pada pasien-pasien yang dirawat diruang perawatan
intensif.28
Bronkoskopi dengan tujuan diagnostik dan terapeutik dapat dilakukan
secara bersamaan. Beberapa tindakan intervensi endobronkial separti laser terapi,
pemasangan stent endobronkial, phototherapy, cryotherapy, reseksi lesi endobronkial, thermoplasty, dan pemasangan valve endobronkial merupakan tindakan yang memerlukan diagnostik yang tepat sebelum melaksanakannya.28,29
Penggunaan balon dilatasi dan pemasangan stent pada saluran napas juga
memegang peranan yang penting dalam pendiagnosaan kelainan-kelainan
endobronkial yang selanjutnya dapat dilakukan prosedur terapeutik endobronkial
dengan bronkoskopi sesuai kebutuhan dan tindakan intervensi yang
dibutuhkan.28,29
Brutinel dkk, melaporkan peningkatan survival rate pada pasien dengan penyumbatan saluran napas akibat keganasan yang dilakukan prosedur laser photoresection. Endobronchial elektosurgery dengan menggunakan argon plasma koagulasi dapat digunakan untuk debulking tumor trakeobronkial. Coulter dkk
melaporkan keberhasilan endobronchial elektrosurgery sekitar 86% pada kasus endobronkial polipoid dengan menggunakan anastesi lokal.19 Pada pasien yang
dirawat diruang perawatan intensif yang mengalami atelektasis akibat
penyumbatan saluran napas oleh gumpalan mukus, BSOL dapat digunakan
sebagai alat diagnostik maupun terapeutik. Beberapa penelitian telah
menunjukkan bahwa penggunaan BSOL dapat mengatasi atelektasis yang
disebabkan gumpalan mukus dan perbaikan secara radiologis pada 88% kasus.27
2.1.4. KONTRAINDIKASI DAN KOMPLIKASI
Kontraindikasi tindakan bronkoskopi yaitu kontraindikasi absolut dan
kontraindikasi relatif. Kontraindikasi absolut antara lain:23
• Pasien kurang kooperatif.
• Keterampilan operator kurang.
• Fasilitas yang tidak memadai.
• Angina yang tidak stabil.
• Hipoksia yang tidak respon dengan pemberian oksigen.
Yang termasuk kontraindikasi relatif yaitu:23
• Hiperkarbia berat.
• Bulla emfisema berat.
• Asma berat.
• Gangguan koagulopati yang serius.
• Obstruksi trakea.
• High positive end-expiratory pressure.
Berbagai komplikasi yang dapat terjadi saat tindakan bronkoskopi yaitu:22,23
• Kesulitan melakukan intubasi.
• Cedera pada trakea dan bronkus.
• Perdarahan.
• Spasmus pada bronkus dan laring.
• Aritmia : Sinus takikardia.
Aritmia yang serius.
Aritmia yang mengancam jiwa.
• Henti jantung.
• Pneumotoraks.
• Emfisema mediastinum.
Prosedur bronkoskopi yang dilakukan seperti, penggunaan laser photoresection, endobronchial elektrosurgery, brachytherapi, cryotherapy, dan
photodinamic therapy serta prosedur lainnya dapat menimbulkan komplikasi mulai dari reaksi inflamasi saluran napas, perdarahan maupun perforasi saluran
Langendijk dkk menyatakan bahwa endobronchial brachytherapy dengan dosis > 10 Gy dapat menimbulkan perdarahan dan pada 6-8% kasus menyebabkan fistel
antara saluran napas ke rongga toraks.28 Pada pasien yang dilakukan biopsi
transbronkial risiko terjadinya perdarahan dan pneumotoraks akan meningkat
5-7%. Pneumotoraks dapat terdeteksi 1 jam setelah tindakan biopsi dilakukan.29
Komplikasi juga dapat terjadi karena tindakan yang dilakukan pada bronkoskopi
dan dapat terjadi sesudah tindakan bronkoskopi atau disebut sebagai sekuele.
Umumnya sekuele terjadi akibat tindakan tambahan pada saat bronkoskopi.
Sekuele dapat berupa jaringan parut yang dapat timbul setelah tindakan biopsi.30
Jin dkk mengemukakan dari 73 pasien yang dilakukan prosedur
bronkoskopi diagnostik, 30 orang mengalami spasme saluran napas, 28 orang
hemoptisis, 4 orang pneumotoraks dan 11 orang mengalami aritmia.31 Sedangkan
pasien yang dilakukan prosedur bronkoskopi terapeutik, dari 79 pasien, 38 orang
mengalami spasme saluran napas, 13 orang aritmia, 9 orang hemoptisis, 8 orang
terjadi sumbatan saluran napas, 5 orang mengalami esofagotrakeal fistel, 3 orang
trejadi perforasi trakea dan 3 orang meninggal dunia.31
2.2 PERSIAPAN SEBELUM BRONKOSKOPI
Sebelum prosedur bronkoskopi dilakukan, harus dipersiapkan beberapa
persiapan yang penting meliputi persiapan terhadap penderita termasuk pemberian
premedikasi sebelum tindakan bronkoskopi dan persiapan peralatan pendukung
yang dibutuhkan untuk bronkoskopi.32 Pengelolaan penderita yang akan dilakukan
bronkoskopi adalah sangat penting dan membutuhkan pendekatan multidisiplin
indikasi untuk prosedur bronkoskopi, tindakan yang akan dilakukan, risiko
tindakan yang dapat terjadi pada pasien dan persetujuan dari pihak pasien
terhadap prosedur tindakan yang akan dilakukan terhadapnya.23
Beberapa pemeriksaan yang harus dilakukan terhadap pasien sebagai
persiapan sebelum dilakukan prosedur bronkoskopi antara lain pemeriksaan faal
hemostasis, foto toraks, pemeriksaan elektrokardiografi (EKG), analisa gas darah,
elektrolit dan spirometri. Evaluasi kardiovaskuler terutama dilakukan pada pasien
dengan riwayat penyakit jantung koroner yang akan dilakukan tindakan
bronkoskopi, karena penyakit ini dapat meningkatkan risiko pada saat tindakan
bronkoskopi berlangsung.7,33
Mengetahui riwayat penyakit pasien secara akurat dengan memperhatikan
adanya faktor risiko adalah hal yang sangat membantu untuk menyusun rencana
prosedur tindakan yang akan dilakukan saat bronkoskopi berlangsung.23 Beberapa
pemeriksaan darah rutin yang dilakukan pada pasien yang akan dilakukan
bronkoskopi meliputi hitung darah lengkap, parameter koagulasi terutama pada
pasien yang mendapat terapi antikoagulan dan pasien dengan perdarahan aktif
atau pada pasien yang dicurigai adanya gangguan perdarahan secara klinis,
penyakit hati, disfungsi ginjal, malabsorpsi dan gangguan kekurangan gizi atau
gangguan koagulasi lainnya.23,32
Persiapan yang harus dilakukan terhadap pasien adalah:32
1. Memperoleh informasi tentang riwayat penyakit sebelumnya, penyakit
sekarang, kondisi fisik dan mental pasien serta riwayat reaksi alergi
2. Memberitahukan kepada pasien tentang tahapan pelaksanaan prosedur
tindakan yang akan dilakukan mulai dari persiapan bronkoskopi sampai
setelah tindakan bronkoskopi, termasuk:
• Puasa sebagai persiapan sebelum bronkoskopi.
• Tindakan anastesi yang akan dilakukan dan yang akan dirasakan
pasien setelah dilakukan anastesi.
• Puasa setelah menjalani tindakan bronkoskopi.
3. Menandatangani pernyataan persetujuan tindakan medik untuk prosedur
yang akan dilakukan.
4. Mengevaluasi kondisi pasien sebelum bronkoskopi dilakukan dan
mengelompokkan pasien berdasarkan kondisi fisiknya. American Association of Anesthesiologists (ASA) membuat klasifikasi sebagai berikut:
ASA I : Pasien dengan kondisi fisik normal.
ASA II : Pasien dengan penyakit sistemik ringan.
ASA III : Pasien dengan penyakit sistemik yang berat
dengan keterbatasan aktifitas.
ASA IV : Pasien dengan penyakit yang tergantung dengan
obat-obatan agar dapat bertahan.
ASA V : Pasien dengan kondisi yang gawat dengan
prediksi tidak akan bertahan hidup dalam 24
jam dengan atau tanpa tindakan bronkoskopi.
5. Puasa sebelum tindakan bronkoskopi. Puasa dilakukan sekitar 8 jam untuk
Selain itu persiapan lain yang harus dilakukan, antara lain:7,32
Persiapan fasilitas penunjang :
Ruangan : Broncoscopy suite
Ruangan persiapan, ruangan tindakan, ruangan pemulihan,
ruangan desinfeksi alat.
Bronkoskopi : Kelengkapan televisi, vidio, foto.
Kelengkapan alat diagnostik dan terapi.
Sarana penunjang: Oksigen, mesin penghisap lendir (suction). Alat pemantau EKG, oksimeter
Nebulizer
Alat- alat Resusitasi
Jet ventilation
Pemberian obat premedikasi harus disesuaikan untuk kebutuhan individu.
Umumnya anti sedatif ringan diberikan 30 menit sebelum prosedur bronkoskopi
dilakukan. Pemberian obat premedikasi bertujuan untuk:32
1. Mengurangi kecemasan pada saat tindakan bronkoskopi.
2. Mengeringkan saluran napas.
3. Mencegah terjadinya refleks vagal.
Obat-obat yang sering digunakan untuk premedikasi adalah:32
Obat –obat sedatif:
• Midazolam (7.5 mg peroral)
• Lorazepam (1–2 mg peroral)
• Temazepam (15–30 mg peroral)
Antikolinergik:
• Atropine (0.5 mg im, 1.0 mg peroral)
• Glycopyrrolate (0.1–0.3 mg intramuskular)
• Scopolamine (0.3 mg intramuskular)
Pada pasien yang sedang mengkonsumsi obat anti hipertensi, obat anti
diabetes dan obat-abatan saluran napas harus tetap diberikan.32 Hipoksemia dapat
terjadi pada saat tindakan bronkoskopi. Hal ini harus diantisipasi dengan
pengelolaan oksigen tambahan pada pasien. Pasien dengan hipoksemia yang
sudah ada sebelumnya akan membutuhkan oksigen tambahan.23
British Thoracic Society (BTS) merekomendasikan beberapa hal yang harus diperhatikan untuk keselamatan pasien:8
1. Sebelum bronkoskopi.
• Memberikan informasi secara lisan dan tertulis kepada pasien
tentang prosedur yang akan dilakukan.
• Pemeriksaan spirometri harus dilakukan pada pasien dengan
penyakit paru obstruksi.
• Pemberian suplementasi oksigen dan atau sedasi intravena dapat
menyebabkan peningkatan kadar CO2 arteri oleh karena itu
pemberian sedasi harus dihindari pada penderita yang terjadi
peningkatan kadar CO2 arteri pra-bronkoskopi dan suplementasi
oksigen dipertimbangkan dengan sangat berhati-hati.
• Antibiotik profilaksis harus diberikan sebelum bronkoskopi untuk
yang memiliki katup jantung prostesis atau dengan riwayat
• Pada penderita dengan riwayat infark miokard, bronkoskopi harus
dihindari minimal 6 minggu setelah riwayat serangan terakhir.
• Penderita asma harus diberi bronkodilator sebelum tindakan
bronkoskopi dilakukan.
• Pemeriksaan trombosit dan fungsi pembekuan darah harus rutin
dilakukan pada pasien dengan riwayat perdarahan.
• Jika diperkirakan bahwa spesimen biopsi mungkin diperlukan pada
bronkoskopi, antikoagulan oral harus dihentikan setidaknya 3 hari
sebelum bronkoskopi atau penderita dapat diberi vitamin K.
• Jumlah trombosit, waktu protrombin dan waktu tromboplastin
parsial harus diperiksa sebelum melakukan biopsi transbronkial.
• Tidak makan minimal 4 jam dan tidak minum air minimal 2 jam
sebelum tindakan bronkoskopi.
• Akses intravena harus terpasang sebelum tindakan bronkoskopi
dilakukan.
• Penggunaan sedasi harus diberikan setelah mendapat persetujuan
dari pasien.
• Atropin tidak secara rutin diperlukan sebelum bronkoskopi.
2. Saat bronkoskopi
• Pasien harus dipantau dengan oksimetri.
• Suplementasi oksigen harus diberikan untuk mencapai saturasi
oksigen minimal 90% dan untuk mengurangi risiko aritmia selama
prosedur berlangsung dan selama masa pemulihan setelah tindakan
• Dosis total lidokain harus dibatasi sampai 8,2 mg/kg berat badan
pada orang dewasa.
• Jika scope bronkoskopi dimasukkan melalui hidung maka
sebaiknya diberikan lidokain gel 2% untuk anastesi mukosa
hidung.
• Dosis sedatif dapat ditambah untuk mencapai sedasi yang
memadai.
• Harus dibantu minimal dua orang asisten bronkoskopi.
• Pemantauan EKG harus dipertimbangkan pada pasien dengan
riwayat penyakit jantung dan mereka yang dalam keadaan hipoksia
meskipun telah diberi suplementasi oksigen.
• Tersedia peralatan resusitasi.
3. Setelah bronkoskopi
• Suplementasi oksigen setelah tindakan bronkoskopi diperlukan
pada beberapa pasien dengan penurunan fungsi paru-paru dan
pasien yang mendapat sedasi.
• Jika dilakukan biopsi transbronkial maka harus dilakukan
pemeriksaan foto toraks minimal 1 jam setelah tindakan selesai
dilakukan untuk mendeteksi komplikasi terjadinya pneumotoraks.
• Pasien yang dilakukan tindakan biopsi transbronkial harus diberi
tahu secara lisan dan tertulis tentang kemungkinan terjadinya
• Pasien yang mendapat sedasi diberi tahukan secara lisan dan
tertulis untuk tidak mengoperasikan kenderaan selama minimal 24
jam setelah tindakan dilakukan.
• Beritahukan kepada pasien yang mendapat sedasi, pasien usia tua,
pasien yang dilakukan tindakan biopsi tranbronkial harus diawasi
dalam 24 jam setelah tindakan dilakukan.
Setelah seluruh persiapan dilakukan maka pelaksanaan prosedur BSOL
dapat dilakukan oleh seorang ahli bronkoskopi. Menurut ACCP, seorang ahli
bronkoskopi adalah seorang yang telah berlatih melaksanakan prosedur BSOL
dimana telah melaksanakan minimal 100 kali prosedur BSOL dan untuk menjaga
keahliannya harus terus melaksanakan prosedur BSOL setidaknya 25 kali
pertahunnya.7
Pelaksanaan prosedur BSOL yang direkomendasikan ACCP adalah pasien
dipersiapkan dan harus berpuasa minimal 4 jam sebelum prosedur dilaksanakan.
Akses intravena terpasang baik dan pasien diberi anastesi lokal. Setalah itu pasien
dapat diposisikan terlentang. Operator dapat memilih tempat masuknya
bronkoskop dapat melalui hidung atau melalui mulut. Jika menggunakan hidung
sebagai pintu masuk bronkoskop maka anastesi topikal harus mencakup rongga
hidung bagian dalam dan faring. Jika menggunakan mulut sebagai pintu masuk
bronkoskop maka harus meletakkan alat pelindung bronkoskop agar terhindar dari
gigitan pasien. Segera setelah bronkoskop di instilasikan maka dilakukan
pemeriksaan dan penilaian dari mulai orofaring dan pita suara. Pembiusan topikal
tambahan di daerah ini dapat dilakukan sesuai kebutuhan. Bronkoskop selanjutnya
pemeriksaan saluran napas dilakukan dan anastesi topikal dapat ditambahkan
sesuai kebutuhan. Prosedur diagnostik atau terapeutik dapat dilakukan secara
bersamaan sesuai kebutuhan.7
2.3 ANASTESI LOKAL PADA BRONKOSKOPI
Anastesi saluran napas harus dilakukan sebelum tindakan bronkoskopi
dilakukan.10,34,35 Bronkoskopi kaku dilakukan dengan penderita di bawah anestesi
umum. Selain itu, anastesi umum juga dilakukan pada penderita yang akan
dilakukan BSOL dengan prosedur tindakan diagnostik dan terapi yang
memerlukan waktu yang panjang, pasien dengan tingkat kecemasan yang tinggi
dan pada pasien anak-anak.19 Tindakan ini harus dilakukan oleh seorang
Bronchoscopist yang berpengalaman di ruang operasi.22,36
BSOL telah digunakan di lebih dari 95% dari semua prosedur bronkoskopi
dan telah menjadi modalitas dalam diagnostik maupun terapi.23 BSOL digunakan
secara luas karena mudah dilakukan, memiliki komplikasi yang lebih ringan, lebih
nyaman dan lebih aman, dapat menggunakan anestesi lokal dan dapat menjangkau
ke percabangan bronkus yang lebih distal.10,34,35,36,37,38
Dalam pelaksanaan bronkoskopi pertama kali, Killian telah menggunakan
kokain sebagai zat anastesi lokal. Saat ini beberapa obat anastesi lokal telah
banyak digunakan antara lain lidokain, tetrakain, benzokain dan kokain. Obat
anastesi yang paling umum digunakan adalah lidokain.2,10,34,35,39
Obat anastesi lokal memblok saraf-saraf pada saluran pernapasan dan
menghilangkan sensasi sepanjang jalan saraf yang dipersarafinya. Saluran
vertebra torakalis ke V, IX dan X yang memberi sensasi ke saluran pernapasan.
Sedangkan mukosa nasal di persarafi oleh pleksus sfenopalatina yang terdiri dari
percabangan nervus maksillaris dan nervus trigeminalis. Serat saraf ini berjalan di
bawah mukosa sepanjang dinding lateral nares posterior ke turbinate tengah.
Sensasi pada 2/3 anterior lidah ditimbulkan oleh percabangan serabut saraf yang
berasal dari nervus kranialis ke-V dan 1/3 posterior lidah dan mukosa faring
menuju ke pita suara dipersarafi oleh saraf glossofaringeus melalui pleksus faring.
Sedangkan pita suara, trakea dan bronkus dipersarafi oleh nervus laringeus
superior dan nervus laringeus recurrent yang merupakan percabangan dari nervus
vagus.10
Cara melakukan tindakan anastesi lokal dapat diberikan dengan cara
spray/semprotan, nebulisasi, injeksi transkrikoid atau injeksi transtrakea, atau
spray/semprotan langsung melalui bronkoskop atau disebut juga cara spray as you go. Kumur lidokain dapat diberikan sebelum melakukan tindakan anastesi secara
spray/semprotan. Hal ini bertujuan untuk melakukan pembiusan pada daerah mulut dan daerah posterior lidah.2,32,39,40 Chung dkk menyatakan bahwa kombinasi
lidokain kumur dan lidokain yang diberikan ke lidah bagian posterior memberikan
anastesi yang efektif untuk faring, laring dan trakea pada pasien yang dilakukan
intubasi dengan serat optik.41
Dalam teknik spray/semprotan lidokain, pasien di posisikan duduk, mulut dan faring secara berurutan di semprotkan dengan obat anastesi. Obat anastesi
disemprotkan dengan sebuah alat berbentuk tabung melengkung yang berfungsi
sebagai penyemprot obat anastesi lidokain 0,5 sampai 1 ml perkali semprotan
saraf laring), epiglottis, pita suara, dan trakea. Kanula diposisikan dengan sebuah
cermin laring tidak langsung sebagai pemandu yang dihangatkan terlebih dahulu.
Semprotan diberikan sampai pasien batuk.6 Pemberian secara semprotan
membutuhkan pengalaman tersendiri sebab cara semprotan dengan memegang
lidah pasien harus dilakukan selembut mungkin untuk menghindari rasa sakit
akibat pegangan yang terlalu kuat. Oleh karena itu pegangan lidah dapat
dilakukan oleh pasien sendiri dan jika kurang memadai maka operator/asisten
dapat memegangnya secara hati-hati.4,6,7,8 Penyebaran zat anastesi didaerah lidah
dan pangkal lidah tergantung pada arah semprotan yang dilakukan. Pengalaman
operator menentukan sebaran semprotan dan keberhasilan tindakan anastesi.
Semprotan harus merata mulai daerah pangkal lidah dari kanan ke kiri serta
kearah pita suara dan trakea bagian proksimal dibawah pita suara.4,6,10,11
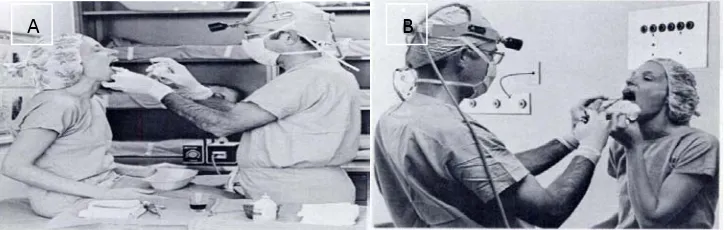
Gambar 2.3: A) Penyemprotan rongga mulut dan faring. Pasien dan operator
dalam posisi tegak dan lidah pasien dijulurkan secara maksimal.
B) Operator melakukan penyemprotan kearah lebih dalam dengan
bantuan kaca laring. Pasien atau asisten operator memegang ujung
lidah pasien agar tetap terjulur keluar.6
Anastesi lokal untuk nasofaring dan laring dapat juga dilakukan dengan
cara nebulisasi. Umumnya digunakan lidokain 4% sebanyak 4 ml dengan alat
nebul melalui face mask atau mouthface.40 Nebulizer lazimnya digunakan sebagai alat untuk terapi inhalasi dengan tujuan pengobatan, namun dengan
perkembangannya, nebulizer juga digunakan sebagai alat untuk memasukkan
berbagai zat aktif untuk kepentingan medis. Nebulizer merupakan alat yang relatif
murah dibandingkan alat terapi inhalasi lainnya.42,43 Sediaan zat yang digunakan
umumnya berbentuk larutan yang mengandung zat aktif. Nebulizer dapat
mengubah partikel zat aktif menjadi partikel yang berukuran sangat kecil sekitar 5
µm, dapat menghantarkan partikel zat aktif sampai ke alveolus serta mudah
dihirup dengan bernapas biasa.43 Dengan nebulizer pasien hanya bernapas biasa
sambil menghirup uap nebul yang mengandung obat anastesi. Obat dapat
mencapai sasaran sampai kesaluran napas yang kecil sehingga dosis yang
diberikan dapat lebih rendah dibandingkan cara pemberian lainnya serta
menurunkan resiko terjadinya efek samping yang tidak dinginkan.43,44
Beberapa keuntungan penggunaan nebulizer antara lain :44
• Zat aktif yang diberikan dapat langsung ketempat sasaran yaitu saluran
napas dan paru sehingga dosis zat aktif yang dibutuhkan lebih kecil jika
dibandingkan dengan pemberian zat aktif melalui cara lainnya.
• Dosis yang rendah dapat menurunkan absorpsi sistemik sehingga efek
samping sistemik menjadi lebih minimal.
• Pengiriman obat melalui nebulizer ke paru berlangsung dengan cepat,
sehingga efek yang diharapkan akan lebih cepat dibandingkan pada cara
pemberian lainnya seperti subkutan atau oral.
• Udara yang dihirup melalui nebulizer mengandung air yang dapat
Berger dkk, Stolz dkk, Sethi dkk telah meneliti penggunaan nebulisasi lidokain
yang berhubungan dengan kenyamanan pasien yang dilakukan prosedur BSOL.
Mereka menggunakan lidokain 4% secara nebulisasi sebanyak 4 ml selama 5
sampai 10 menit untuk menganastesi saluran napas. 2,14,45
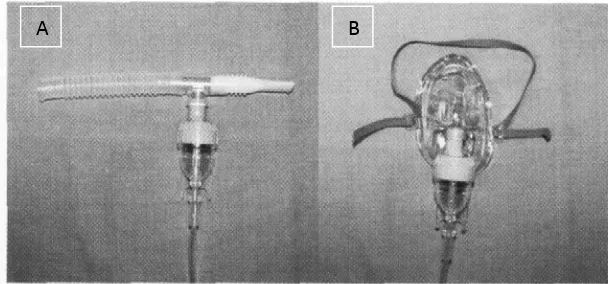
Gambar 2.4: A) Mouthpiece nebulizer; B) Facemask nebulizer.36
Jika anastesi kurang memadai dapat ditambahkan anastesi lokal melalui
bronkoskop secara spray as you go.6 Teknik Pembiusan secara spray as you go
dilakukan melalui semprotan langsung ke saluran napas melalui bronkoskop. Saat
penyemprotan dilakukan, aliran oksigen harus tetap diberikan untuk membantu
mempertahankan oksigenasi pasien. Jumlah total obat anastesi yang telah
diberikan harus diketahui dan tidak melebihi dosis yang direkomendasikan agar
terhindar dari efek samping dan komplikasi yang dapat terjadi akibat obat
anastesi.6,46 British Thoracic Society merekomendasikan dosis lidokain sebagai anastesi lokal untuk saluran napas tidak melebihi 8,2 mg / kg berat badan.8
Penilaian keberhasilan anastesi lokal saluran napas pada BSOL dapat di
kelompokkan sebagai berikut:45
Sangat baik : Saat bronkoskop melewati pita suara tidak terjadi batuk dan tidak
ada kesulitan melewati pita suara serta tidak ada kesulitan
melakukan memanipulasi untuk pelaksanaan prosedur. Jika
terjadi batuk saat pengambilan bahan pemeriksaan dari
endobronkial, akan mereda dalam beberapa detik.
Baik : Tidak ada kesulitan melewati pita suara, terjadi batuk yang ringan
saat bronkoskop melewati di daerah trakea dan bronkus.
Batuk selama pengambilan bahan pemeriksaan dari endobronkial
dapat berlangsung beberapa saat namun tidak mengganggu
penyelesaian prosedur dan tidak perlu penundaan atau perubahan
dalam cara pengambilan bahan.
Sedang : Tidak ada kesulitan melewati pita suara, tapi sering batuk
sepanjang pelaksanaan prosedur. Terkadang perlu penundaan
beberapa saat ketika menuju ke tahap/prosedur selanjutnya, tapi
pengambilan bahan pemeriksaan masih dapat dilakukan.
Buruk : Bronkoskop sulit melewati pita suara. Terjadi batuk yang parah
sehingga menyulitkan pengambilan bahan pemeriksaan dari
endobronkial dan prosedur harus dihentikan.
2.4 LIDOKAIN
Lidokain adalah obat anestesi lokal golongan ester. Lidokain disintetik
sebagai obat anestesi lokal golongan amida oleh Lofgren pada tahun 1943.
Lidokain merupakan obat anastesi lokal dengan mula kerja cepat dan efektif serta
memiliki efektifitas tinggi sebagai obat anti aritmia. Karena alasan ini, lidokain
dijadikan obat standar terhadap obat anestesi lokal.47,48,49 Obat anestesi lokal
hidrokarbon. Perbedaan penting antara golongan ester dan golongan amida adalah
rantai penghubung antara lipofilik dan hidrofiliknya.47,50 Lidokain terdiri dari
gugus lipofilik (biasanya merupakan suatu cincin aromatik) yang dihubungkan
suatu rantai perantara (dari gugus amida) dengan suatu gugus yang mudah
terionisasi (amine tersier). Zat anestesi merupakan basa lemah yang umumnya
tersedia dalam bentuk garam agar lebih mudah larut dan stabil.47,48,51
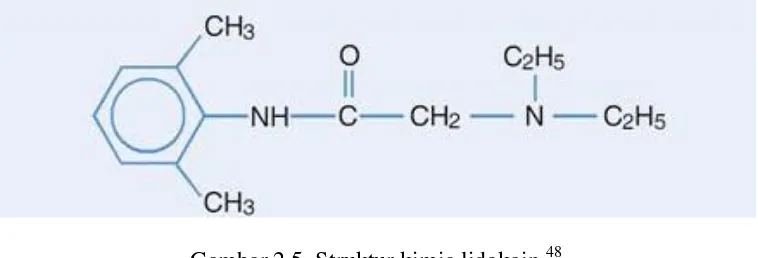
Gambar 2.5. Struktur kimia lidokain.48
Lidokain dapat diserap melalui selaput lendir, menghasilkan konsentrasi
serum puncak yang hampir setinggi ketika dosis ekivalen diberikan intravena.37
Pada pemberian intravena mula kerja dapat dicapai dalam waktu 45-90 detik.
Kadar puncak plasma dicapai dalam waktu 1-2 menit dengan waktu paruh 30-120
menit. Lidokain dimetabolisme dihati menjadi monoethylglcinexcylidide melalui
oksidative dealkylation, kemudian dihidrolisis menjadi xylidide. Monoethylglcinexcylidide mempunyai aktivitas sekitar 80% dari lidokain sebagai
antiaritmia sedangkan xylidide hanya mempunyai aktifitas antiaritmia 10%.
Xylidide dieksresi dalam urin sekitar 75% dalam bentuk
Pada keadaan tidak teraktivasi atau dalam keadaan istirahat saluran Na+
akan tertutup, sedangkan pada saat teraktivasi akan terbuka dan terjadilah
potensial aksi. Ikatan yang selektif terhadap molekul anastesi lokal pada bagian
dalam saluran Na+ saat terjadi pembukaan saluran Na+ akan menghambat
terjadinya depolarisasi dan menghambat potensial aksi. konfigurasi ini mencegah
penyebaran konduksi impuls saraf. Hal ini diartikan bahwa ikatan obat anestesi
lokal pada sisi yang spesifik yang terletak pada bagian sebelah dalam saluran Na+
akan mempertahankan saluran ini dalam keadaan tidak teraktivasi.47,48,49,50
Apabila terjadi aktivasi saluran Na+ pada membran saraf akan terjadi
penyebaran konduksi impuls saraf dan sensasi yang dirasakan oleh pasien akan
tergantung besarnya rangsangan yang diterima oleh membran saraf tersebut.
Sensasi dapat dirasakan pasien dari yang paling ringan sampai yang terberat
berupa sensasi yang mengganggu dan perasaan sakit.37,47,51
Pemberian lidokain yang diinstilasikan melalui bronkoskop ke saluran
napas akan cepat terserap ke dalam sirkulasi. Menurut Minman dkk, penyerapan
lidokain pada mukosa saluran napas berhubungan dengan berapa besar dosis
lidokain yang diberikan dan kadar lidokain yang terserap ke dalam sirkulasi.52
Lidokain terserap 15-60% dari dosis total yang diberikan jika digunakan untuk
anastesi lokal saluran napas.45 Kadar lidokain yang tinggi didalam plasma dapat
menimbulkan efek samping yang tidak diinginkan. Wu dkk melaporkan bahwa
pada seorang dengan gangguan penurunan daya tahan tubuh dan dengan gagal
ginjal kronis, lidokain dapat menimbulkan kejang jika diberikan dengan dosis
sampai 300-320 mg. Hari dkk juga melaporkan bahwa lidokain dapat
wanita 19 tahun dengan gangguan fungsi paru-paru. Bronkospasme juga
dilaporkan dapat terjadi pada pasien yang mendapat nebulisasi lidokain 4%
dengan adanya riwayat penyakit asma.53
Efek samping yang dapat jika kadar lidokain dalam plasma > 5ug/ml.
Gejala-gejala yang dapat timbul antara lain adalah spasme saluran napas, sangat
mengantuk, hiperaktif, tinnitus, vertigo, mual, muntah, kejang dan dapat terjadi
gangguan kesadaran.15,52,53
Beberapa pilihan teknik pemberian lidokain ke saluran napas telah
dilakukan untuk mengurangi besarnya dosis yang diberikan agar dapat terhindar
dari efek yang tidak diinginkan. Cara pemberian anastesi dengan lidokain secara
nebulisasi dapat menganastesi dari mulut sampai kesaluran pernapasan. Cara ini
ditoleransi dengan baik dan berhubungan dengan kadar lidokain dalam plasma
lebih rendah dibandingkan jika diberikan secara langsung ke dalam saluran napas.
Namun, pada beberapa penelitian menyebutkan bahwa pemberian lidokain secara
nebulisasi tidak dapat menurunkan jumlah tambahan lidokain yang dibutuhkan
oleh pemberian secara langsung ke saluran napas.2,9,10 Foster dan Hurewitz
menunjukkan bahwa pemberian nebulisasi lidokain dapat mengurangi kebutuhan
tambahan anestesi lokal yang diberikan kesaluran napas melalui bronkoskop
secara spray as you go.Demikian juga Gjonaj dkk melaporkan bahwa 50% dari pasien yang menerima nebulisasi lidokain tidak memerlukan tambahan lidokain.2
2.5 PENILAIAN KENYAMANAN PASIEN
Kenyamanan penderita yang dilakukan prosedur BSOL adalah sangat
secara langsung mempengaruhi keseluruhan hasil yang akan dicapai. Instilasi
bronkoskop itu sendiri dapat menyebabkan terjadinya sensasi yang tidak
menyenangkan di tempat yang dilalui bronkoskop, batuk dan perasaan takut.38
Untuk itu diperlukan tindakan-tindakan yang dapat meminimalkan keadaan
tersebut. Premedikasi yang baik dan penggunaan obat-obat anastesi diharapkan
dapat mengurangi rasa takut dan menghilangkan sensasi-sensasi yang tidak
menyenangkan saat instilasi bronkoskop berlangsung.15,32,54 Kenyamanan pasien
yang dilakukan prosedur BSOL dapat dinilai dengan sensasi yang dirasakan
pasien saat instilasi bronkoskop berlangsung, frekuensi batuk dan tersedak yang
terjadi saat istilasi bronkoskop. Kemudahan prosedur yang dirasakan oleh
operator yang telah berpengalaman dapat juga digunakan sebagai penanda bahwa
pasien tersebut merasa nyaman atas prosedur yang dilakukan.2,5,9,16,17,18,38,54
Beberapa skala telah dirancang sebagai metode untuk mengukur perasaan
yang mengganggu/tidak menyenangkan dan secara luas telah digunakan di
berbagai penelitian dan di dalam praktek klinisi sehari-hari. Nyeri adalah sensasi
yang menggangu dan tidak menyenangkan yang merupakan fenomena kompleks
multidimensi dan penilaian nyeri dibuat untuk membantu klinisi untuk
menanganinya di dalam praktek klinis sehari-hari.54
Beberapa metode yang umum digunakan untuk menilai intensitas sensasi
yang tidak menyenangkan antara lain Verbal Rating Scale (VRS), Numerical Rating Scale (NRS) dan Visual Analogue Scale (VAS). VRS adalah alat ukur yang menggunakan kata sifat untuk menggambarkan tingkat intensitas sensasi yang
berbeda, dari “tidak merasakan sensasi” sampai “sensasi yang sangat
angka pada setiap kata sifat sesuai dengan tingkat intensitas sensasi yang
dirasakan. VRS menggunakan 5 skor skala penilaian, yaitu:54,55
Skor 0 : tidak ada sensasi
Skor 1 : sedikit tidak menyenangkan
Skor 2 : tidak menyenangkan
Skor 3 : sangat tidak menyenangkan
Skor 4 : sama sekali tidak menyenangkan.
Angka tersebut berkaitan dengan kata sifat dalam VRS, kemudian
digunakan untuk memberikan skor untuk intensitas sensasi yang dirasakan oleh
pasien. VRS ini mempunyai keterbatasan didalam penggunaannya. Beberapa
keterbatasan VRS adalah adanya ketidakmampuan pasien untuk menghubungkan
kata sifat yang cocok untuk tingkat intensitas sensasi yang dirasakannya dan
ketidakmampuan pasien yang buta huruf untuk memahami kata sifat yang
digunakan.54
Numeral Rating Scale (NRS) adalah suatu alat ukur yang meminta pasien untuk menilai sensasi sesuai dengan tingkatan intensitas yang dirasakannya pada
skala numerik dari 0 – 10 atau 0 – 100. Angka 0 berarti “sensasi ditoleransi
dengan baik” dan 10 atau 100 berarti “sensasi yang sangat tidak
menyenangkan”.38,54,55,56
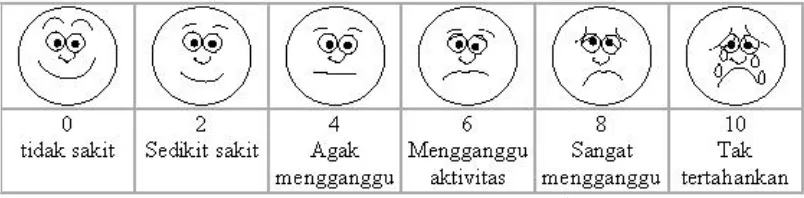
Skala nyeri numerik dapat dikombinasikan dengan gambar wajah dan
dapat lebih berguna pada pasien yang sulit berkomunikasi. Pasien diminta untuk
menunjuk ke gambar ekspresi wajah mulai dari wajah tersenyum sampai gambar
wajah yang sangat tidak senang yang mengekspresikan nyeri yang tak
tertahankan.53,56
Gambar 2.7. Face Pain Rating Scale.56
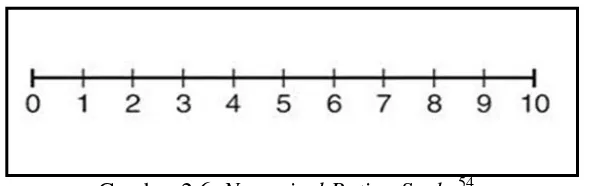
Visual Analogue Scale (VAS) adalah garis horizontal dengan label 0 (tidak terasa sensasi) di satu ujung dan 10 (sensasi sangat tidak menyenangkan) di ujung
lainnya. Pasien diminta untuk menandai pada garis horizontal sesuai dengan
tingkat intensitas sensasi yang dirasakannya. Kemudian jaraknya diukur dari batas
kiri sampai pada tanda yang diberikan pasien dan dicatat sebagai skor tingkat
intensitas sensasi pada pasien tersebut.38,54,56 Penggunaan VAS memiliki
kesalahan sekitar 20 mm.58 Skala VAS dapat dikategorikan menjadi 5 tingkatan
skala ketidaknyamanan yaitu:14
Skala 1 : 0-2 cm Tidak terasa sensasi tidak menyenangkan (Not unpleasant) Skala 2 : 2-4 cm Tidak nyaman (Uncomfortable)
Skala 3 : 4-6 cm Tidak menyenangkan (Unpleasant)
Ludington dan Dexter menyarankan penggunaan VAS skor sebagai data
rasio karena 0 mm merupakan benar nol (menunjukkan tidak adanya sensasi yang
mengganggu). Mereka menyatakan bahwa VAS skor memiliki sifat skala linear
dimana perbedaan antara setiap kenaikan sensasi yang dirasakan adalah sama.
Dengan demikian, sensasi yang dirasakan pada VAS skor 60 mm menunjukkan
dua kali dari skor VAS 30 mm, dan perbedaan sensasi yang dirasakan antara skor
VAS dari 30 mm dan 40 mm akan sama besarnya dengan perbedaan antara skor
VAS dari 70 mm dan 80 mm.57,58
Gambar 2.8. Visual Analogue Scale (VAS).56
VAS lebih sensitif terhadap pengukuran intensitas sensasi yang dirasakan
dari pada skala pengukuran lainnya seperti pada VRS dimana responnya lebih
terbatas. VAS juga lebih sensitif dibanding skala numerik maupun skala numerik
bergambar karena dengan VAS, tingkat intensitas sensasi yang dirasakan dapat
lebih terukur secara tepat.54,57
VAS adalah metode sederhana, efisien dan minimal intruktif yang dapat
dipercaya. Pada beberapa pasien mungkin dapat terjadi kesulitan dalam merespon
grafik VAS. Penjelasan yang baik dari dokter atau petugas kesehatan tentang
penilaian VAS ini dapat membantu pasien untuk menunjukkan tingkat intensitas
sensasi yang dirasaknnya pada grafik VAS sehingga pengukuran skor VAS dapat
Jumlah batuk dihitung mulai dari bronkoskop di instilasikan sampai
prosedur selesai dilakukan dan diklasifikasikan menurut skala keparahan
batuk:14,18
Skala 1: Tidak ada batuk
Skala 2 : Batuk sedikit yaitu jumlah batuk kurang dari 2 kali
Skala 3: Batuk sedang yaitu jumlah batuk antara 3 sampai 5 kali
Skala 4: Batuk yang banyak yaitu jumlah batuk lebih dari 5 kali.
Beberapa penelitian telah menggunakan nilai VAS ini sebagai acuan
penilaian intensitas sensasi saat prosedur bronkoskopi.9,17,55 Sethi, Tarneja dkk
menggunakan nilai VAS dan jumlah batuk untuk menilai kenyamanan pasien
yang dilakukan prosedur BSOL dengan membandingkan tiga cara pemberian
anastesi saluran napas. Sampel terbagi atas 3 kelompok, kelompok I pasien yang
di anastesi dengan lidokain 4% sebanyak 4 ml dengan injeksi melalui trakeal,
kelompok II pasien dengan menggunakan teknik spray as you go dan kelompok III pasien yang dilakukan nebulisasi lidokain 20 menit sebelum pelaksanaan
bronkoskopi. Hasil menunjukkan bahwa pada kelompok II mempunyai nilai VAS
yang lebih baik dan jumlah refleks batuk yang lebih sedikit dibandingkan
kelompok lainnya.14 Menurut Cullen dkk, pada pasien yang akan dilakukan
pemasangan pipa nasogastrik akan lebih nyaman jika sebelumnya diberi
nebulisasi lidokain 10% sebanyak 4 ml dimana rata-rata nilai VAS-nya 37,7 mm
dan pada kelompok plasebo 59,3 mm.59 Demikian juga Zainuddin dkk
yang sama pada pasien yang dilakukan prosedur BSOL yang dimasukkan melalui
hidung.60