BAB 2
TINJAUAN PUSTAKA
2.1. Sejarah Bronkoskopi
Bronkoskopi (broncos = saluran napas, skopi = melihat) adalah teknik visualisasi bagian dalam saluran napas untuk tujuan diagnostik dan terapiutik. Sebuah alat dimasukkan ke dalam saluran napas melalui hidung atau mulut atau kadang-kadang melalui trakeostomi. Hal ini untuk memeriksa saluran napas pasien untuk kelainan seperti benda asing, perdarahan, tumor, atau peradangan. Bronkoskopi dari tabung logam yang kaku dengan perangkat pencahayaan fleksibel serat optik dengan peralatan video realtime
Pada tahun 1964 Shigeto Ikeda mengubah pipa logam menjadi bronkoskopi serat optik lentur. Sejak tahun 1980 oleh Ikeda Bronkoskopi Serat Optik Lentur (BSOL) menjadi berkembang dan sangat popular mudah dipakai relatif aman pada penderita sakit berat atau penderita yang menggunakan ventilasi
mekanik. Komplikasi dan angka kematian pemakaian BSOL dilaporkan sangat rendah masing-masing 0,08-1,7% dan 0,01-0.1% (Rick, 2009).
Tindakan tehnik relatif aman sehingga dapat dilakukan tanpa seorang ahli anastesi. Komplikasi mungkin terjadi seperti obstruksi jalan napas, aritmia, reaksi toksis oleh karena anastesi lokal, pneumothorak, dan haemoptysis (Geraci, 2007).
2.2. Defenisi Bronkoskopi
Kata bronkoskopi berasal dari bahasa Yunani; broncho yang berarti batang tenggorokan dan scopos yang berarti melihat atau menonton. Jadi, bronkoskopi adalah pemeriksaan visual jalan nafas atau saluran pernafasan paru yang disebut bronkus. Lebih khusus lagi, bronkoskopi merupakan prosedur medis, yang dilakukan oleh dokter yang mempunyai kompetensi di bidangnya dengan memeriksa bronkus atau percabangan paru-paru untuk tujuan diagnostik dan terapeutik (pengobatan). Untuk prosedur ini dokter menggunakan bronkoskop, sejenis endoskop, yang merupakan instrumen untuk pemeriksaan organ dalam tubuh. Tergantung pada alasan medis atau indikasi klinis untuk bronkoskopi, dokter dapat menggunakan bronkoskopi kaku (rigid) atau Fiber Optic Bronchoscopy (FOB) (Becker, 2000).
Berdasarkan bentuk dan sifat alat bronkoskopi, saat ini dikenal dua macam bronkoskopi, yaitu Bronkoskopi kaku (Rigid) dan Bronkoskopi Serat Optik Lentur (BSOL). (Prakash, 2002)
2.3.1. Bronkoskopi Kaku (Rigid)
Bronkoskopi rigid merupakan alat yang berbentuk tabung lurus terbuat dari bahan stainless steel. Panjang dan lebar bervariasi, tetapi bronkoskopi untuk dewasa biasanya berukuran panjang 40 cm dan diameter berkisar 9-13,5 mm, tebal dinding bronkoskop berkisar 2-3 mm. Bronkoskopi rigid biasanya dilakukan dengan penderita di bawah anestesi umum. Tindakan ini harus dilakukan oleh bronchoscopist yang berpengalaman di ruang operasi. Bronkoskopi rigid diindikasikan pada penderita dengan obstruksi saluran nafas besar dimana dengan FOB tidak dapat dilakukan. Indikasi umum lainnya adalah: (Heart, 2004)
• Mengontrol dan penanganan batuk darah massif
• Mengeluarkan benda asing dari saluran trakeobronkial
• Penanganan stenosis saluran nafas
• Penanganan obstruksi saluran nafas akibat neoplasma
• Pemasangan sten bronkus
• Laser bronkoskopi
Bronkoskopi serat optik lentur (BSOL) juga dikenal sebagai Fiber Optic Bronchoscopy (FOB), sangat membantu dalam menegakkan diagnosis pada kelainan yang dijumpai di paru-paru, dan berkembang sebagai suatu prosedur diagnostik invasif paru. (Baughman, 2000)
FOB berupa tabung tipis panjang dengan diameter 5-6 mm, merupakan saluran untuk tempat penyisipan peralatan tambahan yang digunakan untuk mendapatkan sampel dahak ataupun jaringan. Biasanya 55 cm dari total panjang tabung FOB mengandung serat optik yang memancarkan cahaya. Ujung distal FOB memiliki sumber cahaya yang dapat memperbesar 120o dari 100o
Tabungnya sangat fleksibel sehingga memungkinkan operator untuk melihat sudut 160
lapangan pandang yang diproyeksikan ke layar video atau kamera. (Miyajawa, 2000)
o
-180o keatas dan 100o-130o ke bawah. Hal ini memungkinkan bronchoscopist FOB untuk melihat ke segmen yang lebih kecil dan segmen sub cabang bronkus ke atas dan ke bawah dari bronkus utama, dan juga ke depan belakang (anterior dan superior). (Miyajawa, 2000)
2.4. Indikasi Dan Kontra indikasi Bronkoskopi
2.4.1. Indikasi Bronkoskopi
Secara garis besar indikasi bronkoskopi adalah diagnosis, terapiutik dan penilaian pre-operatif (Kennedy, 2006).
2 Batuk darah : untuk melihat asal dan sebab perdarahan yang berpariasi dari mulai peradangan, infeksi, bronkolit, jamur dan keganasan.
3 Batuk kronis dan berat yang tidak jelas penyebabnya.
4 Sesak setempat yang dicurigai kemungkinan sumbatan oleh benda asing, gumpalan mukus atau darah dan tumor.
5 Kelainan gambaran radiologi seperti massa/tumor, atelektasis dan corakan difus pada parenkim paru
Manfaat bronkoskopi ini untuk pengambilan bahan pemeriksaan pada kasus infeksi paru, bahan untuk pemeriksaan kanker, mikrobiologi, dan melihat/ menilai apa yang ada didalam saluran napas (Kennedy, 2006).
2. Indikasi terapiutik bronkoskopi.
Tindakan terapi bronkoskopi untuk mengeluarkan benda asing, darah dan pertikel aspirat dan lain-lain (Kennedy, 2006).
3. Indikasi pre operatif.
Tindakan ini berguna untuk menentukan lokasi yang akan dilakukan operasi (Kennedy, 2006).
2.4.2. Kontra indikasi bronkoskopi
Kontra indikasi mengunakan BSOL sama dengan kontra indikasi pada alat yang kaku. Ada beberapa penderita yang tidak memungkinkan memakai bronkoskopi kaku sehingga dilakukan tindakan bronkoskopi Serat optik lentur dengan memakai anastesi lokal atau dengan anastesi umum (harus konsul dengan ahli anastesi). Tidak terdapat kontra indikasi absolute pada tindakan bronkoskopi diagnostik maupun terapiutik. Tindakan bronkoskopi dan diagnostik BAL aman dilakukan dengan memakai ventilasi mekanik (Prakash, 2006).
2.5. Persiapan Bronkoskopi
Dalam survei yang dilakukan American College of Chest Physician (ACCP) pada umumnya dilakukan prosedur sebelum tindakan bronkoskopi berupa
foto toraks, faal hemostasis, juga dilakukan EKG (Ecocardiography), analisa gas darah, elektrolit dan spirometri. Evaluasi jantung dilakukan pada penderita dengan penyakit koroner yang akan dilakukan bronkoskopi, karena penyakit ini dapat meningkatkan resiko pada saat bronkoskopi. (Colt, 2000)
Disamping pemeriksaan tersebut yang juga penting untuk dipersiapkan adalah yang berkaitan dengan penderita. Persiapan yang harus dilakukan terhadap penderita adalah : (Colt, 2000)
2. Memberikan informasi kepada penderita tentang tahapan yang akan dilakukan mulai dari persiapan bronkoskopi sampai pasca bronkoskopi, termasuk puasa sebagai persiapan sebelum bronkoskopi yang dilakukan sekitar 8 jam untuk mencegah terjadinya aspirasi isi lambung, penjelasan tentang tindakan anestesi yang dilakukan dan efek anestesi yang dirasakan penderita, puasa setelah menjalani tindakan bronkoskopi.
3. Menandatangani informed consent untuk tindakan yang akan dilakukan.
4. Melakukan evaluasi sebelum bronkoskopi untuk mengklasifikasikan berdasarkan kondisi fisik penderita. Berhubungan dengan kondisi fisik penderita American Association of Anesthesiologysts (ASA) membuat klasifikasi sebagai berikut :
ASA I : Penderita dengan kondisi fisik normal. ASA II : Penderita dengan penyakit sistemik ringan.
ASA III : Penderita dengan penyakit sistemik yang berat dengan
keterbatasan aktifitas.
ASA IV : Penderita dengan penyakit yang tergantung dengan obat-obatan agar dapat bertahan.
ASA V : Penderita dengan kondisi yang gawat dengan prediksi tidak akan bertahan hidup dalam 24 jam dengan atau tanpa bronkoskopi.
Selain persiapan pada penderita juga dilakukan persiapan fasilitas penunjang,
2. Ruangan:
• Broncoscopy suite
• Ruangan persiapan, ruangan tindakan, ruangan pemulihan, ruangan desinfeksi alat
3. Bronkoskopi :
• Kelengkapan televisi, video, foto
• Kelengkapan alat diagnostik dan terapi
4. Sarana penunjang :
• Oksigen, mesin penghisap lendir (suction).
• Alat pemantau EKG, oksimeter denyut
• Nebulizer
• Resusitator
• Jet ventilation
2.6. Tindakan Bronkoskopi
Ada tiga cara untuk melakukan FOB, yaitu melalui hidung (trans nasal), mulut (trans oral) atau melalui tabung endotrakeal (ETT). Elastisitas FOB memungkinkan bronkoskop melewati hidung, tenggorokan posterior, pita suara, trakea, karina membagi bronkus utama kanan dan kiri. Kemudian FOB masuk ke bronkus dan segmen yang lebih kecil kanan dan kiri paru. Karina dan semua segmen pada trakeobronkial divisualisasikan pada layar video bronkoskopi. Karina dinilai ketajamannya. Subsegmen paru dinilai posisi, tekstur, warna, ukuran dan patency. Mukosa bronkial juga diperiksa apakah ada infiltrasi, peradangan dan sekresi. (Stanzel, 2004)
Setelah tindakan bronkoskopi selesai dilakukan, penderita dipantau tanda-tanda vital seperi tekanan darah, denyut nadi, serta penderita tidak boleh mengkonsumsi apapun sampai dua jam setelah tindakan bronkoskopi selesai dilakukan. Batuk dengan sedikit darah, sakit tenggorokan dan ke tidak nyamanan karena alergi terhadap obat yang diberikan selama prosedur biasa dijumpai setelah tindakan bronkoskopi. Hal ini akan hilang setelah dua jam prosedur bronkoskopi selesai dilakukan. (Stanzel, 2004)
2.7. Komplikasi akibat BSOL
saluran napas, yang disebut pneumothorak. Meskipun bronkoskopi kaku dapat menggores atau merobek saluran napas atau merusak pita suara, resiko. Spasme laring merupakan komplikasi jarang namun kadang-kadang mungkin memerlukan intubasi trakea. Pasien dengan tumor atau perdarahan yang signifikan mungkin mengalami kesulitan bernafas meningkat (spasme) setelah bronkoskopi, kadang-kadang karena pembengkakan selaput lendir saluran pernapasan (Geraci, 2007
Komplikasi akibat BSOL ada tetapi jarang paska penempatan tube, termasuk kerusakan trakea, pemasangan tube yang kurang tepat, edema, erosi trakea, peradangan dan perdarahan dapat terjadi masuknya kuman patogen menjadi infeksi dan penyumbatan saluran pernapasan mengakibatkan pneumonia dan ateleksis. Hal ini sering bermanfaat dalam penatalaksanaan pasien yang mengalami stridor setelah ekstubasi
).
2.7.1 Pneumonia.
Pneumonia diklasifikasikan sebagai pneumonia atipikal disebabkan oleh S.pneumoniae atipikal, M.pneumoniae. Ternyata manifestasi kuman lain seperti
H.influenzae,S.aureus dan Gram negatif memberikan sindrom klinik identik
dengan pneumonia oleh S.pneumoniae. Pneumonia saat ini dikenal 2 kelompok yaitu Pneumonia Nasoklomial (PN) dan Pneumonia Komunitas (PK) yang di dapat dari masyarakat (Sudoyo, 2006).
Secara klinis pneumonia dapat bagi atas :
Pneumonia yang didapat dari masyarakat yaitu infeksi didapat diluar lingkungan rumah sakit.
2. Hospital acquired pneumonia (Nosokomial Pneumonia)
Pneumonia ini didapat selama penderita dirawat dirumah sakit lebih 48 jam setelah dirawat di RS, baik di ruang umum maupun ICU tetapi tidak sedang memakai ventilator mekanik (Sudoyo, 2006).
3. Pneumonia in the immunocompromise host.
Pneumonia ini terjadi akibat terganggu sistem kekebalan tubuh. Masalah ini semakin meningkat dengan penggunaan obat-obatan sitotoksik dan imunosupresif. Pneumonia adalah peradangan mengenai parenkim paru, distal dari bronkiolus terminalis mencakup bronkiolus respiratorius, alvioli serta menimbulkan konsolidasi jaringan paru dan gangguan pertukaran gas setempat. Diagnosis ditegakkan dengan manifestasi, beratnya proses penyakit dan etiologi pneumonia cara ini mengarah pada terapi impiris dan permilihan antibiotik yang sesuai terhadap mikroorganisme penyebabnya. (Priyanti, 2003)
Etiologi pneumonia berbeda beda jenis bakterinya pola kuman rumah sakit besar dan rumah sakit kecil. Dilaporkan adanya S.pneumoniae pada 9-20% kasus. M. pneumoniae 13-37%, Chlamydia pneumonia 17%. Patogen Pneumonia Komunitas rawat inap diluar ICU 20-70% penyebabnya, S pneumoniae 20-60%, H influenza 3-10%, S aureus, Gram negatif enteric, M pneumoniae, C
pneumoniae, Legionella dan virus 10 % (Sudoyo, 2006).
sedangkan pola bakteri di Rumah Sakit Syaiful Anwar Malang tahun 2000-2001, K.pneumoniae 17,8% Actinobacilus anitratus 17,8% Staphylococcus coagulase
negatif 9,8% Pseudomonas aerogenosa 9,5% dan Staphylococcus coagulasi positif 8,1% (Priyanti, 2003).
Gejala klinis pneumonia didahului oleh infeksi saluran napas akut bagian atas selama beberapa hari kemudian demam, menggigil, suhu tubuh meningkat sampai 40o
Kasus pneumonia yang disebabkan oleh Legionella dapat dijumpai sejak sakit perut, diare, sementara pneumonia oleh Streptococcus pneumonia dengan dahak yang khas berwarna berkarat dan pneumonia yang disebabkan oleh Klebsiella mungkin memiliki dahak berdarah (Jelly Kismis); (Darby, 2008).
C sakit tenggorokan, nyeri otot dan sendi, disertai batuk produktif, sputum mocoid, purulen campur darah, sesak napas, nyeri dada, pada pemeriksaan fisik diagnostik dada yang sakit tertinggal waktu bernapas, suara napas brokial kadang melemah didapati ronki basah melemah atau halus yang kemudian ronki basah kasar pada stadium resolusi (Priyanti, 2003).
Kondisi dan faktor resiko mempengaruhi pneumonia merokok, immunodefesiensi, alkoholisme, paru-paru obstruktif kronik, penyakit ginjal kronik, dan penyakit hati. Diluar negeri bakteri penyebab paling umum dari komunitas peneumonia, dengan Streptococcus pneumonia disolasi 50% kasus, Haemophilus influenza 20%, Chlamydophila pneumonia13%, Mycoplasma
pneumonia3%. Staphylococcus aureus, Moraxella catharralis, Legionella
Penyebaran organisme dengan faktor yang ada seperti alkoholisme dikaitkan dengan Streptococcus pneumonia, organisme anaerob, dan Mycobacterium tuberculosis, merokok dengan fasilitasi efek Streptococcus
pneumonia, Haemophilus influenza, Moraxella catharralis, dan Legionella
pneumophila (Eddy, 2005).
Selain virus jamur juga dapat menyebabkan pneumonia disebut pneumonia jamur biasanya pada orang dewasa dengan sistem kekebalan tubuh menurun, lemah karena HIV, obat imunosupresif atau masalah medis lainnya jamur yang sering adalah Hystoplasma capsulatum, Blastomyces, Cryptococcus neoformans, Pneumocytis carinii, Coccodioides immitis, Histoplasmosis biasanya dilembah
sungai Missippi dan coccodiodomycosis. Ada juga parasit penyebab pneumonia tersering adalah Toxoplasma gondii, Strongyloides, Ascaris lumbricoides, Plasmodium malaria, organisme ini masuk dalam tubuh melalui kulit,
pencernaan, melalui vektor serangga. Berbagai parasit dapat mempengaruhi paru paru kecuali Parogonimus westermani, Ascaris dan Strongyloides merangsang langsung eosinipilik, menjadi eosinipilik pneumonia (Vijayan, 2009).
2.7.2. Atelektasis .
Penutupan paru-paru sehingga pertukaran gas berkurang atau tidak ada sama sekali. Atelektasis di temukan dengan foto thorak atau pemeriksaan radiologi lainnya, atelektasis dapat terjadi paska operasi atau akibat defesiensi surfaktan, pada neonatus premature menyebabkan gangguan pernapasan pada bayi.
Klasifikasi :
Atelektasis merupakan kondisi akut dan kronis. Yang akut dikenal sebagai airlessness. Kondisi kronis ditandai dengan campuran kompleks antara airlessness infeksi, Atelektasis dapat komplikasi dari penyakit asbes (White,
2002).
Tanda dan gejala :
2.8. Mikroorganisme yang sering muncul pada (BSOL).
2.8.1 Burkholderia cepacia kompleks
Patogenesis :
Burkholderia cepacia patogen manusia menyebabkan pneumonia,
ditemukan dalam air dan tanah dan dapat bertahan waktu yang lama di lingkungan lembab, individu immunokompromise penyakit paru yang mendasari seperti kistik fibrosis atau penyakit Granulomatosa kronis. Infeksi BCC menyebabkan
penurunan cepat fungsi paru-paru dan mengakibatkan kematian. B.cepacia ditemukan Walter Burkholder. Pada 1980-an, pertama fibrosis kistik, tingkat kematian 35%.
Tanda dan gejala :
Demam Panas dingin Batuk Sesak napas Sakit kepala Kantuk Nyeri dada Nyeri perut Pembesaran limpa Pembesaran hati
Penyakit tulang Penyakit sendi Limfadenitis
Pengobatan :
Pengobatan dengan antibiotik Ceftazidime, Doxycycline, Piperasilin, Meropenem, dan Trimetoprim/sulfametoksazol (Kotrimoksazol). Meskipun Kotrimoksazol dianggap sebagai obat pilihan untuk infeksi B. cepacia, Ceftazidime, Doxycycline, Perasilin dan Meropenem dianggap opsi alternatif di mana Kotrimoksazol tidak dapat diberikan karena bahaya reaksi hipersensitivitas, intoleransi atau resistensi (Ortega, 2007).
2.8.2. Pseudomonas aeruginosa
Pseudomonas aeruginosa bakteri menyebabkan penyakit hewan dan
manusia ditemukan di tanah, air, flora kulit .
Gejala :
Penyebab infeksi peradangan dan sepsis pada paru-paru, saluran kemih, dan ginjal, berakibat fatal, ditemukan diperalatan medis, kateter, menyebabkan infeksi silang di rumah sakit dan klinik, bak mandi.
Patogenesis :
Pseudomonas aeruginosa masuk ke aliran darah (gram stain) melalui
bronkopneumonia kistik, syok septik, gangrenosum lesi kulit, infeksi saluran kemih, infeksi gastrointestinal, Nekrotik enterokolitis, bayi prematur dan kanker, infeksi jaringan lunak, infeksi perdarahan, nekrosis luka bakar dan telinga luar (otitis eksternal). Pseudomonas penyebab pneumonia komunitas, ventilator pneumonia. Infeksi oportunistik kronis, peralatan medis (Todar's, 2004).
Pengobatan :
Pseudomonas aeruginosa resisten terhadap berbagai macam antibiotik
terapi P. aeruginosa dapat dikombinasikan dengan antibiotik yang memiliki aktivitas terhadap P. aeruginosa mungkin termasuk aminoglikosida (Gentamisin, Amikasin), kuinolon (Ciprofloxacin, Levofloxacin), Sefalosporin (Ceftazidime, Sefepim, Cefoperazone) Penisilin anti Pseudomonas : Karbenisilin dan Tikarsilin, dan piperasilin). P. aeruginosa tahan terhadap semua penisilin Carbapenems (Meropenem, Imipenem), Polymyxins (Polimiksin B dan Colistin) monobactam (Aztreonam), di beberapa rumah sakit pada infeksi dangkal (misalnya: infeksi telinga atau infeksi kuku), Gentamisin topikal atau colistin dapat digunakan (Hachem, 2007).
2.8.3. Acinetobacter baumanii
A.baumannii Bakteri gram negatif, infeksi nosokomial. Bakteri dapat
seperti meningitis, pneumonia, bakteremia dan terhadap kontaminasi tangan petugas kesehatan (Jordi, 2007).
Patogenesis :
Bakteri masuk kedalam tubuh melalui nosokomial, kulit, peralatan medis, luka kotor, tindakan ventilator di unit perawatan intensif, pemasangan voley kateter, pamasangan kateter vena central, kontak makanan, air tercemar masuk melalui mulut, hidung, kulit yang terluka masuk ke pembuluh darah (bakteremia) kemudian masuk paru paru menyebabkan infeksi paru (pneumonia) masuk otak (meningitis) masuk kesaluran kemih (infeksi saluran kemih) sangat menular pada penyakit imunokompromise yang mendasarinya seperti diabetes (ulkus gangrenosum).
Gejala klinis :
Tanda dan gejala demam, merah, bengkak, hangat, nyeri daerah kulit atau luka, kulit bergelombang dengan lecet, batuk, nyeri dada, atau kesulitan bernapas nyeri perasaan saat buang air kecil, kantuk, sakit kepala, atau leher kaku.
Pengobatan :
Terapi Acinetobacter baumannii dengan aminoglikosida, seperti (Amikasin, kombinasi dengan beta - laktamase - seperti Piperasilin (bersama beta - laktamase inhibitor - tazaobactam) atau Meropenem. Inhibitor beta - laktamase, terutama sulbaktam.
Extended - spectrumbeta - laktamase (ESBL) keluarga Enterobacteriaceae mengekspresikan plasmid - dikodekan - laktamase (misalnya, TEM-1, TEM-2, dan SHV-1) yang resisten terhadap Penisilin.Pada b-laktamase (ESBL), ESBL adalah beta-laktamase menghidrolisis sefalosporin (Cefotaksim, Ceftriakson, dan Ceftazidime, Aztreonam oxyimino-monobactam). Jadi ESBL resisten terhadap antibiotik tersebut dan laktam oxyimino-beta. Dalam keadaan biasa, gen TEM-1, TEM-2, atau SHV-1 mengubah konfigurasi asam amino di sekitar-laktamase, laktam rentan terhadap hidrolisis enzim. Peningkatan jumlah ESBL bukan dari TEM atau SHV tetapi ESBL sering plasmid yang produksi ESBL. Gen yang kode resistensi terhadap golongan obat (misalnya, aminoglikosida) oleh karena itu, pilihan antibiotik dalam pengobatan organisme ESBL-memproduksi sangat terbatas. Organisme produksi ESBL rentan terhadap beberapa sefalosporin, namun pengobatan antibiotik tersebut tingkat kegagalan yang tinggi (Bush, 2010)
2.8.5. Klebsiella pneumonia
.
Klebsiella pneumoniae adalah Gram-negatif, non-motil, kapsul, fermentasi
laktosa, anaerobik fakultatif, berbentuk batang. Flora normal mulut, kulit, dan usus, organisme cenderung menyebabkan infeksi 'oportunistik', mempengaruhi tubuh bila kondisi medis yang mendasari atau ketika mekanisme kekebalan tubuh melemah, dapat menginfeksi saluran kencing, saluran pencernaan, bagaimanapun paru-paru paling serius, dimana menyebabkan pneumonia.
Membedakan pneumonia yang disebabkan Klebsiella adalah kecepatan dari perkembangan penyakit. Klebsiella pneumonia memicu kerusakan cepat dari jaringan paru-paru, dan akibatnya,gejala manifest cepat.
Gejala awal :
Demam mendadak tinggi, pusing, sakit kepala, menggigil dan kelelahan. Batuk berlebihan dengan sputum tebal, kental, banyak dan berdarah.
Gejala Lanjutan :
Klebsiella pneumonia ketika diabaikan, cepat membentuk abses, kantong kecil yang dipenuhi dengan bakteri dan jaringan mati. Sesak napas, terengah-engah dan nyeri dada mungkin akibat rusak paru-paru, kulit menjadi dingin dan berkeringat, nafsu makan menurun drastis.
Patogenesis :
yang, dan luka bedah,
Kontaminasi tindakan beresiko tinggi, misalnya, endoskopi, bronkoskopi dan pemesangan kateter urin. Penggunaan antibiotik yang tidak tepat menjadi faktor meningkatkan risiko infeksi nosokomial sepsis dan syok septik dengan bakteri Klebsiella.
tromboflebitis, kolesistitis, diare, infeksi saluran pernapasan atas, osteomielitis, meningitis, bakteremia, septikemia dan invasif.
Pengobatan :
Organisme Klebsiella sering resisten terhadap antibiotik, kemampuan untuk menghasilkan extended-spectrum beta-laktamase ESBL tahan terhadap banyak antibiotik. Resistensi sering golongan Aminoglikosida, Fluoroquinolones, Tetrasiklin, dan Trimetoprim/sulfametoksazol. Pemilihan tergantung pada pola-kerentanan tergantung tubuh yang terinfeksi. Untuk infeksi berat, penggunaan awal singkat (48-72 jam) dari terapi kombinasi, beralih ke mono terapi setelah pola kerentanan.
Jika Klebsiella tidak memiliki resistensi antibiotik, antibiotik digunakan seperti Ampisilin / sulbaktam, Piperacillin / tazobactam, Tikarsilin / klavulanat, Ceftazidime, Sefepime, Levofloxacin, Meropenem, dan Ertapenem. Meropenem pilihan terbaik dengan Klebsiella ESBL+, hindari penyebaran infeksi Klebsiella antara pasien dengan tenaga kesehatan harus taat pencegahan dan pengendalian (Tind, 2012).
2.8.6. Citrobacter freundii
tanah, air, limbah, makanan dan saluran pencernaan dan infeksi oportunistik, infeksi nosokomial
Patogenesis :
Citrobacter freundii adalah mikroba oportunistik, infeksi nosokomial, dan
tidak menyebabkan penyakit atau gejala pada manusia yang sehat, hanya menimpa orang-orang yang memiliki sistem kekebalan tubuh lemah cenderung menyebabkan infeksi saluran kemih, saluran pernapasan, darah, pankreas, hati dan penyakit empedu.
Gejala :
Infeksi saluran kemih : rasa terbakar saat buang air kecil, dorongan untuk buang air kecil, urin berbau, sedikit buang air kecil, darah dalam urin, demam, dan terasa panas atau nyeri di punggung bawah/atau panggul. Penyebab paling signifikan gerakan dan tingkat kebersihan yang buruk setelah hubungan seksual menyebabkan perubahan inflamasi abnormal pada usus, mengakibatkan perubahan nekrotik, meningitis neonatal. Meninges atau penutup dari otak bisa meradang karena infiltrasi bakteri, dapat menembus sawar darah-otak (yang terdiri dari endotelium kapiler otak dan pleksus koroid epitel). Hal ini dapat menyerang dan mereplikasi di otak. Gejala antara lain: demam tinggi, muntah proyektil dan kejang. Infeksi peritonitis dan infeksi juga telah dilaporkan sering terlihat pada pasien rawat inap dan kekebalan menurun dan bersal dari pemesangan kateter kemih (Whalen, 2007).
Pengobatan :
Diberikan antibiotik Amikasin, Amikasin, Cefepime, Cefotetan, Ceftazidime, Ceftriaxone, Cefuroxime, Ciprofloxacin, Meropenem, Levofloxacin, Nitrofurantoin, Ofloxacin, Piperacillin.
2.8.7. Aerogenes Enterobacter
Aerogenes Enterobacter Gram-negatif, oksidase negatif, katalase positif,
sitrat positif, indol negatif, bakteri berbentuk batang, infeksi nosokomial infeksi oportunistik. Mayoritas sensitif terhadap antibiotik, mekanisme resistensi, laktamase berarti cepat menjadi resisten terhadap antibiotik, membutuhkan perubahan antibiotik menghindari memburuknya sepsis.
• Demam tinggi atau hipotermia • Takikardia
• Hipoksemia • Takipnea • Sianosis
Tanda dan gejala :
Patogenesis :
Pengobatan :
Antimikroba hampir semua infeksi Enterobacter antimikroba dapat diberikan meliputi:
• Beta-laktam: Carbapenem, Sefalosporin • Aminoglikosida
• Fluoroquinolon •
Trimethoprim-2.8.8. Escherichia coli
sulfamethoxazole
Escherichia coli, E. coli, Bakteri gram-negatif ditemukan oleh Theodor
Escherich dalam, usus besar. E. Coli tidak berbahaya, beberapa E. Coli tipe O157: H7, mengakibatkan keracunan makanan diare berdarah karena eksotoksin.
Ecoli dapat menguntungkan manusia memproduksi vitamin.
Patogenesis :
Escherichia coli O157 : H7 patogen berhubungan dengan makanan dapat
menyebabkan kolitis hemoragik, sindrom uremik hemolitik, sekuele infeksi menyebabkan gagal ginjal dan kematian. E. coli flora normal usus. E. coli O157 : H7 maksudnya hari 7 pembentuk koloni) . Selanjutnya di bagian usus dari waktu
Gejala :
Diare, diare berdarah, kram perut, tidak ada gejala beberapa kasus sedikit/tidak ada demam
Pengobatan :
. Hemolitik uremik sindrom - (HUS) : sindrom hemolitik uremik - pucat (anemia), demam, memar atau mimisan ( akibat kerusakan trombosit), kelelahan, sesak napas, pembengkakan, terutama tangan dan kaki, penyakit kuning, dan urin berkurang. Thrombocytopenic purpura trombotik (TTP): trombotik thrombocytopenic purpura disebabkan hilangnya trombosit, namun gejala berbeda dan terutama terjadi pada orang tua. Gejala demam, lemas lemas, gagal ginjal, dan gangguan mental cepat berkembang kegagalan organ dan kematian. Sampai tahun 1980-an, TTP dianggap penyakit yang fatal.
Sementara penggantian cairan dan awasi tekanan tekanan darah cairan mungkin diperlukan untuk mencegah kematian akibat dehidrasi, sebagian besar korban sembuh tanpa pengobatan lima sampai 10 hari. Tidak ada bukti bahwa antibiotik memperbaiki perjalanan penyakit, dan pengobatan dengan antibiotik dapat memicu sindrom uremik hemolitik. Obat anti diare, seperti Loperamide (Imodium), juga harus dihindari karena dapat memperpanjang durasi infeksi. Strategi pengobatan baru tertentu, seperti penggunaan strategi anti-induksi untuk mencegah produksi toksin dan penggunaan anti-toksin Shiga antibodi, masih tahap diusulkan
2.8.9. Pseudomonas mendocina
Pseudomonas mendocina gram-negatif, oportunistik, nosokomial infeksi,
infeksi endokarditis dan spondylodiscitis. Pengobatan sepsis kombinasi Penisilin, Sefalosporin, Aminoglikosida, atau Fluorokuinolon antibiotik selama minimal 6 minggu, kombinasi antibiotik pengobatan Aminoglikosida 4 hari dan Fluorokuinolon oral 2 minggu (Chi, 2005).
Patogenesis :
Dapat menempel pada selaput lendir atau kulit → dapat menyebar secara sistemik → sepsis → sering menimbulkan kematian. Sering resisten terhadap antimikroba → multiresisten.
Manifestasi klinis :
Infeksi pada luka bakar - Ektima gangrenosum Infeksi saluran kemih - Pneumonia
Sepsis yang fatal - Keratitis Meningitis - Otitis Eksterna
Pengobatan :
1. Ticarcillin - Tobramycin
2. Piperacillin - Amikacin
3. Ceftazidim - Aztreonam
4. Cefaperazon - Imipenem
5. Gentamycin - Ciprofloxacin
2.8.10.Delftia acidovorans
Delftia acidovorans adalah non-spora, aerob batang gram-negatif, aerobik,
non-fermentasi, gram negatif batang tergolong Pseudomonas.
Patogenesis :
Infeksi berasal dari kateter, selang infus, bakteremia, empyema, ulkus kornea, otitis media, aspirasi tabung endotrakea, tindakan invasif, infeksi individu imunokompeten (Perla, 2005).
Gejala :
Sindrom Sjogrens adalah penyakit yang mempengaruhi kelenjar yang menghasilkan air liur dan air mata, menyebabkan mata kering dan mulut kering. Penyebab sindrom Sjogrens tidak diketahui, tetapi peradangan memainkan peran penting.
Pengobatan :
Imipenem / cilastin telah diberikan selama empat minggu.
2.8.11. Staphylococcus haemolyticus.
Berbentuk coccus, Gram - positif, non - motil, tidak - berspora, anaerob fakultatif dan koagulase-negatif, flora kulit manusia, ditemukan di aksila, perineum, dan daerah inguinal, patogen oportunistik. Infeksi dapat sistemik dan sering dengan alat-alat medis, tahan antibiotik, sebagai patogen nosokomial.
Endokarditis, pepticemia, peritonitis dan infeksi saluran kemih, luka, infeksi tulang, sendi, infeksi jaringan lunak pada immunocompromise (Rolston, 2003).
Patogenesis :
S. haemolyticus bermigrasi dari kulit, sepanjang permukaan eksternal,
hubungan pasien dengan petugas kesehatan penyebabkan infeksi lokal atau menjadi sistemik (bakteremia), dan sering pada alat medis, tahan antibiotik. Tingkat keparahan infeksi bervariasi tergantung, frekuensi manipulasi, faktor virulensi, hindari kontak dari penyebab diatas sebagai pengobatan yang terbaik.
Pengobatan :
Vancomycin atau dapat diberikan, glycopeptides dengan β - laktamse kerja
secara sinergis Staphylococcus haemolyticus memiliki sensitif satu atau lebih antibiotik berikut: Penisilin, Cephalosporin, Macrolides, Kuinolon, Tetrasiklin, Aminoglikosida, Glikopeptida, dan Fosfomycin, Glycopeptide (Vancomycin ). (Vignaroli, 2006).
2.8.12. Staphylococcus aureus
Staphylococcus aureus
Patogenesis :
Staphylococcus aureus berkembang strategi komprehensif untuk
mengatasi tantangan ditimbulkan oleh sistem kekebalan tubuh manusia. Munculnya Methicillin-resistant . Staphylococcus aureus (CA-MRSA) infeksi pada individu tanpa kondisi predisposisi peningkatan patogenisitas bakteri yang mungkin terkait dengan akuisisi elemen genetik baru. Hebatnya, penyebab yang mendasari epidemi tidak diketahui. Bagaimana akuisisi gen baru dapat menjelaskan peningkatan kejadian dan keparahan penyakit CA-MRSA. S. aureus memiliki repertoar luar biasa dari faktor virulensi mampu bertahan hidup dalam kondisi ekstrim dalam tubuh manusia. Staphylococcus aureus mempertahankan kontrol baik dari ekspresi virulensi dan sebagian besar jarang menyebabkan infeksi pada manusia sehat.
Gejala :
Infeksi Staphylococcus aureus diantaranya bisul bakteri memproduksi nanah (piogenik).
Pengobatan :
2.8.13. Stenotrophomonas maltophilia
Stenotrophomonas maltophilia non fermentative, gram-negatif, aerobik,
motil flagella polar, dan tumbuh agar Mac Conkey koloni berpigmen, katalase-positif, oksidase-negatif, reaksi positif DNase immunokompromise,
Patogenesis :
Infeksi nosokomial, berada dikanul oksigen, endotrakeal atau tabung trakeostomi, saluran pernapasan dan kateter urin. Infeksi difasilitasi bahan prostetik (plastik atau logam), dan perawatan efektif adalah pemusnahan bahan prostetik.
Gejala :
Perasaan depresi, suasana cemas, nyeri, insomnia, headaches kantuk (mengantuk) masalah keseimbangan, disfungsi seksual, nyeri pada punggung bawah, kejang otot, masalah kandung kemih, mual, Back pain pusing, perut nyeri, ketegangan otot, hiperventilasi migrain sakit kepala ruam (kemerahan, pembengkakan).
Pengobatan :
S. Maltophilia sensitif terhadap Kotrimoksasol dan tikarsilin, meskipun
luas (Carbapenem). Hal ini biasanya tidak rentan terhadap Piperasilin, dan rentan terhadap Ceftazidime. Tigecycline, Polimiksin B obat yang efektif (Burke, 2011).
2.8.14. Streptococcus salivarius
Streptococcus salivarius bulat, gram positif, non - motil, non - sporing,
katalase negatif, dan anaerobik fakultatif. Saluran pernapasan bagian atas manusia beberapa jam setelah lahir, patogen oportunistik septikemia dengan neutropenia (kekurangan sel darah putih), probiotik dalam pencegahan infeksi oral. BLIS (Bakteriosin seperti Zat Hambat ) merupakan peptida antimikroba.
Patogenisitas toxisitas
S. salivarius infeksi meningitis, dan bakteremia, perikarditis, peritonitis
bakteri spontan, jejunitis akut, abses pankreas, endokarditis multimicrobial, dini sepsis neonatal, sinusitis, endophthalmitits, impetigo bulosa dan femoral osteitis memasuki aliran darah, virulensi rendah bakteremia faktor predisposisi lokal, gangguan mukosa dan penyakit yang mendasari serius, seperti keganasan atau sirosis hati (infeksi tenggorokan).
darah (bakteremia) setelah endoskopi dan intervensi terapeutik Setelah organisme adalah dalam aliran darah masuk berbagai anatomi termasuk meninges dan cairan serebrospinal (Rafailidis, 2005).
Gejala :
Streptococcus salivarius flora normal mulut manusia jarang menyebabkan
infeksi invasif. Meningitis adalah infeksi jarang namun semakin dilaporkan disebabkan oleh S. salivarius. Meskipun meningkatnya jumlah kasus yang dilaporkan komprehensif dari literatur tentang S. salivarius meningitis yang kurang. Hasil yang umumnya menguntungkan dengan manajemen antibiotik. Dokter harus mencurigai S. salivarius meningitis pada pasien akut setelah prosedur medis atau bedah yang melibatkan meninges.
Pengobatan :
Peka terhadap berbagai antibiotik, termasuk Ciprofloxacin, Levofloxacin, Metronidazol, Amoksisilin, Ceftriaxone, Clindamisin, Rifampisin, Gentamisin, Cefuroxime, Cefotaxime, dan Vankomisin. Strain tertentu dari S. salivarius resistensi parsial terhadap Penisilin, Ceftriaxone, Erithromisin, dan Meropenem.
2.8.15. Serratia marcescens
Serratia marcescens gram-negatif berbentuk batang family dari
Enterobakteri patogen manusia, S. marcescens infeksi didapat di rumah sakit,
saluran kencing dan sistem pencernaan lembab, kamar mandi terutama ubin, sudut shower, celah air dikeramik, bak mandi, bermanifestasi warna merah muda dan makan berlendir bahan fosfor /zat lemak seperti sabun dan residu sampo. S. marcescens ditemukan di lingkungan seperti tempat kotoran, dan subgingiva gigi
S. marcescens menghasilkan tripyrrole pigmen orange kemerahan disebut
prodigiosin pewarnaan ekstrinsik gigi. Nosokomial kateter, bakteremia saluran kemih, infeksi luka, pada penyakit sistem pencernaan. S. marcescens penyebab infeksi bayi baru lahir, imunodefisiensi kanker, leukemia atau penyakit kronis, neurologis dan urologis kronis risiko tinggi.
Patogenesis :
Pada manusia menyebabkan infeksi saluran kemih, saluran pernapasan, luka, konjungtivitis, keratitis, endophthalmitis, endokarditis dan osteomielitis (menggunakan obat-obatan intravena), Pneumonia, dan meningitis. S. marcescens dikaitkan dengan 19 kasus di rumah sakit Alabama 2011, terjadi kematian akibat pasien menerima nutrisi parenteral
Serratia sepsis :
sepsis, jenis operasi kepala atau bedah saraf dapat meningitis, pengguna obat terlarang dan pecandu heroin menyebabkan endokarditis (peradangan, menggigil, keringat berlebihan, kelelahan, demam, dan nyeri sendi kematian pasien sangat tinggi (Nisbet, 2011).
2.8.16 . Achromobacter denitrificans
Achromobacter denitrificans gram negatif oksidase dan katalase - positif
aerobik bakteri motil genus Achromobacter menyebabkan infeksi pada manusia. Endokarditis infeksi endovaskular. Achromobacter spesies endokarditis infektif mendasari immunodefisiensi atau katup jantung prostetik endokarditis sekunder Achromobacter xylosoxidans subspesies denitrificans. Infeksi mengancam jiwa ini
berhasil diobati dengan penggantian katup gabungan dan terapi antibiotik jangka panjang. Achromobacter endokarditis. penyebab endokarditis nosokomial (Gray, 2010).
Gejala :
Achromobacter muncul spesies gram negatif infeksi bakteri yang dapat
mempengaruhi pasien imunosupresi, infeksi aliran darah yang disebabkan oleh organisme ini pada pasien dengan keganasan yang mendasarinya.
Resistensi pada Cephalosporin, Aminoglikosida, dan Kuinolon telah sensitif terhadap antibiotik Cotrimoksazol, Piperasilin-tazobactam, Merope- nem dan Ceftazidime.
2.9. Infeksi Nosokomial
Infeksi nosokomial, berasal dari kata nosokomeion yang berarti rumah sakit (nosos = penyakit, komeo = perawatan). Jadi dengan kata lain infeksi yang didapat pasien ketika pasien tersebut dirawat di rumah sakit disebut dengan infeksi nosokomial. Dikatakan infeksi nosokomial bila pada saat masuk rumah sakit pasien tidak menunjukkan gejala-gejala klinis infeksi, tidak dalam masa inkubasi dari infeksi dan terjadi 3 x 24 jam setelah pasien masuk rumah sakit, infeksi tersebut bukan merupakan sisa (residual) dari infeksi sebelumnya. Umumnya infeksi nosokomial mengenai saluran kemih dan berbagai macam pneumonia. (Amelia, 2011)
Infeksi nosokomial dapat terjadi pada sesama pasien, tenaga medis ataupun pengunjung rumah sakit. Penyebaran mikroorganisme penyebab infeksi nasokomial melalui 5 cara antara lain : kontak baik langsung maupun tidak langsung, udara, droplet, vehicles (zat pembawa) dan vektor. (Amelia, 2011)
1.Contact Precautions
Kewaspadaan ini mengurangi resiko terjadinya penyebaran organisme dari pasien yang terinfeksi atau terkolonisasi melalui kontak langsung maupun tidak langsung.
a. Kontak langsung
Kontak langsung bila terjadi hubungan langsung melalui permukaan tubuh antara 2 orang pasien, dimana yang satu sebagai sumber infeksi nasokomial sedangkan yang satu lagi pasien yang gampang dimasuki oleh mikroorganisme nasokomial akibat rendahnya daya tahan tubuh. Atau kontak antara tenaga medis dengan pasien, misalnya pada saat tenaga medis memandikan pasien.
b. Kontak tidak langsung
endoskopi, tindakan bronkoskopi BAL dan tindakan bronkoskopi washing. Oleh karena itu untuk mencegah hal ini tenaga medis
dianjurkan agar menggunakan dispossable syringe (jarum suntik yang hanya dipakai untuk satu pasien), sarung tangan dan alat-alat infus yang baru untuk satu pasien, alat endoskopi dan alat bronkoskopi yang dipakai untuk tindakan pasien berikutnya lebih ditingkatkan tehnik sterilisasi dan desinfektan agar terhindar dari infeksi nosokomial.
2. Melalui udara (Airbone Transmission)
Biasanya tejadi pada pasien yang tinggal satu ruangan dengan pasien sumber infeksi. dimana mikroorganisme nasokomial dapat berada di udara selama beberapa jam dan tersebar luas kemudian dihirup oleh pasien yang rentan terhadap infeksi (ukuran partikel biasanya ≤ 5μm atau lebih kecil). Mikroorganisme yang dapat menyebar sepenuhnya maupun sebagian melalui udara antara lain tuberkulosis, virus varicella, dan virus rubeola.
3. Droplet
Biasanya mikroorganisme yang berukuran > 5 μm, penyebaran melalui batuk,
4. Vehicles
Melalui makanan dan minuman, peralatan dan obat-obatan yang terkontaminasi mikroorganisme penyebab infeksi.
5. Vektor
Melalui serangga sebagai pembawa infeksi seperti lalat dan nyamuk
Infeksi nosokomial meningkatkan dua kali lipat resiko kesakitan dan kematian pasien. Faktor predisposisi seorang pasien terkena infeksi nosokomial antara lain : jeleknya kondisi kesehatan pasien, pada pasien usia lanjut atau usia sangat muda dengan gangguan sistem imun. Faktor lain adalah tindakan invasif seperti pemasangan intubasi, kateter, drain bedah, trakeostomi dan bronkoskopi, dimana tindakan medis tersebut dapat merusak barrier alamiah tubuh sehingga lebih rentan terkena infeksi. Selain itu obat-obatan yang diberikan kepada pasien terutama obat-obat yang dapat menekan sistem imun, antasida yang dapat mengurangi keasaman lambung sebagai barier tubuh, antimikroba yang dapat mengganggu flora normal tubuh dan menimbulkan resistensi, transfusi darah, juga meningkatkan resiko terkena infeksi nosokomial.
2.9.1. Mikroorganisme penyebab infeksi nosokomial
1. Bakteri Gram Negatif
Dimana mikroorganisme ini karena tehnik pencucian tidak adekuat dan desinfektan yang tidak baik dan kontaminasi bak instrument bronkoskopi (Kovaleva, 2013).
Salah satu bakteri golongan Pseudomonas aeruginosa yang dapat menyebabkan infeksi nosokomial adalah bakteri Burkholderia cepacia. Menurut
Burkholderia cepacia adalah bakteri gram negative yang dapat menular karena kondisi lingkungan rumah sakit. Meningkatkan resistensi antibiotik yang diamati pada masa wabah
2. Mycobacterium .
3. Virus
Transmisi infeksi virus human immunodefisiensi virus selain inokulasi
langsung atau kontak seksual sangat jarang tetapi bagaimana pun resiko
untuk penularan bronkoskopi serat optik lentur pernah dilaporkan
penularan juga terjadi pada virus hepatitis B, C, HIV, berasal dari darah,
cairan tubuh, saliva dan cairan alveoli, tranmisi virus hepatitis melalui
bronkoskopi jarang terjadi, walaupun ada dilaporkan, oleh karena tidak
adekwatnya sistem pencucian dengan menggunakan glutaraldehyde untuk
mencapai kesaluran pengisap, atau ke biopsi valve (Kovaleva 2013).
Pada tahun 1995 telah dilaporkan dua kasus yang berbeda satu
terinfeksi hepatitis B dan satu kasus terinfeksi hepatitis C. Kedua setelah
dilakukan tindakan kolonoskopi, setelah diselidiki ternyata akibat pencucian
alat pengisap tidak adekwat sehingga glutaraldehyde tidak masuk kesaluran
pengisap menyebabkan kontaminasi kedua pasien tersebut (Gonzalez, 2010).
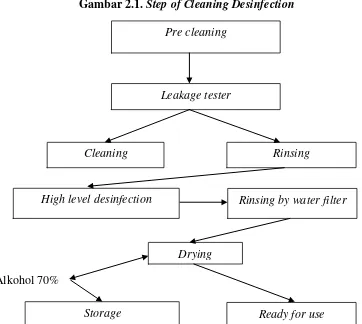
2.10. Tindakan Pencucian dan Desinfektan Bronkoskopi Serat Optik Lentur
Kegagalan dalam mengikuti rekomendasi tindakan pencucian menyebabkan transmisi mikroba patogen dan salah mendiagnosa dan kerusakan peralatan. Pedoman reprocessing endoskopi terdapat enam tahapan:
Alkohol 70%
Pre cleaning
Leakage tester
Cleaning Rinsing
High level desinfection Rinsing by water filter
Drying 5. Pengeringan
6. Penyimpanan
Seterilisasi dapat diganti dengan tahap desinfektan tetapi tidak dapat dilakukan pada bronkoskopi serat optik lentur.
2.10.1. Proces Cleaning and Desinfection Bronchoscope
1. Equipment for leakege test
2. Equipment for cleaning
3. Equipment for disinfection.
4. Pelindung diri
Gambar 2.1. Step of Cleaning Desinfection
Pre cleaning :
Tiga langkah
1.Usap bagian insertion tube dengan kain halus yang telah direndam dengan detergent
2.Aspirasi cairan detergent dengan menekan katup suction
3.Lepaskan katup suction searah dengan jarum jam lepaskan katup biopsi dengan membuka tutupnya terlebih dahulu baru lepas.
Leakage tester :
a. Lakukan tes kering terlebih dahulu kemudian masukkan skope ke dalam air bersih sampai semua bagiannya terendam kemudian tes basah
b. Perhatikan apakah ada gelembung air dari seluruh bagian skope
Cleaning :
1. Masukkan kedalam larutan detergent bersihkan semua permukaan luar dan dalam.
2. Gunakan sikat halus dan panjang untuk membersihkan chanel,ulangi sampai bersih
3. Sambungkan adapter cleaning brush ke bronkoskopi
4. Aspirasi cairan melalui bronkoskopi sampai bersih selama 30 detik
Rinsing :
Sambungkan adapter cleaning suction pada bronkoskope, lakukan aspirasi air
bersih, lakukan aspirasi dengan udara.
Keringkan bagian badan luar skope dengan kain halus (lap kering).
High level disinfection :
Masukkan skope kedalam larutan HLD (High Level Desinfektan)
ortho-phthaladehyde mengandung 0,55% (Cidex-Opa) isi lumen dengan larutan HLD dengan melakukan flushing kebagian lumen
Gunakan timer untuk merendam skope dalam larutan HLD (Cidex-Opa)
sesuaikan dengan manufacture cairan berapa lama untuk merendam Lepaskan suction cleaning adapter saat skope sedang terendam
Keluarkan larutan dari dalam skope dengan melakukan flushing dengan udara
Rinsing :
Gunakan air filter pada proses rinsing setelah peremdaman dengan
desinfektan.
Bersihkan sisa-sisa desinfektan yang menempel pada skope.
Sambungkan adapter cleaning suction pada bronkoskope, lakukan aspirasi air
bersih, lakukan aspirasi dengan udara.
Keringkan bagian badan luar skope dengan kain halus (lap kering)
Sambungkan suction cleaning adapter ke suction, lakukan aspirasi terhadap
Alkohol 70%, kemudian aspirasi dengan menggunakan suction Alkohol 70% selama 5 detik.
Lanjutkan melakukan aspirasi dengan menggunakan udara. Keringkan badan skope dengan menggunakan kain halus.
Storage :
Simpan skope ke dalam lemari Bersihkan lemari skope setiap hari
Lemari skope terang dengan ventilasi (Depkes RI, 2007), (Djojosugito, 2001),
(Nursalam, 2007)
2.10.2.Desinfektan Tingkat Intermediate.
Iodine dan Iodophor adalah antiseptik digunakan bertahun tahun dengan kosentrasi Iodine 0,5 % dapat membunuh kuman Mycobacterium dalam waktu tiga jam. Iodine dan Alkohol adalah sebagai desinfektan bronkoskopi serat optik lentur transmisi Salmonella oslo akibat dari tindakan gastroskopi dengan pencucian dengan sabun dan desinfektan Iodine atau Betadine dan Alkohol 79%. Desinfektan bronkoskopi menggunakan Betadine lebih baik tanpa Alkohol 79%. Konsentrasi Iodophor kurang dari 0,045% tidak dapat membunuh kuman Micobacterium tuberculosis sehingga desinfektan memakan waktu kira-kira 3
2.10.3.Desinfektan Tingkat Tinggi.
Desinfektan tingkat tinggi dapat diharapkan membunuh bakteri, virus, endospora dan jamur dalam jumlah yang banyak berbagai jenis desinfektan tingkat tinggi direkomendasikan untuk bronkoskopi serat optik lentur (Society of Gastrointestinal Nurses and Associates, 2004).
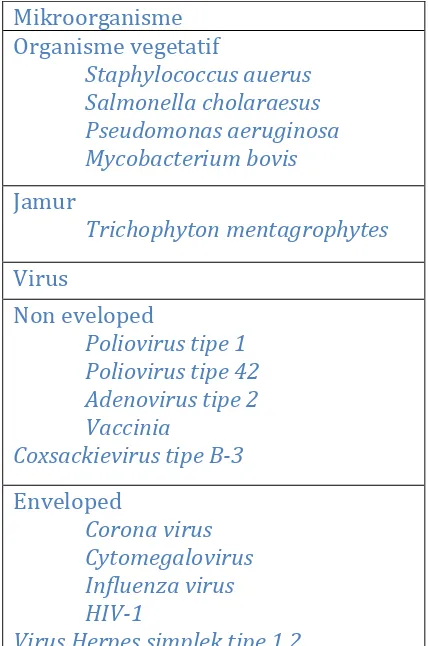
CIDEX OPA (ortho-phthalaldehyde 0,55 %)
Desinfektan ini diseluruh negara digunakan untuk seterilisasi desinfektan endoskopi larutan ini produk baru ortho-phthaladehyde mengandung 0,55% (1,2 benzenedecarboxaldehyde dan mempunyai keuntungan dibandingkan dengan glutaraldehyde. Ortho-phthalaldehyde diperkenalkan sebagai CIDEX OPA pada tahun 1999. Berdasarkan penelitian berbagai rumah sakit, Cidex OPA dapat membunuh seluruh mikroorganisme termasuk bakteri, jamur dan parasit yang berasal dari endoskopi (Tabel 1), (Johnson-johnson company, 2007).
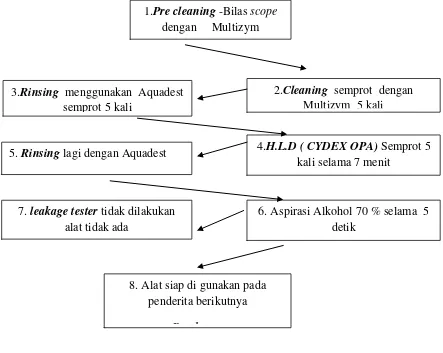
2.10.4. Cara Pencucian dan Desinfektan Alat Bronkoskopi di RSUP H. Adam Malik Medan
Berikut ini adalah cara pencucian dan desinfektan alat Bronkoskopi di
RSUP H. Adam Malik Medan:
1. Pertama Pre cleaning menggunakan larutan Multizym.
2. Cleaning dengan larutan Multizym
3. Rinsing dengan aquadest
5. Kemudin rinsing lagi dengan aquadest,
6. Kemudian aspirasi dengan Alkohol 70 % selama 5 detik .
7. Lalu siap digunakan.( sejak awal tahun 2013 memakai Cydex opa)
sebelumnya Cydex biasa .(leakage tester tidak dilakukan karena alat
tidak ada).
Cara kerja pencucian :
a) Pertama dibilas skope dengan larutan Multizym
b) Palu Multizym disemprotkan melalui katup biopsi sebanyak 5 kali
c) Setelah itu semprot lagi dengan Cydex opa 5 kali
d) Lalu semprot lagi dengan aquadest 5 kali
e) Setelah itu skop dibilas dengan Multizym - lalu Cydex opa
f) Lalu aquadest setelah itu aspirasi cairan Multizym
g) Cydex-aquadest dan terakhir dengan
Gambar : 2.2. cara pencucian desinfektan di RSUP Adam Malik Medan.
1.Pre cleaning -Bilas scope dengan Multizym
2.Cleaning semprot dengan Multizym 5 kali 3.Rinsing menggunakan Aquadest
semprot 5 kali
4.H.L.D ( CYDEX OPA) Semprot 5 kali selama 7 menit
5. Rinsing lagi dengan Aquadest
6. Aspirasi Alkohol 70 % selama 5 detik
7. leakage tester tidak dilakukan alat tidak ada
8. Alat siap di gunakan pada penderita berikutnya
Tabel 2.1. Mikroorganisme yang dapat dibunuh oleh Cidex OPA
Mikroorganisme Organisme vegetatif
Staphylococcus auerus Salmonella cholaraesus Pseudomonas aeruginosa Mycobacterium bovis
Jamur
Trichophyton mentagrophytes
Virus
Non eveloped
Poliovirus tipe 1 Poliovirus tipe 42 Adenovirus tipe 2 Vaccinia
Coxsackievirus tipe B-3
Enveloped
Corona virus Cytomegalovirus Influenza virus HIV-1
FDA menyetujui Cidex OPA sebagai desinfektan tingkat tinggi bukan
digunakan sebagai sterilisasi jika tidak ada campuran bahan kimiawi yang
lain. Desinfektan tingkat tinggi memakai Cidex OPA hanya memerlukan
waktu 12 menit pada temperatur kamar 200C. Cidex OPA dapat
menyebabkan alergi tetapi jarang terjadi. Untuk menghindari alergi dapat
diperkecil dengan memakai personal protective equipment (PPE) Pada
tindakan prosedur endoskopi. Dalam tindakan pencucian diharapkan
hati-hati jangan sampai terkena mata dan kulit dapat menyebabkan iritasi.
Hindari paparan ortho-phthalaldehyde yang akan menyebabkan iritasi pada