BAB II
TINJAUAN PUSTAKA
2.1 Tinjauan Umum tentang Tuberkulosis
2.1.1 Pengertian
Tuberkulosis adalah penyakit menular langsung yang disebabkan oleh kuman Mycobacterium tuberculosis, sebagian besar kuman TB menyerang paru tetapi dapat juga mengenai organ tubuh lainnya (Depkes RI, 2007). Mycobacterium tuberculosis ini merupakan kuman berbentuk batang lurus atau sedikit melengkung, tidak berspora dan tidak berkapsul dengan ukuran panjang 1-4/µm dan tebal 0,30-0,60/µm. Mempunyai dinding sel yang unik, berupa lapisan lilin yang komposisi utamanya adalah mycolic acid, asam lemak (lipid) yang membuat kuman lebih tahan terhadap asam dan lebih tahan terhadap gangguan kimia dan fisik sehingga disebut juga Basil Tahan Asam (BTA). Kuman ini cepat mati dengan sinar matahari langsung tetapi dapat bertahan hidup dalam keadaan dingin. Hal ini terjadi karena kuman berada dalam sifat dormant. Dari sifat dormant ini kuman dapat bangkit kembali dan menjadikan TB aktif lagi.
Di dalam jaringan, kuman hidup sebagai parasit intraselular yakni dalam sitoplasma makrofag. Makrofag yang semula memfagositosis malah kemudian
disenanginya karena banyak mengandung lipid. Sifat lain kuman ini adalah aerob. Sifat ini menunjukkan bahwa kuman lebih menyenangi jaringan yang tinggi kandungan oksigennya.
Sumber penularan yang utama adalah penderita TB paru dengan BTA positif, yang ditularkan melalui percikan dahak (droplet) yang mengandung basil TB pada saat batuk, bersin maupun bicara (Miller, 2002). Orang lain akan tertular apabila droplet tersebut terhirup dan masuk ke dalam tubuh melalui saluran pernafasan, dan dari paru ke bahagian tubuh lainnya (extrapulmonar) melalui melalui bronchus (saluran nafas), sistem peredaran darah, sistem saluran limfe, atau percontinuitatum (melalui penyebaran langsung). Daya penularan dari seseorang penderita ditentukan oleh konsentrasi droplet dalam udara dan lamanya
menghirup udara tersebut. Penderita TB paru yang dalam pemeriksaan dahak BTA (-), penderita tersebut dianggap tidak menular.
Kurang lebih 5 – 10% individu yang terinfeksi kuman TB akan menderita penyakit TB paru dalam beberapa bulan atau beberapa tahun kemudian. Faktor yang mempengaruhi kemungkinan seseorang menjadi penderita TB paru adalah daya tahan tubuh (imunitas) yang rendah di antaranya karena gizi buruk atau menderita HIV/AIDS.
2.1.2 Klasifikasi tuberculosis
Ada beberapa klasifikasi, salah satunya berdasarkan hasil pemeriksaan dahak mikroskopis, yaitu :
a. TB paru BTA positif
1) Sekurang-kurangnya 2 dari 3 spesimen dahak Sewaktu-Pagi-Sewaktu (SPS) hasilnya BTA positif.
2) Satu spesimen dahak SPS hasilnya BTA positif dan foto toraks dada menunjukkan gambaran TB.
3) Satu spesimen dahak SPS hasilnya BTA positif dan biakan kuman TB positif.
4) Satu atau lebih spesimen dahak hasilnya positif setelah 3 spesimen dahak SPS pada pemeriksaan sebelumnya hasilnya BTA negatif dan tidak ada perbaikan setelah pemberian antibiotika non OAT.
b. TB paru BTA negatif
Kasus yang tidak memenuhi definisi pada TB paru BTA positif. Kriteria diagnostik TB paru BTA negatif harus meliputi:
1) Paling tidak 3 spesimen dahak SPS hasilnya BTA negatif 2) Foto toraks abnormal menunjukkan gambaran TB.
3) Tidak ada perbaikan setelah pemberian antibiotika non OAT. 4) Ditentukan (dipertimbangkan) oleh dokter untuk diberi pengobatan.
2.1.3 Cara penularan
Sumber penularan adalah pasien TB BTA positif (DepKes RI, 2007) : • Pada waktu batuk atau bersin, pasien menyebarkan kuman ke udara dalam
bentuk percikan dahak (droplet nuclei). Sekali batuk dapat menghasilkan sekitar 3000 percikan dahak.
• Daya penularan seorang pasien ditentukan oleh banyaknya kuman yang dikeluarkan dari parunya. Makin tinggi derajat kepositifan hasil pemeriksaan dahak, makin menular pasien tersebut.
• Faktor yang memungkinkan seseorang terpajan kuman TB ditentukan oleh konsentrasi percikan dalam udara dan lamanya menghirup udara tersebut.
2.1.4 Gejala penyakit tuberkulosis paru
Gambaran klinik TB paru dapat dibagi atas dua golongan, yaitu gejala sistemik (demam dan malaise) dan gejala respiratorik, seperti batuk, sesak napas, nyeri dada (PDPI, 2011). Gejala utama pasien TB paru adalah batuk berdahak selama 2-3 minggu atau lebih. Batuk dapat diikuti dengan gejala tambahan yaitu dahak bercampur darah, batuk darah, sesak nafas, badan lemas, nafsu makan menurun, berat badan menurun, malaise, berkeringat malam hari tanpa kegiatan fisik, demam meriang lebih dari satu bulan.
Gejala-gejala tersebut diatas dapat dijumpai pula pada penyakit paru selain TB, seperti bronkiektasis, bronkitis kronis, asma, kanker paru, dan lain-lain. Mengingat prevalensi TB di Indonesia saat ini masih tinggi, maka setiap orang yang datang ke sarana pelayanan kesehatan dengan gejala tersebut diatas, dianggap sebagai seorang suspek (tersangka) pasien TB dan perlu dilakukan pemeriksaan dahak secara mikroskopis langsung (DepKes RI, 2007).
2.1.5 Diagnosis tuberkulosis paru
Diagnosis pasti TB paru pada orang dewasa ditegakkan bila ditemukan kuman tuberkulosis (BTA) di dalam dahak atau jaringan paru penderita (Miller, 2002). Suspek TB diperiksa 3 spesimen dahak dalam waktu 2 hari, yaitu sewaktu - pagi - sewaktu (SPS). Pada program TB nasional, penemuan BTA melalui
9
pemeriksaan dahak mikroskopis merupakan diagnosis utama. Pemeriksaan lain seperti foto toraks, biakan dan uji kepekaan dapat digunakan sebagai penunjang diagnosis sepanjang sesuai dengan indikasinya. Tidak dibenarkan mendiagnosis TB hanya berdasarkan pemeriksaan foto toraks saja. Foto toraks tidak selalu memberikan gambaran yang khas pada TB paru, sehingga sering terjadi overdiagnosis (DepKes RI, 2007).
Pembacaan Sediaan Slide BTA
Hasil pemeriksaan mikroskopis dibacakan dengan skala IUATLD (International Union Against Tuberculosis and Lung Disease), yaitu:
Tabel 2.1. Skala IUATLD dalam Interpretasi Hasil Pemeriksaan Dahak
Mikroskopis
Hasil Keterangan
Negatif Tidak ditemukan BTA dalam 100 lapang pandang
+1, +2, ..., +9 (sesuai jumlah basil)
Ditemukan 1-9 BTA dalam 100 lapang pandang
1+ Ditemukan 10-99 BTA dalam 100 lapang pandang
2+ Ditemukan 1-10 BTA per lapang pandang dalam setidaknya 50 lapang pandang
3+ Ditemukan >10 BTA per lapang pandang dalam setidaknya 20 lapang pandang
Sumber: Depkes (2007)
2.1.6 Pengobatan Tuberkulosis
Pengobatan TB bertujuan untuk menyembuhkan pasien, mencegah kematian, mencegah kekambuhan, memutuskan rantai penularan dan mencegah
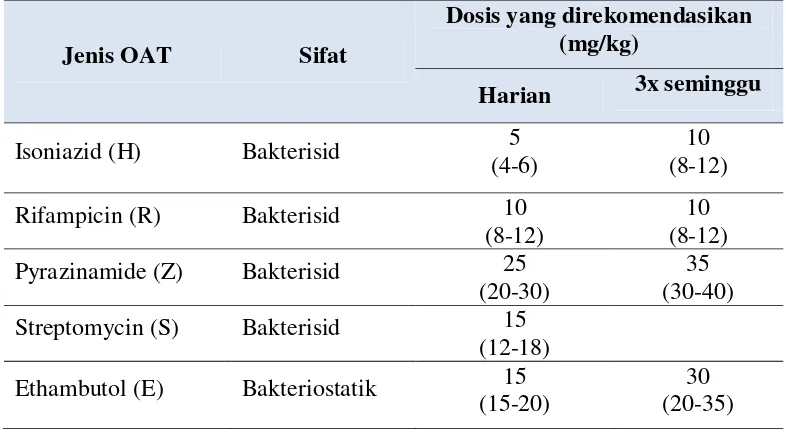
terjadinya resistensi kuman terhadap OAT (DepKes RI, 2007). Dalam pengobatan TB digunakan OAT dengan jenis, sifat dan dosis sebagaimana pada Tabel 2.1.
Tabel 2.2 Jenis dan Sifat serta Dosis OAT
Jenis OAT Sifat
Dosis yang direkomendasikan (mg/kg)
Harian 3x seminggu
Isoniazid (H) Bakterisid 5
(4-6)
10 (8-12)
Rifampicin (R) Bakterisid 10
(8-12)
10 (8-12) Pyrazinamide (Z) Bakterisid 25
(20-30)
35 (30-40) Streptomycin (S) Bakterisid 15
(12-18) Ethambutol (E) Bakteriostatik 15
(15-20)
30 (20-35)
Sumber: DepKes RI (2007)
2.1.6.1 Prinsip pengobatan
Pengobatan TB dilakukan dengan prinsip - prinsip sebagai berikut:
1) OAT harus diberikan dalam bentuk kombinasi beberapa jenis obat, dalam jumlah cukup dan dosis tepat sesuai dengan kategori pengobatan. Jangan gunakan OAT tunggal (monoterapi). Pemakaian OAT-Kombinasi Dosis Tetap (OAT-KDT) lebih menguntungkan dan sangat dianjurkan.
2) Untuk menjamin kepatuhan pasien menelan obat, dilakukan pengawasan langsung (DOT) oleh PMO.
3) Pengobatan TB diberikan dalam 2 tahap, yaitu tahap awal (intensif) dan lanjutan.
11
2.1.6.2 Tahap awal (intensif)
1) Pada tahap awal (intensif) pasien mendapat obat setiap hari dan perlu diawasi secara langsung untuk mencegah terjadinya resistensi obat.
2) Bila pengobatan tahap intensif tersebut diberikan secara tepat, biasanya pasien menular menjadi tidak menular dalam kurun waktu 2 minggu.
3) Sebagian besar pasien TB BTA positif menjadi BTA negatif (konversi) dalam 2 bulan (DepKes RI, 2007).
2.1.6.3 Tahap lanjutan
1) Pada tahap lanjutan pasien mendapat jenis obat lebih sedikit, namun dalam jangka waktu yang lebih lama
2) Tahap lanjutan penting untuk membunuh kuman persister sehingga mencegah terjadinya kekambuhan (DepKes RI, 2007).
2.1.6.4 Paduan OAT yang digunakan di Indonesia
Paduan OAT yang digunakan oleh Program Nasional Penanggulangan TB di Indonesia sesuai rekomendasi WHO dan IUATLD, dan kategori paduan OAT yang paling sering dipakai adalah :
1) Kategori 1 : 2HRZE/4(HR)3.
2) Kategori 2 : 2HRZES/(HRZE)/5(HR)3E3 (DepKes RI, 2007).
Untuk paket OAT dewasa terdapat 2 macam jenis dan kemasan yaitu :
1) OAT dalam bentuk Obat Kombinasi dosis tetap (KDT) / Fixed Dose Combination (FDC) terdiri dari paket Kategori 1, kategori 2 dan sisipan yang dikemas dalam blister, dan tiap blister berisi 28 tablet.
2) OAT dalam bentuk Kombipak terdiri dari paket Kategori 1, kategori 2, dan sisipan, yang dikemas dalam blister untuk satu dosis, kombipak ini disediakan khusus untuk pengatasi effek samping KDT.
Kesesuaian paduan dan dosis pengobatan dengan kategori diagnostik sangat diperlukan untuk:
1) menghindari terapi yang tidak adekuat (undertreatment) sehingga mencegah timbulnya resistensi,
2) menghindari pengobatan yang tidak perlu (overtreatment) sehingga meningkatkan pemakaian sumber-daya lebih biaya efektif (cost-effective) 3) mengurangi efek samping.
Paduan OAT kategori-1 dan kategori-2 disediakan dalam bentuk paket berupa obat kombinasi dosis tetap (OAT-KDT) terdiri dari kombinasi 2 atau 4 jenis obat dalam satu tablet. Dosisnya disesuaikan dengan berat badan pasien. Paduan ini dikemas dalam satu paket untuk satu pasien.
KDT mempunyai beberapa keuntungan dalam pengobatan TB:
1) Dosis obat dapat disesuaikan dengan berat badan sehingga menjamin efektifitas obat dan mengurangi efek samping.
2) Mencegah penggunaan obat tunggal sehinga menurunkan risiko terjadinya resistensi obat ganda dan mengurangi kesalahan penulisan resep
3) Jumlah tablet yang ditelan jauh lebih sedikit sehingga pemberian obat menjadi sederhana dan meningkatkan kepatuhan pasien
Paduan OAT dan peruntukannya:
1) Kategori-1 (2HRZE/ 4H3R3), artinya, selama 2 bulan pertama obat yang diberikan adalah INH (H), rifampisin (R), pirazinamid (Z), dan etambutol (E) setiap hari. Kemudian 4 bulan selanjutnya INH (H) dan rifampisin (R) tiga kali dalam seminggu. Paduan OAT ini diberikan untuk pasien baru:
a) Pasien baru TB paru BTA positif.
b) Pasien TB paru BTA negatif foto toraks positif c) Pasien TB ekstra paru
13
Tabel 2.3 Dosis untuk paduan OAT KDT untuk Kategori 1
Berat Badan
Tahap Intensif tiap hari selama 56 hari RHZE
(150/75/400/275)
Tahap Lanjutan 3 kali seminggu selama 16 minggu RH (150/150)
30 – 37 kg 2 tablet 4KDT 2 tablet 2KDT
38 – 54 kg 3 tablet 4KDT 3 tablet 2KDT
55 – 70 kg 4 tablet 4KDT 4 tablet 2KDT ≥ 71 kg 5 tablet 4KDT 5 tablet 2KDT
Sumber: DepKes RI (2007)
2) Kategori -2 (2HRZES/ HRZE/ 5H3R3E3) , artinya, selama satu bulan pertama obat yang diberikan adalah INH (H), rifampisin (R), pirazinamid (Z), etambutol (E), dan lima bulan berikutnya diberikan INH (H), rifampisin (R), dan etambutol (E) tiga kali seminggu. Paduan OAT ini diberikan untuk pasien BTA positif yang telah diobati sebelumnya:
a) Pasien kambuh b) Pasien gagal
c) Pasien dengan pengobatan setelah default (terputus)
2.1.7 Conversion Rate (Angka Konversi)
Angka konversi adalah persentase pasien TB paru BTA positif yang mengalami konversi menjadi BTA negatif setelah menjalani masa pengobatan intensif. Angka konversi dihitung tersendiri untuk tiap klasifikasi dan tipe pasien, BTA postif baru dengan pengobatan kategori-1, atau BTA positif pengobatan ulang dengan kategori-2. Indikator ini berguna untuk mengetahui secara cepat kecenderungan keberhasilan pengobatan dan untuk mengetahui apakah pengawasan langsung menelan obat dilakukan dengan benar.
Perhitungan angka konversi untuk pasien TB baru BTA positif :
Jumlah pasien TB baru BTA Positif yang konversi Jumlah pasien TB baru BTA Positif yang diobati
Di Unit Pelayanan Kesehatan (UPK), indikator ini dapat dihitung dari kartu pasien TB.01, yaitu dengan cara mereview seluruh kartu pasien baru BTA Positif yang mulai berobat dalam 3-6 bulan sebelumnya, kemudian dihitung berapa diantaranya yang hasil pemeriksaan dahak negatif, setelah pengobatan intensif (2 bulan). Angka minimal yang harus dicapai adalah 80 %. Angka konversi yang tinggi akan diikuti dengan angka kesembuhan yang tinggi pula.
2.1.8 Pemantauan kemajuan pengobatan TB
Pemantauan kemajuan hasil pengobatan pada orang dewasa dilaksanakan dengan pemeriksaan ulang dahak secara mikroskopis. Pemeriksaan dahak secara mikroskopis lebih baik dibandingkan dengan pemeriksaan radiologis dalam memantau kemajuan pengobatan. Laju Endap Darah (LED) tidak digunakan untuk memantau kemajuan pengobatan karena tidak spesifik pada TB.
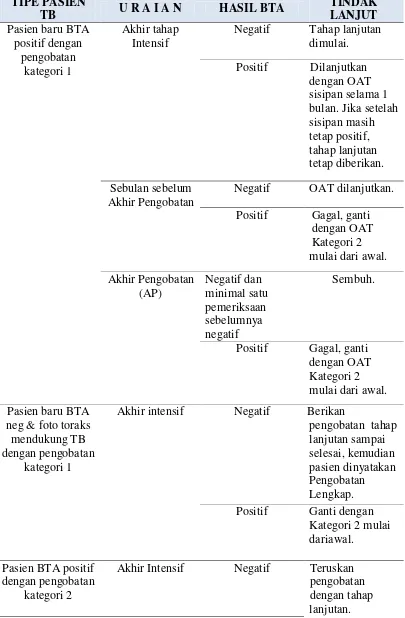
Untuk memantau kemajuan pengobatan dilakukan pemeriksaan spesimen sebanyak dua kali (sewaktu dan pagi). Hasil pemeriksaan dinyatakan negatif bila ke 2 spesimen tersebut negatif. Bila salah satu spesimen positif atau keduanya positif, hasil pemeriksaan ulang dahak tersebut dinyatakan positif. Tindak lanjut hasil pemeriksaan ulang dahak mikroskopis sebagaimana tercantum dalam Tabel 2.4.
X 100 %
15
Tabel 2.4 Tindak Lanjut Hasil Pemeriksaan Ulang Dahak
Akhir intensif Negatif Berikan
pengobatan tahap
Akhir Intensif Negatif Teruskan pengobatan dengan tahap lanjutan.
Positif Beri Sisipan 1 bulan. Jika setelah sisipan masih tetap positif, teruskan
pengobatan tahap lanjutan. Jika ada fasilitas, rujuk untuk uji kepekaan obat. Sebulan sebelum
Akhir Pengobatan
Negatif Lanjutkan pengobatan hingga selesai. Positif Pengobatan gagal,
disebut kasus kronik, bila mungkin lakukan uji kepekaan obat, bila tidak rujuk ke unit pelayanan spesialistik. Akhir Pengobatan
(AP)
Negatif Sembuh.
Positif Pengobatan gagal, disebut kasus kronik, jika mungkin, lakukan uji kepekaan obat, bila tidak rujuk ke unit pelayanan spesialistik
Sumber: DepKes RI (2007)
17
2.2 Tinjauan Umum tentang Faktor yang Berhubungan dengan Konversi
2.2.1 Faktori internal penderita TB paru
a. Jenis kelamin
Penyakit TB paru cenderung lebih tinggi pada jenis kelamin laki-laki dibandingkan perempuan. Menurut Badan Penelitian dan Pengembangan Kesehatan, Direktorat Bina Kesehatan Ibu, Direktorat Jenderal Bina Kesehatan masyarakat (Ditjen Binkesmas) Depkes RI (2010) status kesehatan masyarakat berbasis gender fakta hasil survei kesehatan nasional tahun 2006 proporsi laki-laki (57%) lebih banyak daripada perempuan (43%). Pada laki-laki-laki-laki lebih tinggi mungkin hal ini berhubungan interaksi sosial, karena merokok tembakau dan minum alkohol sehingga dapat menurunkan sistem pertahanan tubuh, sehingga lebih mudah terpapar dengan agen penyebab TB paru.
Menurut WHO (2003), sedikitnya dalam periode setahun ada sekitar 1 juta perempuan meninggal akibat TB paru, dapat disimpulkan bahwa kaum perempuan lebih banyak terjadi kematian yang disebabkan TB paru dibandingkan dengan akibat proses kehamilan dan persalinan. Kepekaan untuk terinfeksi penyakit ini adalah semua penduduk, tidak ada perbedaan antara laki-laki dan perempuan, tua muda, bayi dan balita. Angka pada pria selalu lebih tinggi pada semua usia tetapi angka pada wanita cenderung menurun tajam sesudah melampaui usia subur. Pada wanita prevalensi mencapai maksimum pada usia 40-50 dan kemudian menurun. Pada pria prevalensi terus meningkat sampai sekurang-kurangnya mencapai usia 60 tahun (Crofton, 2002).
b. Umur
dengan terjadinya transisi demografi menyebabkan usia harapan hidup lansia menjadi lebih tinggi.
Usia lanjut lebih dari 55 tahun sistem imunologis pada umumnya menurun, sehingga sangat rentan terhadap berbagai penyakit, termasuk TB paru. Makin tua usia akan terjadi perubahan fungsi secara fisiologik, patologik dan penurunan sistem pertahanan tubuh dan ini akan mempengaruhi kemampuan tubuh menangani OAT yang diberikan.
Penelitian yang dilakukan oleh Trihadi dan Rahardja (1995), menunjukkan bahwa kelompok usia di atas 35 tahun memberikan respon yang kurang baik terhadap pengobatan. Penelitian kohort Gustafson (2004) juga menyatakan terdapat suatu efek dosis respon, yaitu semakin tua umur akan meningkatkan risiko menderita tuberkulosis dengan odds rasio pada usia 25-34 tahun adalah 1,36 dan odds rasio pada kelompok umur > 55 tahun adalah 4,08.
Di Indonesia sendiri diperkirakan 75% penderita TB paru adalah kelompok usia produktif (Depkes, 2007). Usia yang lebih tua, melebihi 60 tahun, memiliki 4-5 kali risiko terinfeksi tuberkulosis, karena adanya defisit imun seiring dengan bertambahnya umur (Rao, 2009).
c. Status gizi
Status gizi adalah ekspresi dari keadaan keseimbangan dalam bentuk variabel tertentu, atau perwujudan dari nutriture dalam bentuk variabel tertentu (Supriasa, 2001). Terdapat bukti yang jelas bahwa gizi buruk mengurangi daya tahan tubuh terhadap penyakit tuberkulosis. Faktor kelaparan atau gizi buruk pada masyarakat miskin, baik pada orang dewasa maupun pada anak mengurangi daya tahan terhadap penyakit TB (Crofton, 2002).
Menurut Hernilla (2006), orang yang menkonsumsi vitamin C lebih dari 90 mg/hari dan mengkonsumsi lebih dari rata-rata jumlah sayuran dan buah-buahan secara signifikan dapat menurunkan risiko terjadinya penyakit tuberkulosis. Status gizi berpengaruh pada cara tubuh kita melawan basil tuberkel. Apabila gizi yang masuk dalam tubuh cukup, akan berpengaruh pada daya tahan tubuh sehingga tubuh akan tahan terhadap infeksi kuman tuberkulosis paru. Namun apabila keadaan gizi buruk maka akan mengurangi 19
daya tahan tubuh terhadap penyakit, karena kekurangan kalori dan protein serta kekurangan zat besi, dapat meningkatkan risiko tuberkulosis paru.
d. Pendidikan
Pendidikan berkaitan dengan pengetahuan penderita, hal ini menunjukkan bahwa pendidikan mempengaruhi kesuksesan pengobatan penderita. Pengetahuan sangat penting untuk terbentuknya tindakan seseorang, perilaku yang didasari oleh pengetahuan akan lebih langgeng daripada perilaku yang tidak didasari pengetahuan (Kemenkes RI DirJend PP & PL, 2011a). Semakin tinggi tingkat pendidikan, maka semakin baik penerimaan informasi tentang pengobatan dan penyakitnya sehingga akan semakin tuntas proses pengobatan dan penyembuhannya, termasuk penyakit TB paru. Fahrudda (2001) mendapatkan hasil bahwa tingkat pengetahuan penderita yang dikategorikan rendah akan berisiko lebih dari 2 kali untuk terjadi kegagalan pengobatan dibandingkan dengan penderita dengan tingkat pengetahuan tinggi. Tingkat pendidikan berpengaruh terhadap perilaku kesehatan individu atau masyarakat dan perilaku terhadap penggunaan/sarana pelayanan kesehatan yang tersedia. Tingkat pendidikan yang lebih tinggi akan memanfaatkan pelayanan kesehatan yang lebih tinggi (Notoatmojo, 2003). Proporsi kejadian TB lebih banyak terjadi pada kelompok yang mempunyai pendidikan yang rendah, dimana kelompok ini lebih banyak mencari pengobatan tradisional dibandingkan pelayanan medis (Desmon, 2006).
e. Tingkat pendapatan
dengan status ekonomi rendah atau miskin dan umumnya terjadi pada negara berkembang termasuk Indonesia (Crofton, 2002 dan WHO, 2003).
Menurut Pertiwi (2004), orang yang memiliki penghasilan yang rendah memiliki risiko 2,4 kali untuk menderita penyakit TB dibandingkan dengan orang yang memiliki penghasilan yang tinggi. Hasil penelitian Mahpudin (2006) juga menyatakan bahwa faktor-faktor yang berhubungan dengan kejadian TB paru BTA positif salah satunya adalah pendapatan perkapita dengan OR 2,145.
Tingkat pendapatan yang rendah diduga mempengaruhi perubahan konversi sputum menjadi negatif pada akhir masa intensif. Hal ini karena dengan kondisi keuangan yang kurang baik maka orang akan sulit membayar biaya berobat, transport, memperbaiki pola makan dan sebagainya sehingga pengobatan dihentikan sendiri karena kehabisan dana (Robert, 2002).
f. Kepatuhan berobat
Menurut Rowley (2001) kepatuhan atau yang dikenal dengan adherensi adalah tindakan nyata untuk mengikuti aturan atau prosedur dalam upaya perubahan sikap dan perilaku individu yang dipengaruhi oleh pendidikan kesehatan yang diberikan oleh petugas kesehatan, sosio demografi, faktor psikososial berbentuk kepercayaan terhadap perubahan perilaku. Kepatuhan berobat dalam hal ini adalah kegiatan meminum obat Isoniazid (H), Rifampisin (R), Pirazinamid (Z) dan Etambutol (E) pada dua bulan pertama setiap hari, diminum sekaligus dan tidak pernah lupa. Kepatuhan berobat pada penelitian ini menyangkut aspek jumlah serta jenis OAT yang diminum, keteraturan waktu minum obat yang harus diminum pada fase intensif. Gagal dan tidaknya konversi BTA sangat ditentukan pengobatan. Sedangkan pengobatan dapat berhasil dipengaruhi oleh kepatuhan. Namun variabel kepatuhan tidak berdiri sendiri melainkan dipengaruhi sakit dan penyakitnya, sistem pelayanan kesehatan dan pengobatannya.
21
g. Merokok
Merokok tembakau merupakan faktor penting yang dapat menurunkan daya tahan tubuh (Leung, 2010) sehingga dapat mempengaruhi kesembuhan pengobatan penderita TB paru. Asap rokok mengandung ribuan bahan kimia beracun dan bahan‐ bahan yang dapat menimbulkan kanker (karsinogen). Bahan berbahaya dan racun dalam rokok bahkan tidak hanya mengakibatkan gangguan kesehatan pada orang yang merokok, namun juga kepada orang disekitarnya yang tidak merokok. Merokok dapat menyebabkan sistim imun di paru menjadi lemah sehingga mudah untuk perkembangan kuman mycobacterium.
h. Faktor penyakit lain yang menyertai
Jurnal Tuberkulosis Indonesia yang diterbitkan oleh Perkumpulan Pemberantasan Tuberkulosis Indonesia (PPTI) pada Maret 2012 diantaranya melaporkan bahwa adanya penyakit lain menyertai seperti Diabetes Mellitus (DM) dan infeksi HIV – AIDSdapat menyebabkan kegagalan pengobatan TB paru. Infeksi HIV mengakibatkan kerusakan luas sistem daya tahan tubuh seluler (cellular immunity) sehingga jika terjadi infeksi oportunistik seperti tuberkulosis, maka yang bersangkutan akan menjadi sakit parah bahkan mengakibatkan kematian. Bila jumlah orang terinfeksi HIV meningkat, maka jumlah penderita tuberkulosis paru akan meningkat, dengan demikian penularan tuberkulosis paru di masyarakat akan meningkat pula.
2.2.2 Faktor eksternal penderita TB paru
2.2.2.1 Aspek pelayanan kesehatan
1) Faktor Pengawas Minum Obat (PMO)
Menurut Aditama (2008), salah satu yang menyebabkan sulitnya TB paru dibasmi adalah kenyataan bahwa obat yang diberikan harus beberapa macam sekaligus serta pengobatannya memakan waktu yang lama, setidaknya 6 bulan.
Hal ini menyebabkan penderita tidak menuntaskan pengobatannya dan bahkan putus obat.
Untuk itu diperlukan Pengawas Minum Obat (PMO) untuk menjaga agar penderita tidak putus berobat atau teratur berobat, WHO tahun 1995 telah merekomendasikan strategi DOTS sebagai pendekatan terbaik penanggulangan TB. Salah satu komponen DOTS adalah pengobatan paduan OAT jangka pendek yang diawasi oleh PMO untuk menjamin seseorang menyelesaikan pengobatannya (Depkes, 2007).
a) Persyaratan PMO
(1) Seseorang yang dikenal, dipercaya dan disetujui, baik oleh petugas kesehatan maupun penderita, selain itu harus disegani dan dihormati oleh penderita.
(2) Seseorang yang tinggal dekat dengan penderita.
(3) Bersedia dilatih dan atau mendapat penyuluhan bersama-sama dengan penderita.
(4) Bersedia membantu penderita dengan sukarela.
b) Tugas seorang PMO
(1) Mengawasi penderita TB agar menelan obat secara teratur sampai selesai pengobatan.
(2) Memberi dorongan kepada penderita agar mau berobat teratur.
(3) Mengingatkan penderita untuk periksa ulang dahak pada waktu-waktu yang telah ditentukan.
(4) Memberi penyuluhan pada anggota keluarga penderita TB yang mempunyai gejala-gejala tersangka tuberkulosis untuk segera memeriksakan diri ke unit pelayanan kesehatan (PPTI, 2010).
2) Peran Petugas Kesehatan
Peran petugas kesehatan adalah suatu sistem pendukung bagi pasien dengan memberikan bantuan berupa informasi atau nasehat, bantuan nyata, atau tindakan yang mempunyai manfaat emosional atau berpengaruh pada 23
perilaku penerimanya (Depkes, 2002). Dukungan emosional sehingga merasa nyaman,merasa diperhatikan, empati, merasa diterima dan ada kepedulian. Dukungan kognitif dimana pasien memperoleh informasi, petunjuk, saran atau nasehat.
Menurut Mukhsin (2006), hubungan yang saling mendukung antara pelayanan kesehatan dan penderita, serta keyakinan penderita terhadap pelayanan kesehatan lanjutan merupakan faktor-faktor yang penting bagi penderita untuk menyelesaikan pengobatannya. Pelayanan kesehatan mempunyai hubungan yang bermakna dengan keberhasilan pengobatan pada penderita TB. Pelayanan kesehatan mengandung dua dimensi, yakni (1) menekankan aspek pemenuhan spesifikasi produk kesehatan atau standar teknis pelayanan kesehatan (2) memperhatikan perspektif pengguna pelayanan yaitu sejauh mana pelayanan yang diberikan mampu memenuhi harapan dan kepuasan pasien. Interaksi petugas kesehatan dengan penderita TB terjadi di beberapa titik pelayanan yaitu poliklinik, laboratorium, tempat pengambilan obat dan pada waktu kunjungan rumah.
Peranan petugas kesehatan dalam penyuluhan tentang TB perlu dilakukan, karena masalah tuberkulosis banyak berkaitan dengan masalah pengetahuan dan perilaku masyarakat. Tujuan penyuluhan adalah untuk meningkatkan kesadaran, kemauan, dan peran serta masyarakat dalam penanggulangan penyakit tuberkulosis (Depkes, 2002). Penyuluhan tuberkulosis dapat dilaksanakan dengan menyampaikan pesan penting secara langsung ataupun menggunakan media.
3) Ketersediaan obat
Salah satu strategi DOTS adalah jaminan ketersediaan OAT bahkan harus yang bermutu untuk penanggulangan TB dan diberikan kepada pasien secara cuma-cuma (Kemenkes-RI. 2009). Dengan jaminan ketersediaan obat OAT, tidak terjadi kegagalan pengobatan karena obat tidak dimakan secara rutin. Obat yang tersedia tidak lengkap juga dapat mengakibatkan terjadi resistensi OAT dan akan menambah kasus MDR-TB.
2.2.2.2 Aspek kesehatan lingkungan
Teori John Gordon mengemukakan bahwa timbulnya suatu penyakit sangat dipengaruhi oleh tiga faktor yaitu bibit penyakit (agent), pejamu (host), dan lingkungan (environment). Pada umumnya, lingkungan rumah yang buruk (tidak memenuhi syarat kesehatan) dan sanitasi lingkungan yang buruk akan berpengaruh pada penyebaran penyakit menular termasuk penyakit TB (Atmosukarto, 2000).
1) Kondisi rumah
Lingkungan rumah menurut WHO adalah suatu struktur fisik dimana orang menggunakannya untuk tempat berlindung. Pada umumnya, lingkungan lingkungan fisik dan sosial rumah yang buruk (tidak memenuhi syarat kesehatan) yang berpengaruh pada penyebaran penyakit TB meliputi kelembaban udara, ventilasi rumah, suhu rumah, pencahayaan rumah, kepadatan penghuni rumah dan lantai rumah.
Bakteri mycobacterium tuberculosis seperti halnya bakteri lain, akan tumbuh dengan subur pada lingkungan dengan kelembaban tinggi karena air membentuk lebih dari 80 % volume sel bakteri dan merupakan hal yang essensial untuk pertumbuhan dan kelangsungan hidup sel bakteri (Gould & Brooker, 2003). Selain itu menurut Notoatmodjo (2003), kelembaban udara yang meningkat merupakan media yang baik untuk bakteri patogen termasuk bakteri tuberkulosis. Kelembaban udara yang memenuhi syarat kesehatan dalam rumah adalah 40‐60 % dan kelembaban udara yang tidak memenuhi syarat kesehatan adalah < 40 % atau > 60 % (Depkes RI, 2000).
Menurut Atmosukarto dan Soeswati (2000), kuman tuberkulosis bertahan hidup pada tempat yang sejuk, lembab dan gelap tanpa sinar matahari sampai bertahun-tahun lamanya, dan mati bila terkena sinar matahari, sabun, lisol, karbol dan panas api. Rumah yang tidak masuk sinar matahari mempunyai risiko penghuninya menderita tuberkulosis 3-7 kali dibandingkan dengan rumah yang dimasuki sinar matahari. Penelitian Girsang tahun 2000, menyatakan kuman mycobacterium tuberculosis akan mati dalam waktu 2 jam oleh sinar matahari.
25
2) Sanitasi lingkungan
Sanitasi lingkungan adalah status kesehatan suatu lingkungan yang mencakup perumahan, pembuangan kotoran, penyediaan air bersih dan sebagainya (Notoatmodjo, 2010). Lingkungan sangat mempengaruhi penyebaran penyakit TB, dimana lingkungan yang kurang kebersihan dan sirkulasi udara yang buruk (tidak memenuhi syarat kesehatan) akan berpengaruh pada penyebaran penyakit menular terutama penyakit TB.
2.2.2.3 Aspek mikroba atau sifat dari kuman mycobacterium tuberculosa
Penelitian untuk mengetahui faktor apa saja penyebab kegagalan dalam pengobatan TB telah banyak dilakukan dan aspek mikroba telah banyak diteliti sebagai salah satu penyebab kegagalan pengobatan dimana seseorang terinfeksi oleh kuman TB yang memang sudah memiliki sifat resistensi terhadap obat-obat TB. Resistensi sel mikroba ialah suatu sifat tidak terganggunya kehidupan sel mikroba oleh antimikroba. Sifat ini dapat merupakan suatu mekanisme alamiah untuk bertahan hidup (Setiabudy, 1995).
Faktor yang menentukan sifat resistensi atau sensitifitas mikroba terhadap antimikroba terdapat pada elemen yang bersifat genetik. Didasarkan pada lokasi elemen untuk resistensi ini, dikenal resistensi kromosal dan resistensi ekstrakromosal. Sifat genetik dapat menyebabkan suatu mikroba sejak semula resisten terhadap pengaruh suatu antimikroba, yang dikenal sebagai sifat resisten alamiah.
Perubahan sifat genetik karena kuman memperoleh elemen genetik yang membawa sifat resistensi yang dikenal sebagai resistensi yang diperoleh (acquired resistance). Atau resistensi dari luar disebut resistensi yang dipindahkan (transferred resistance), dapat juga terjadi akibat adanya mutasi genetik yang spontan atau akibat rangsang antimikroba (induced resitance) (Setiabudy, Vincent, 1995). Berbeda dengan resistensi pada banyak bakteria terhadap antibiotika dimana resistensi dapat dengan transformasi, tranduksi atau konjugasi gen, resisten yang didapat mycobacterium tuberculosis adalah pada mutasi gen kromosom utama (genomically based).
Sel bakteria tumbuh dan memperbanyak diri, replikasi terjadi berulang-ulang sehingga jumlah yang besar selama infeksi atau pada permukaan tubuh. Untuk tumbuh dan berkembang, organisme harus mensintesa atau memerlukan banyak biomolekul.
Obat antimikroba mengganggu dengan proses yang spesifik bahan-bahan esensial untuk pertumbuhan dan atau perkembangan mikroba tersebut. Mekanisme kerja antimikroba dapat dipisahkan pada kelompok seperti penghambat sintesa dinding sel, penghambat fungsi membran sitoplasma, penghambat sintesa asam nukleat, penghambat fungsi ribosom (Baron, 1996).
Sama seperti mekanisme kerja obat antimikroba, resistensi kuman terhadap obat umumnya terjadi dalam 4 jalur, yaitu adanya proses enzimatik, penurunan permeabilitas terhadap antibiotik, modifikasi letak reseptor obat dan peningkatan sintesa metabolit antagonis terhadap antibiotik.
Prinsip pengobatan TB paru dengan masa pengobatan tahap insentif selama 2 bulan dengan terapi pemberian pengobatan kombinasi adalah untuk memastikan tidak terjadinya mutan resisten pada satu obat (single resistance), kemudian 4 bulan diteruskan dengan tahap lanjutan untuk membunuh kuman yang masa pertumbuhannya lambat. Isoniazid dan Rifampisin adalah dua OAT yang sangat poten membunuh lebih dari 99% basil TB dalam 2 bulan awal pengobatan (WHO, 2003)
Bersama kedua obat ini Pirazinamid dengan efek yang tinggi yang bekerja terhadap basil semidorman yang tidak dipengaruhi oleh OAT yang lain. Penggunaan obat ini bersamaan dengan OAT yang lain mengurangi masa pengobatan dari 18 bulan menjadi 6 bulan. Oleh karena itu munculnya strain resisten terhadap salah satu atau lebih obat-obat ini menjadi perhatian yang utama sebagai penyebab kejadian gagal konversi.
27
2.3 Kerangka Teori Penelitian
Berdasarkan latar belakang masalah dan tinjauan pustaka, maka kerangka teori penelitian ini dapat digambarkan sebagai berikut :
Gambar 2.1 Kerangka Teori Penelitian
Aspek penderita :
Jenis Kelamin Umur
Status gizi
Tingkat pendidikan Tingkat pendapatan Kepatuhan berobat Kebiasaan merokok Penyakit penyerta
Aspek pelayanan kesehatan :
Pengawas Menelan Obat (PMO)
Peran petugas kesehatan Ketersediaan obat
Konversi (+)/(-)
Aspek kesehatan lingkungan :
Kondisi rumah Sanitasi lingkungan
ASPEK INTERNAL PENDERITA
ASPEK EKSTERNAL PENDERITA
Aspek mikroba atau sifat kuman mycobacterium tuberculosa