REFERAT
MIKOSIS PARU
Penyaji
Syarifah Rizka Maulida I11112059
Narasumber
dr. Eva Lydia Munthe, Sp.P
KEPANITERAAN KLINIK PULMOLOGI
RUMAH SAKIT UMUM DAERAH DR. AGOES DJAM
PERIODE 30 JANUARI - 25 FEBRUARI 2017
FAKULTAS KEDOKTERAN UNIVERSITAS TANJUNGPURA
PONTIANAK
BAB I
PENDAHULUAN
A. Latar Belakang
Penyakit infeksi masih menjadi masalah utama kesehatan di Indonesia. Infeksi jamur paru atau mikosis paru dalam beberapa tahun terakhir semakin mendapat perhatian karena frekuensinya semakin meningkat.1 Mikosis paru dapat
ditemukan endemis di daerah Amerika, Afrika, Meksiko, Canada dan Australia. Di Indonesia, angka kejadian infeksi jamur pada saluran nafas masih belum
diketahui. Dalam kehidupan sehari – hari, mikosis paru sering salah didiagnosis sebagai Tuberkulosis (TB) paru. Hal ini terjadi karena kurangnya gejala klinis patognomonis dan karakteristik radiologi yang khas untuk penyakit ini serta tidak memadainya fasilitas pemeriksaan di laboratorium mikologi.2 Hal ini sangat
merugikan pasien karena apabila infeksi jamur paru tidak diterapi dengan benar, akan dapat meningkatkan angka kesakitan dan kematian pada pasien yang
bersangkutan dikarenakan pasien tidak menerima pengobatan yangsesuai dengan keadaan penyakitnya.3 Kejadian infeksi jamur paru akhir-akhir ini meningkat dan semakin sering dilaporkan. Dalam dua dekade terakhir, infeksi jamur paru
meningkat seiring meningkatnya jumlah pasien dengan keadaan imunosupresi seperti HIV dan TB.4 Hal ini didukung dengan data dari RS Persahabatan, Jakarta,
dimana mikosis paru paling sering ditemukan pada pasien dengan TB paru dan riwayat pernah menderita TB Paru.5 Cepatnya pertumbuhan jamur ini diakibatkan
oleh cara penggunaan obat yang modern, terutama penggunaan antibiotik berspektrum luas atau kombinasi berbagai antibiotik, penggunaan kortikosteroid dan obat immunosupresif lainnya, serta faktor predisposisi yaitu penyakit kronik dan keganasan. Angka kekerapan mikosis paru di dunia dan di Indonesia belum diketahui secara pasti, hal ini akibat sulitnya mendiagnosis mikosis paru karena permasalahannya adalah gambaran klinis maupun radiologik penderita mikosis paru tidak khas. Selain itu, sediaan apus sputum, biakan jamur, pemeriksaan histologik paru, dan uji serologik pun kadang hasilnya membingungkan sehingga pengobatan infeksi jamur paru sering terlambat.6 Diketahui ada beberapa spesies
jamur yang dapat menginfeksi manusia, namun penyebab infeksi pada paru-paru 90% adalah Aspergilusfumigatus. Jamur oportunistik yang paling sering
menyebabkan infeksi jamur invasif adalah Candida albicans, Candida spp., dan Aspergillus spp. Penelitian terhadap bilasan bronkus pada penderita tuberkulosis paru yang telah sembuh di RS Haji Adam Malik Medan didapatkan 11 kasus (21,5%) jamur paru dari 40 penderita yang terdiri atas Candida sp. 7 penderita (63,6%), Aspergillus fumigatus 3 penderita (27,3%), dan Aspergillus niger seorang penderita (9,1%). Dari penelitian ini, gejala klinis yang paling sering terjadi pada kasus infeksi jamur positif adalah batuk kronik yang berdahak dan batuk darah.7
Berdasarkan hasil penelitian yang dilakukan dengan menggunakan kultur sputum pasien yang positif tuberkulosis paru kronik yang telah mendapatkan pengobatan, didapatkan bahwa dari 500 pasien dijumpai 200 pasien yang menderita infeksi jamur (46%). Jenis jamur yang terbanyak adalah Aspergillus fumigatus, Aspergillus niger, Histoplasmacapsulatum, dan Cryptococcus neoforman.8 Aspergillus fumigatus dan kelompok Mucor paling sering mencapai
susunan saraf pusatmelewati paru sekitar 50%. Angka kematian akibat penyakit ini cukup tinggi, yaitu 30–40% serta insidensinya meningkat seiring dengan pemakaian obat imunosupresif dan penurunan daya tahan tubuh. Manifestasi infeksi jamur dan parasit pada susunan saraf pusat dapat berupa meningitis dan proses desak ruang (abses atau kista).9
BAB II
TINJAUAN PUSTAKA
A. Definisi
Mikosis paru adalah gangguan paru yang disebabkan oleh infeksi/kolonisasi jamur atau reaksi hipersensitif terhadap jamur.10
B. Klasifikasi
Mikosis pada paru tergolong kedalam infeksi jamur sistemik. Penyakit infeksi jamur sistemik dapat disebabkan oleh dua kelompok jamur, yaitu kelompok jamur patogen dan kelompok jamur oportunistik. Jamur patogen adalah jamur yang dapat menginvasi dan berkembang pada jaringan host normal tanpa ada faktor predisposisi. Infeksi jamur golongan patogen yang sering terjadi pada paru umumnya disebabkan oleh Histoplasma capsulatum, Coccidioides immitis, Paracoccidioides brasillensis, Blastomyces
dermatitidis dan Cryptococcus neoformans.6
Infeksi jamur golongan jamur oportunistik merupakan infeksi jamur yang pada keadaan normal bersifat non-patogen, namun berpotensi berubah menjadi patogen apabila keadaan tubuh melemah karena mekanisme pertahanan tubuh yang terganggu. Infeksi jamur oportunistik lebih sering terjadi dibandingkan infeksi jamur patogen sistemik. Infeksi ini biasanya ditemukan pada pasien penderita defisiensi sistem imun tubuh atau pada pasien dengan keadaan umum yang lemah. Infeksi jamur oportunistik yang sering terjadi pada paru berupa kandidiasis paru dan aspergillosis paru.6
Kandidiasis paru merupakan infeksi jamur pada paru yang disebabkan oleh jamur Candida albicans maupun Candida sp. lainnya , dan aspergillosis paru adalah infeksi jamur pada paru yang disebabkan oleh infeksi Aspergillus fumigatus dan Aspergillus sp. lainnya.11
C. Diagnosis 1. Anamnesis
Keluhan pasien mikosis paru mirip dengan keluhan penyakit paru pada umumnya, tidak ada keluhan yang patognomonik. Perlu anamnesis lebih teliti pada pasien dengan keadaan sebagai berikut:10
Pasien yang memiliki kondisi imunosupresi (neutropenia berat, keganasan darah, transplantasi organ atau kemoterapi)
Penggunaan jangka panjang alat-alat kesehatan invasif (ventilator mekanik, kateter vena sentral dan perifer, kateter urin, kateter lambung, water sealed drainage, dll)
Pasien dengan kondisi imunokompromis akibat penggunaan jangka panjang antibiotika berspektrum luas, kortikosteroid, obat imunosupresi
Penyakit kronik seperti keganasan rongga toraks, PPOK,
bronkiektasis, luluh paru, sirosis hati, insufisiensi renal, diabetes Gambaran infiltrat di paru dengan demam yang tidak membaik
setelah pemberian antibiotika adekuat dengan atau tanpa adenopati
Pasien dengan manifestasi mikosis kulit berupa lesi eritema nodosum pada ekstremitas bawah terutama di daerah endemik Pasien terpajan atau setelah bepergian ke daerah endemik 2. Pemeriksaan fisik
Pada pemeriksaan fisis, mikosis paru sulit dibedakan dengan penyakit paru lain, tergantung pada kelainan anatomi yang terjadi pada paru.10
3. Pemeriksaan penunjang Radiologi
Gambaran foto toraks pada sebagian besar mikosis paru tidak
menunjukkan ciri khas, dapat ditemukan infiltrat interstisial, konsolidasi, nodul multipel, kavitas, efusi pleura. Gambaran yang khas dapat terlihat pada aspergiloma yaitu ditemukan fungus ball pada pemeriksaan foto toraks. Hasil yang lebih baik didapat dari pemeriksaan CT-scan toraks.10
Gambar 1. Fungus ball10
Pemeriksaan Laboratorium
Pemeriksaan laboratorium mikologi merupakan prosedur diagnosis mikosis paru yang sangat penting. Kualitas pemeriksaan ini ditentukan oleh pemilihan, pengumpulan serta cara pengiriman bahan klinik (spesimen) yang baik. Penanganan spesimen yang tidak memadai dapat mengakibatkan ketidaktepatan diagnosis. Spesimen dapat diambil dari sputum, bilasan bronkus, kurasan bronkoalveolar (BAL), jaringan biopsi, darah, cairan pleura, pus, dll.10
Spesimen harus diletakkan dalam wadah steril yang tertutup rapat, tanpa bahan pengawet dan dilabel dengan baik. Selanjutnya spesimen dikirim ke laboratorium dalam waktu paling lama dua jam setelah prosedur pengambilan. Bila tidak memungkinkan segera diproses dalam dua jam, spesimen dapat disimpan dalam suhu 40C.
Spesimen yang disimpan terlalu lama dapat menurunkan keberhasilan pemeriksaan.10
Sputum sebaiknya diambil pagi hari sebelum makan, dilakukan tiga hari berturut-turut. Pasien harus berkumur dengan air matang
sebanyak 2-3 kali, selanjutnya berusaha mengeluarkan sputum dengan membatukkannya. Induksi sputum lebih dianjurkan karena lebih merepresentasikan spesimen saluran napas bawah/paru. Jumlah sputum yang diperlukan sekitar 10-15 ml. Bilasan bronkus atau BAL memiliki arti klinik lebih tinggi dibandingkan sputum, tetapi prosedur pengambilannya lebih sulit. Spesimen tersebut dikirim dalam semprit steril tanpa bahan pengawet atau diberi sedikit larutan garam faal bila jumlahnya sangat sedikit. Spesimen yang berasal dari cairan pleura, pus maupun eksudat dapat diambil dengan semprit steril dan
langsung dikirim tanpa penambahan cairan atau bahan pengawet.
Jaringan hasil biopsi memiliki arti klinik paling tinggi karena penemuan jamur dalam jaringan dapat memastikan diagnosis
mikosis. Spesimen biopsi sebaiknya diambil dari tengah dan tepi lesi, selanjutnya diletakkan di antara kasa steril yang sedikit dibasahi dengan larutan garam faal sekedar untuk mencegah kekeringan. Jangan diberi bahan pengawet karena akan mematikan jamur dalam jaringan sehingga tidak dapat dilakukan proses pembiakan serta uji kepekaan jamur terhadap obat antijamur. Spesimen darah untuk pemeriksaan serologi sebanyak 2,5-5 ml diambil dengan semprit steril tanpa bahan pengawet lalu dikirim secepatnya ke laboratorium. Untuk biakan darah saja, diperlukan 5-10 ml darah dan sebaiknya diberi antikoagulan.
Pengiriman spesimen harus disertai keterangan klinis pasien secukupnya dan permintaan yang jelas. Hal itu akan mempermudah staf laboratorium mengarahkan pemeriksaan yang diperlukan dan menghindari kesalahan interpetasi hasil pemeriksaan.
Metode laboratorium untuk mendiagnosis mikosis paru dilakukan melalui tiga pendekatan penting yaitu: pemeriksaan mikroskopik, isolasi dan identifikasi jamur pada biakan serta deteksi
respons serologis terhadap jamur atau penandanya. Prosedur
diagnostik berdasarkan deteksi deoxyribonucleic acid (DNA) jamur saat ini sedang dikembangkan. Biakan spesimen maupun hasil biopsi jaringan masih menjadi baku emas diagnosis mikosis paru.
Pemeriksaan uji kepekaan jamur terhadap obat perlu dilakukan untuk menentukan pemilihan obat antijamur yang tepat atau evaluasi terapi.
Hasil pemeriksaan sputum yang positif mengandung jamur Aspergillus fumigatus lebih banyak ditemukan menggunakan metode PCR dibanding dengan metode kultur. Dengan teknik PCR didapat 35 sampel (69%) hasilnya positif, sedangkan dengan teknik kultur didapatkan 29 sampel (57%) yang hasilnya positif. Pada penelitian ini, semua hasil kultur yang positif Aspergillus fumigatus maka hasil PCR juga positif terdapat pita di 236 bp. Terdapat 6 sampel yang hasil kulturnya negatif, namun hasil PCR positif dan tidak ada hasil PCR negatif dengan hasil kulturnya positif. Perbedaan hasil antara PCR dan kultur dapat disebabkan oleh sensitivitas PCR yang tinggi. Dengan PCR, satu organisme jamur sudah dapat terdeteksi. Hasil negatif pada pemeriksaan PCR karena tidak terdeteksinya satupun organisme jamur pada sputum yang diperiksa. Hasil negatif pada kultur dapat juga disebabkan oleh jamur yang mati atau tidak berhasil tumbuh dengan baik pada media. Pada kultur sputum, selain jamur Aspergillus fumigatus pada beberapa sampel tumbuhjuga jenis jamur lain seperti Aspergillus niger.Namun, dengan PCR semua sampel yang positif Aspergillus niger tidak memberikan hasil yangpositif karena primer yang digunakan spesifik untuk Aspergillus fumigatus. Dari penelitian yang dilakukan untuk pemeriksaan jamur di Indonesia ternyata masih memakai sistem kultur yang merupakan gold standard untuk pemeriksaan jamur. Metodeini membutuhkan waktu yang lama untukmembiakkan jamur selama (±10 hari), sedangkandengan PCR hasilnya didapatkan dalam waktu1–2 hari. Pada beberapa penyakit
Faktor pejamu Kriteria klinis Mikologi Faktor pejamu
+ +
Kriteria klinis
Mikologi
Faktor pejamu Kriteria klinisNegatif atau tidak dilakukan + + + + Proven Probable Possibble = = = Bio psi jar in gan
diperlukandiagnosis yang cepat seperti pada penyakitmeningitis, HIV/AIDS, dan imunokompromaislainnya sehingga lebih efektif bila menggunakanPCR walaupun biayanya lebih mahal daripadakultur.12
Diagnosis Mikosis Paru
Gambar. Skema diagnosis mikosis paru (sistemik/invasif)10
1. Kriteria diagnosis proven
Ditemukan faktor pejamu dan gambaran klinis dan
Hasil pemeriksaan mikologi positif sebagai berikut:
Pemeriksaan histologi atau sitokimia menunjukkan elemen jamur positif dari hasil biopsi atau aspirasi disertai bukti kerusakan jaringan (secara mikroskopik atau radiologi) atau
Biakan positif dari spesimen yang berasal dari tempat steril serta secara klinis dan radiologi meunjukkan kelainan/lesi yang sesuai dengan infeksi atau
Pemeriksaan mikroskopik/antigen Cryptococcus dan likuor serebrospinal (LSS).
2. Kriteria diagnosis probable
Paling sedikit terdapat satu kriteria faktor pejamu dan
Satu kriteria klinis mayor atau dua kriteria klinis minor pada lokasi lesi abnormal yang sesuai dengan kondisi infeksi secara klinis atau radiologi dan
Satu kriteria mikologi. 3. Kriteria diagnosis possible
Paling sedikit terdapat satu kriteria faktor pejamu dan
Satu kriteria klinis mayor atau dua kriteria klinis minor dan lokasi lesi abnormal yang sesuai dengan kondisi infeksi secara klinis atau radiologi.
tanpa kriteria mikologi atau hasil pemeriksaan mikologi negatif.
Tabel 1. Kriteria faktor pejamu, gambaran klinis dan hasil pemeriksaan mikologi10
Kriteria Deskripsi
Faktor pejamu Neutropenia (neutrofil <500/mm3 selama >10 hari)
Menerima transplantasi sumsum tulang alogenik
Menerima terapi kortikosteroid jangka panjang dengan rerata dosis minimal setara prednison 0,3 mg/kg/hari selama >3 minggu
Menerima terapi imunosupresan sel-T misalnya siklosporin, penyekat TNF-alfa, antibodi monoklonal spesifik (misalnya alemtuzumab), atau analog nukleosida dalam 90 hari terakhir. Mengalami imunodefisiensi primer berat (misalnya penyakit
granulomatosa kronik atau imunodefisiensi berat lainnya)
Gambaran klinis Mayor
Terdapat salah satu dari tiga kondisi berikut pada CT-scan: lesi padat dengan atau tanpa halo sign, air-crescent sign atau kavitas.
Minor
Gejala infeksi saluran napas bawah (misalnya batuk, nyeri dada, sesak napas, hemoptisis)
Pemeriksaan fisis terdapat pleural rub
Gambaran infiltrat baru yang tidak sesuai kriteria mayor
Hasil mikologi Pemeriksaan langsung
Ditemukan elemen jamur kapang dari spesimen sputum BAL, bilasan bronkus, aspirat sinus
Pertumbuhan jamur kapang dalam medium biakan Pemeriksaan tidak langsung
Aspergilosis: antigen galaktomanan terdeteksi dalam plasma, serum, BAL atau LSS
Penyakit jamur invasif selain kriptokokus dan zigomikosis: beta-glucan terdeteksi dalam serum
D. Penatalaksanaan
Penatalaksanaan mikosis paru berkaitan erat dengan: jenis jamur, status imun pejamu, lokasi infeksi, kepekaan jamur terhadap obat, terapi antijamur sebelumnya, penanganan sumber infeksi dan faktor risiko. Penatalaksanaan ini terdiri atas medikamentosa dan bedah. Terapi medikamentosa dilakukan dengan memberikan obat antijamur (OAJ), yang terdiri atas beberapa golongan obat:10
golongan polien
golongan alilamin
golongan flusitosin
golongan azol
golongan ekinokandin
Obat anti jamur dapat diberikan sebagai: terapi profilaksis, empiris, pre-emptive (targeted prophylaxis), dan definitif. 10
1. Terapi profilaksis
Pemberian OAJ kepada pasien dengan faktor risiko, tanpa tanda infeksi, dengan tujuan mencegah timbulnya infeksi jamur. Terapi profilaksis biasanya diberikan pada awal periode risiko tinggi terkena infeksi.
2. Terapi empirik
Pemberian OAJ kepada pasien dengan faktor risiko, disertai tanda infeksi (misalnya persisiten dengan neutropenia biasanya selama 4-7 hari) yang etiologinya belum diketahui dan tidak membaik setelah tearpi antibiotika
adekuat selama 3-7 hari. Terapi empirik diberikan kepada pasien dengan diagnosis possible.
3. Terapi pre-emptive (targeted prophylaxis)
Pemberian OAJ kepada pasien dengan faktor risiko, disertai gejala klinis, dan hasil pemeriksaan radiologi dan atau laboratorium yang mencurigakan infeksi jamur. Terapi pre-emptive diberikan kepada pasien dengan diagnosis probable.
4. Terapi definitif
Pemberian OAJ kepada pasien yang terbukti (proven) mengalami infeksi jamur sistemik.
Pembedahan merupakan terapi definitif aspergiloma terutama pada kasus aspergiloma tunggal. Pada pasien dengan hemoptisis ringan dilakukan bed rest, postural drainage atau terapi simtomatik lain. Pada pasien dengan hemoptisis berulang atau hemoptisis masif, pembedahan dilakukan dengan
mempertimbangkan risiko/toleransi operasi. Jika toleransi operasi tidak memungkinkan, dipertimbangkan embolisasi, atau pemberian antijamur transtorakal-intrakavitas.
Lama pemberian pengobatan mikosis paru tergantung kepada jenis jamur dan OAJ yang diberikan. Evaluasi pengobatan harus dilakukan untuk melihat respons obat dan toksisitas yang ditimbulkan OAJ. Toksisitas obat dinilai dari klinis, misalnya mual muntah, ikterus dan pemeriksaan fungsi hati (terutama bila mendapat OAJ golongan azol), fungsi ginjal (terutama bila mendapat OAJ golongan polien). Tabel 1 menunjukkan kriteria respons terapi OAJ
Tabel 2. Respons terapi OAJ
Luaran klinis, respons Kriteria
Sukses
Respons komplit Membaik selama periode pengamatan, resolusi semua gejala
klinis dan kelainan radiologi, serta bukti mikologi (eradikasi jamur).
Respons parsial Membaik selama periode pengamatan, perbaikan gejala klinis dan kelainan radiologi, serta bukti biakan jamur steril atau penurunan beban/jumlah jamur yang ditentukan secara kuantitatif dengan petanda laboratorium.
Gagal
Respons menetap (stable)
Progresif
Kematian
Membaik selama periode pengamatan, perbaikan minor atau tanpa perbaikan dalam penyakit jamur, tetapi tidak ada bukti progresif berdasarkan kriteria klinis, radiologis dan
laboratoris.
Bukti progresivitas penyakit berdasarkan kriteria klonis, radiologis dan laboratoris.
Kematian dalam periode pengamatan oleh sebab apapun.
Obat Anti Jamur10 1. Golongan Polien
Golongan polien termasuk amfoterisin-B (AmB), nistatin dan natamisin. Cara kerjanya adalah membuat kerusakan pada membran sel jamur dengan cara berikatan dengan ergosterol (komponen penting dinding sel), sehingga permeabilitas seluler meningkat dan terjadi kebocoran isi sel yang berakibat kematian jamur (efek fungisidal). Saat ini golongan polien yang tersedia di Indonesia adalah amfoterisin-B deoksikolat (fungizone) dan nistatin. Amfoterisin-B diperkenalkan pada tahun 1950an, merupakan terapi standar berbagai infeksi jamur sistemik sebelum azol berspektrum luas dan
ekinokandin diperkenalkan. Amfoterisin-B memiliki aktivitas terhadap hampir semua infeksi jamur invasif, termasuk Candida spp, Aspergillus spp, Cryptococcus, Histoplasma, dan Zygomyces. Perlu diperhatikan bahwa Candida lusitaniae, Scedosporium prolificans dan Aspergillus terreus memiliki resistensi primer terhadap Am-B. Dosis standar Am-B deoksikolat adalah 0,7-1 mg/kgBB/hari.
Selanjutnya diperkenalkan Am-B dalam formulasi lain yang memiliki spektrum aktivitas luas dan toksisitas lebih kecil, yaitu: amfoterisin-B liposomal (Ambisome) dan kompleks lipid amfoterisin-B (Abelcet). Dosis standar Am-B formula lipid adalah 3-6 mg/kgBB/hari.
Toksisitas yang dapat terjadi pada pemberian Am-B meliputi nefrotoksisitas termasuk gagal ginjal akut, toksisitas hematologi, reaksi terkait infus
(misalnya demam, menggigil, sakit kepala, mual, muntah) dan gangguan elektrolit (misalnya hipokalemia, hipomagnesemia, hipernatremia, asidosis metabolik). Pemberian infus lambat (biasanya lebih dari 4 jam) dan
premedikasi dengan antipiretik, antihistamin dapat dilakukan untuk mencegah reaksi terkait-infus. Pemberian infus garam fisiologis sebelum terapi dapat menurunkan nefrotoksisitas yang diinduksi obat. Untuk meminimalkan nefrotoksisitas, dapat dipilih Am-B formula lipid, serta mengoreksi kelainan elektrolit misalnya hipokalemia dan hipomagnesemia.
Pada pasien dewasa tanpa neutropenia, AmB diberikan sampai 14 hari setelah hasil terakhir kultur darah negatif dan terdapat perbaikan klinis.
Tabel 1. Indikasi dan dosis amfoterisin-B
Sediaan Indikasi Dosis
Amfoterisin B deoksikolat (Fungizone)
Aspergilosis invasif, blastomikosis, kandidosis, koksidioidomikosis, mukcormikosis, basidiobolus, conidiobolus
Histoplasmosis, sporotrikosis
Kriptokokus ringan-sedang atau non-SSP
Kriptokokosis berat atau SSP
0.25–1 mg/kg/hari
0.7–1 mg/kg/hari
0.5–1 mg/kg/hari
Kompleks lipid amfoterisin B (Abelcet) Amfoterisin B liposomal (Ambisome) Amfoterisin B colloidal dispersion (Amphotec)
Meningitis kriptokokal (+HIV)
Infeksi jamur invasif pada pasien yang refrakter atau intoleran terhadap terapi amfoterisin-B konvesional
Terapi empiris pada pasien demam, netropenia, dan diduga mengalami infeksi jamur
Meningitis kriptokokal (+ HIV)
Infeksi Aspergillus sp., Candida sp.,
dan atau Cryptococcus sp.
Aspergilosis invasif pada pasien dengan gangguan ginal atau tidak dapat menerima toksisitas amfoterisin-B konvensional dalam dosis efektif dan pada pasien dengan aspergilosis invasif yang mengalami kegagalan dengan terapi amforeisin-B konvesional sebelumnya. 0.7 mg/kg/hari 5 mg/kg/hari 3 mg/kg/hari 6 mg/kg/hari 3–5 mg/kg/hari 3–4 mg/kg/hari
Nistatin, secara struktural mirip dengan amfoterisin B, namun tidak diberikan parenteral karena toksisitasnya. Nistatin biasanya bersifat fungistatik secara in vivo tetapi dapat juga bersifat fungisida pada konsentrasi tinggi atau terhadap organisme yang sangat peka. Obat itu tersedia dalam bentuk oral maupun topikal, dan tidak memiliki interaksi obat yang signifikan karena hampir tidak diserap dalam usus. Efek samping jarang terjadi, tetapi dalam dosis yang besar dapat menimbulkan mual, muntah, diare, dan nyeri perut.
2. Golongan allylamines
Terbinafin adalah antijamur allylamine yang memiliki efek menghambat enzim mono-oksigenase squalene, enzim penting dalam biosintesis sterol pada jamur. Pemberiannya dapat dilakukan topikal maupun oral terutama untuk terapi mikosis superfisialis. Terbinafin yang tersedia di Indonesia
adalah dalam bentuk obat topikal yang biasa digunakan untuk mikosis superfisial.
3. Flusitosin
Turunan pirimidin ini aktif terhadap infeksi Candida, Cryptococcus. Cara kerjanya dengan mengganggu sintesis asam nukleat. Mudah mengalami resistensi. Absropsi oral baik, t½ 4 jam, diekskresi dalam urin. Obat ini terdistribusi baik dalam SSP dan dapat dikombinasikan dengan amfoterisin-B untuk infeksi jamur sistemik. Efek samping meliputi: netropenia,
trombositopenia. Perlu dilakukan pengawasan terhadap kemungkinan terjadinya gangguan fungsi ginjal. Obat ini tidak tersedia di Indonesia.
4. Golongan azol
Selama lebih dari dua dekade, antijamur golongan azol telah digunakan dalam praktek klinis. Golongan azol diklasifikasikan menjadi dua kelas yang berbeda:
- imidazol (misalnya klotrimazol, mikonazol dan ketokonazol)
- triazol (flukonazol, itrakonazol, vorikonazol dan posakonazol). Cara kerja obat golongan azol adalah dengan mengganggu sintesis ergosterol, suatu komponen penting dalam membran sel jamur. Efek ini terjadi melalui penghambatan enzim lanosterol 14-α demetilase yang berperan mengubah lanosterol menjadi ergosterol, sehingga terjadi gangguan struktur dan fungsi normal membran sel. Selanjutnya
pertumbuhan jamur akan terhambat (efek fungistatik), meskipun beberapa penelitian in vitro melaporkan efek fungisidal itrakonazol dan vorikonazol terhadap Aspergillus spp pada dosis standar.
Obat golongan azol pada umumnya ditoleransi baik oleh tubuh. Efek
samping yang pernah dilaporkan adalah gangguan gastrointestinal (misalnya mual, muntah, diare), hepatotoksisitas (transaminitis sampai hepatitis, kolestasis). Obat golongan azol tidak boleh diberikan pada perempuan hamil (kategori C). Obat golongan azol dimetabolisme melalui sistem enzim sitokrom P-450, sekaligus merupakan inhibitor poten sitokrom P-450 yang memungkinkan terjadinya interaksi dengan berbagai obat terutama
imunosupresan, misalnya statin, benzo-diazepin, dll). a. Imidazol
Klotrimazol dan mikonazol tersedia dalam berbagai sediaan obat topikal seperti krim, losio, sampo, tablet vagina, tablet isap, dan solusio yang terutama digunakan untuk terapi kandidosis vagina dan mukokutan.
Ketokonazol merupakan antijamur golongan azol bentuk oral pertama yang tersedia untuk terapi infeksi jamur superfisial maupun sistemik. Obat itu mempunyai aktivitas terhadap berbagai spesies Candida, dermatofit, Malassezia furfur, dan beberapa jamur dimorfik (misalnya Blastomyces dermatitidis dan Coccidioides spp). Penyerapan ketokonazol di saluran cerna akan lebih baik bila disertai dengan minuman asam seperti soda berkarbonasi. Perlu diperhatikan efek samping ketokonazol terhadap hati (hepatotoksik) serta interaksi signifikan dengan obat-obat lain sehingga penggunaannya sangat dibatasi.
b. Triazol
Flukonazol, merupakan triazol generasi pertama, memiliki spektrum aktivitas lebih luas, bioavailability hampir 100 % karena tidak mengalami first-past metabolism, dan penyerapannya tidak dipengaruhi asam lambung. Flukonazol aktif terhadap hampir semua Candida spp (kecuali C. krusei dan C. glabrata), Cryptococcus neoformans, beberapa jamur dimorfik, M. furfur, Prototheca, serta dermatofit. Flukonazol tersedia dalam sediaan oral (dosis 50 mg dan 150 mg) maupun intravena (dosis 200 mg). Flukonazol merupakan penghambat isoenzim CYP2C9, CYP2C19, dan CYP3A4, sehingga penggunaannya harus memperhatikan kemungkinan interaksi obat dengan obat lain. Obat ini juga dapat memasuki cairan otak dengan baik. Itrakonazol, biasanya diberikan secara oral (sediaan intravena tidak tersedia di Indonesia). Spektrum aktivitasnya mirip dengan flukonazol, tetapi juga memiliki aktivitas terhadap Aspergillus spp, golongan dematiaceae
(misalnya Alternaria, Bipolaris, Curvularia) serta Sporothrix schenckii. Itrakonazol tidak efektif terhadap Zygomycetes dan Fusarium spp. Pemberian itrakonazol sebaiknya dihindari pada pasien dengan gagal jantung karena efek inotropiknya, terutama pada pasien yang menerima dosis oral harian total 400 mg. Pemberian kapsul oral itrakonazol harus diminum bersamaan dengan makanan/minuman asam (berkarbonasi) untuk meningkatkan penyerapannya.
Vorikonazol, diperkenalkan pada tahun 2002, memiliki spektrum aktivitas yang luas terhadap Aspergillus spp termasuk Aspergillus terreus yang resisten terhadap amfoterisin-B, galur resisten Candida spp, Fusarium spp, Scedosporium apiospermum, Trichosporon spp, serta berbagai golongan kapang. Aktivitas vorikonazol dilaporkan tidak efektif terhadap jamur
golongan Zygomycetes. Vorikonazol tidak memerlukan lingkungan asam untuk penyerapannya sehingga bioavailability-nya lebih baik dibandingkan dengan ketokonazol atau itrakonazol. Vorikonazol sebaiknya diminum 1 jam sebelum atau 1-2 jam setelah makan karena makanan tinggi lemak dapat menurunkan absorpsinya. Efek samping yang dapat ditemukan misalnya gangguan pengihatan sementara (fotofobia, penglihatan kabur, atau
perubahan warna) serta halusinasi. Ekskresi vorikonazol tidak terpengaruh pada keadaan gagal ginjal, tetapi sediaan parenteral memerlukan dosis penyesuaian pada kasus kerusakan ginjal, dan tidak boleh diberikan pada pasien dengan bersihan kreatinin (CrCl) <50 ml/menit. Vorikonazol dikaitkan dengan interaksi beberapa obat (rifampisin, barbiturat,
karbamazepin dapat menurunkan konsentrasi vorikonazol), hal itu terutama disebabkan oleh inhibisi vorikonazol terhadap CYP2C19, CYP2C9, dan CYP3A4. Vorikonazol tersedia dalam bentuk tablet/suspensi oral dan cairan intravena. Metabolisme obat ini berlangsung di hati, sedangkan
eliminasinya di ginjal.
Posakonazol, merupakan antijamur golongan azol terbaru, diperkenalkan pada tahun 2006. Obat itu memiliki aktivitas antijamur luas, termasuk terhadap Candida spp yang resisten terhadap golongan azol sebelumnya, maupun zygomycetes. Posakonazol hanya tersedia dalam sediaan oral yang memiliki bioavailability rendah, tetapi bila diberikan bersamaan dengan makanan berkadar lemak tinggi, bioavailability posakonazol akan meningkat 400%. Efek samping yang paling sering ditemukan adalah gangguan saluran cerna dan peningkatan kadar enzim hati.
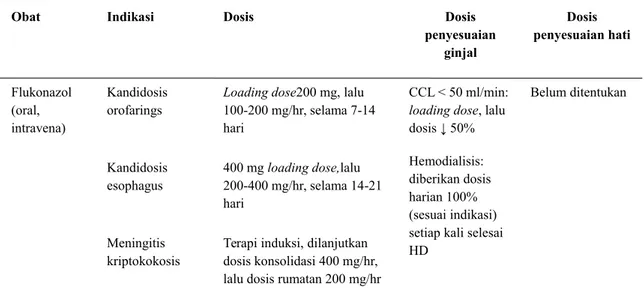
Tabel 2. Indikasi dan dosis obat golongan azol
Obat Indikasi Dosis Dosis
penyesuaian ginjal Dosis penyesuaian hati Flukonazol (oral, intravena) Kandidosis orofarings
Loading dose200 mg, lalu 100-200 mg/hr, selama 7-14 hari
CCL < 50 ml/min:
loading dose, lalu dosis ↓ 50% Hemodialisis: diberikan dosis harian 100% (sesuai indikasi) setiap kali selesai HD
Belum ditentukan
Kandidosis esophagus
400 mg loading dose,lalu
200-400 mg/hr, selama 14-21 hari
Meningitis kriptokokosis
Terapi induksi, dilanjutkan dosis konsolidasi 400 mg/hr, lalu dosis rumatan 200 mg/hr
Histoplasmosis/ blastomikosis/ koksidoidomikosi s 400-800 mg/hr Kandidosis invasif/kandidemi a
Loading dose 800 mg, lalu 400 mg/hr Itrakonazol (hanya oral) Kandidosis orofarings atau esofagus 200 mg/hr CCL < 10 ml/min: ↓ dosis 50% HD: 100 mg tiap 12-24 jam Belum ditentukan Histoplasmosis / blastomikosis 200-400 mg/hr (dalam dosis terbagi bila > 200 mg/hr) Koksidioidomiko sis 400-600 mg/hr dalam 2 dosis terbagi Vorikonazol (oral atau intravena)
Loading dose (x 2 dosis): Intravena – 6 mg/kg tiap 12 jam.
Oral-400 mg tiap12 jam Dosis rumatan
Intravena- 3-4 mg/kg tiap 12 jam
Oral – 200 mg tiap 12 jam
CCL < 50 ml/min: pemberian oral lebih dianjurkan Child-Pugh Class A or B: dosis rumatan ↓ 50% Child-Pugh Class C: belum ditentukan Posakonazol (oral) Profilaksis infeksi jamur invasif
200 mg, 3x sehari Belum diketahui Belum ditentukan
Kandidosis orofarings 100 mg 2x sehari( x 2 dosis), lalu 100 mg/hr selama 13 hr Kandidosis orofarings yang refrakter thd flukonazol dan/atau itrakonazol 400 mg 2x sehari (lama pemberian bervariasi tergantung respons pasien)
5. Golongan ekinokandin
Ekinokandin merupakan antijamur golongan baru, cara kerjanya melalui penghambatan sintesis enzim 1,2-β-D dan 1,6-β-D-glucan synthase. Enzim
itu penting dalam produksi glukan (komponen penting dinding sel jamur) yang mengakibatkan ketidakstabilan osmotik sehingga sel jamur tidak dapat mempertahankan bentuknya dan berujung pada kematian jamur. Glukan tidak ditemukan pada dinding sel mamalia sehingga efek samping ekinokandin terhadap sel manusia sangat sedikit.
Dinding sel C. neoformans terutama terdiri atas 1,3-α atau 1,6-α-glucan, sehingga jamur itu lebih resisten terhadap ekinokandin. Terdapat beberapa kelas ekinokandin yaitu: kaspofungin, mikafungin, dan anidulafungin. Semua golongan ekinokandin memiliki keterbatasan bioavailabilitas oral dan hanya tersedia dalam sediaan intravena.
Kaspofungin disetujui pada tahun 2001 untuk terapi aspergilosis invasif yang tidak dapat menolerir atau yang tidak membaik dengan pengobatan antijamur lainnya. Obat ini juga disetujui untuk terapi kandidosis esofagus, abses intra-abdomen, peritonitis, dan infeksi rongga pleura yang disebabkan Candida spp. Secara empiris, obat ini digunakan untuk terapi demam yang tidak diketahui penyebabnya pada pasien neutropenia. Kaspofungin secara substansial tidak mengganggu sistem enzim CYP450, tetapi dapat
mengalami metabolisme hepatik signifikan. Pada pasien dengan penyakit hati, diperlukan penyesuaian dosis obat.
Mikafungin disetujui pada tahun 2005 dan terutama digunakan untuk terapi kandidosis esofagus serta profilaksis pada pasien yang menjalani
transplantasi sel induk (stem cell). Mikafungin terikat sangat erat dengan protein (> 99%), terutama albumin. Pada konsentrasi terapi relevan, mikafungin tidak mengganti pengikatan bilirubin terhadap albumin secara kompetitif, sehingga tidak akan menyebabkan kernicterus (kerusakan otak akibat penyakit kuning yang berlebihan). Mikafungin juga relatif sedikit berinteraksi dengan obat-obat lain karena obat ini merupakan inhibitor CYP3A4 yang lemah.
Anidulanfungin disetujui FDA pada tahun 2006 untuk terapi kandidosis esofagus, kandidemia, peritonitis, dan abses intra-abdomen akibat Candida spp. Anidulafungin tidak mengalami metabolisme di hati dan bukan
merupakan substrat, inducer, atau inhibitor enzim CYP450. Hasil degradasi dikeluarkan dalam tinja melalui saluran empedu dan jumlah yang sangat kecil juga ditemukan di urin, sehingga pasien yang memiliki insufisiensi ginjal atau hati tidak memerlukan dosis penyesuaian.
Tabel 3. Obat antijamur golongan ekinokandin
Probable
CT-scan, induksi sputum, bronkoskopi (BAL), biopsi, TTNA, pemeriksaan mikologi
FR (+) Infeksi (-) in
Infeksi (-)
Possible Proven
Terapi pre-emptive
Profilaksis Terapi empirik Terapi definitif
OAJ sesuai jenis jamur
Evaluasi toksisitas dan respons terapi
OAJ dilanjutkan 2 minggu setelah perbaikan klinis, radiologi dan mikologi OAJ sampai faktor risiko teratasi >> 3-4 minggu
(+) (-)
Terapi OAJ
Usahakan tatalaksana invasif minimal (kevemostomi, kavemoplasti) CT-Scan, pemeriksaan lain termasuk pemeriksaan mikologi (konfirmasi jamur).Operasi (bila mungkin) +OAJ
Bila operasi tidak mungkin
OAJ Evaluasi respons
Gejala, faktor risiko FOTO TORAKS
Fungus ball Lesi lain
Aktivitas Obat
Kaspofungin Candida , Aspergillu
s
IV: 35-70 mg/hari Gangguan sal. cerna, , hipotensi, rash, demam, menggigil, sakit kepala, hipokalemia, anemia, peningkatan kadar enzim hati, flebitis
Siklosporin, rifampin Penurunan dosis diperlukan pada kasus gangguan hati sedang Mikafungin Candida, Aspergillu s Kandidosis esofagus IV:150 mg/hari. Profilaksis HSCT IV: 50 mg/hari. Kandidemia atau kandidosis invasif IV: 100mg/hari
Gangguan sal. cerna, demam, sakit kepala, hipokalemia, hipomagnesemia, netropenia Tidak ada interaksi obat utama Tidak diperlukan dosis penyesuaian Anidulafungin Candida, Aspergillu s Kandidosis esofagus IV: 100 mg hari ke-1, dilanjutkan 50 mg/ hari
Kandidemia
IV: 200 mg hari ke-1, dilanjutkan 100mg/ hari
Jarang terjadi adverse reactions Tidak ada interaksi obat utama Tidak diperlukan dosis penyesuaian
BAB III KESIMPULAN
1. Mikosis paru adalah gangguan paru yang disebabkan oleh infeksi/kolonisasi jamur atau reaksi hipersensitif terhadap jamur
2. Kejadian mikosis paru semakin meningkat seiring dengan peningkatan penyakit Sindrom Imunodefisiensi Akut (SIDA) dan keganasan. Faktor predisposisi lainnya yaitu pemakaian obat-obat kortikosteroid, imunosupresif, sitostatistika.
DAFTAR PUSTAKA
1. Djojodibroto DR. Respirologi (respiratory medicine). Jakarta: Penerbit EGC; 2009.
2. Buthia, T. and Adhikari, L. (2015) ‘Pulmonary mycoses among the clinically suspected cases of pulmonary tuberculosis’, International Journal of Research in Medical Sciences, 3(1), pp. 260–268.
3. Denning, D., Pleuvry, A. and Cole, D. (2011) ‘Global burden of chronic pulmonary aspergillosis as a sequel to pulmonary tuberculosis’, Bulletin of the World Health Organization, 89(12), pp. 864–872. doi:
10.2471/blt.11.089441.
4. Yahaya, H., Taura, D.W., Gwarzo, M.Y., Ibrahim, A., Ali, B. and Muhammad, A.B. ‘Diversity of Respiratory Yeasts from Suspected Pulmonary Tuberculosis Patients’, Scholars Journal of Applied Medical Sciences, 2(6E), pp. 3145–3150. 2014
5. Annisa G.H. ‘Karakteristik Klinis dan Laboratorium Mikologi pada Pasien Tersangka Paru di Rumah Sakit Persahabatan Jakarta, [document on the internet]. Available at: http lib.ui.ac.id/file?file=digital/20314666-SGisela % 20Haza%20Anissa.pdf (Accessed: 19 January 2017). 2012
6. Sukamto. Pemeriksaan jamur bilasan bronkus pada penderita bekas tuberkulosis paru. Medan: Bagian Ilmu Penyakit Paru Fakultas Kedokteran Universitas Sumatera Utara, USU Digital Library; 2004. 7. Thristy, I. and Siregar, Y. (2013) ‘Aspergillus Fumigatus pada Sputum
Penderita Batuk Kronik Menggunakan Metode PCR dan Kultur’, [document on the internet]. Available at:
http://journal.fk.unpad.ac.id/index.php/mkb/article/download/760/pdf (Accessed: 19 January 2017).
8. Bansod S, Gupta I, Rai M, Specific detection of Aspergillus fumigates in sputum sample of Pulmonary tuberculosis patients by two-step PCR, African J Biotechnol. 2008;7(1):16–21
9. Japardi I. Infeksi jamur pada susunan saraf pusat. Medan: Bagian Bedah Fakultas Kedokteran Universitas Sumatera Utara. USU Press; 2002.
10. Rozaliyani A, Jusuf A, Hudoyo A, Nawas A, Syahruddin E, Burhan E, et al. Mikosis Paru. Jakarta: Perhimpunan Dokter Paru Indonesia, 2011. 11. Brooks, F., Brooks, G.F., Carroll, K.C., Butel, J.S. and Morse, S. Jawetz
Melnick & Adelbergs medical microbiology 25/E. 25th edn. Jakarta: EGC. 2012
12.Thristy, Isra dan Yahwardiah Siregar. Aspergillus Fumigatus pada Sputum Penderita Batuk Kronik Menggunakan Metode PCR dan Kultur.
Departemen Biokimia Fakultas Kedokteran Universitas Sumatera Utara. MKB, Volume 48 No. 2, Juni 2016