3
BAB 1
PREEKLAMPSIA - EKLAMPSIA
PENGERTIAN
Setiap tahun sekitar 50.000 ibu meninggal di dunia karena eklampsia (Duley,1994). Insidens eklampsia di negara berkembang berkisar dari 1:100 sampai 1:1700 (Crowther, 1985), karena itu kejadian kejang ini harus dihindarkan.
Dalam suatu studi multisenter, multinasional untuk membandingkan berbagai cara pengobatan, telah dibuktikan bahwa Magnesium sulfat merupakan obat yang paling efektif untuk mengatasi kejang pada eklampsia dibandingkan dengan obat lain misalnya diazepam. Untuk itu direkomendasikan menjadi obat terpilih dalam pengobatan eklampsia (The Eclampsia Collaborative Trial Group, 1995, Neilson, 1995, Lucas, Levano and Cunningham, 1995).
Dalam Cochrane Eclampsia Review, Dudley dan Henderson-Smart (1995), Attallah (1997) menyatakan bahwa Magnesium sulfat dapat digunakan dengan mudah di negara berkembang, karena obat ini tidak mahal dan tidak memerlukan teknologi tinggi dalam penerapannya. Magnesium sulfat hendaknya digunakan sebagai standar pembandingbagi obat lain untuk mengatasi kejang pada eklampsia.
Dapat disimpulkan bahwa penelitian mutakhir sangat mendukung penggunaan Magnesium sulfat untuk mengendalikan kejang eklampsia dan harus direkomendasikan sebagai obat terpilih.
Eklampsia merupakan salah satu sebab utama kematian ibu di semua negara dan mengakibatkan sekitar 50.000 kematian ibu di dunia setiap tahun.
Magnesium sulfat menjadi obat terpilih di semua negara untuk pengelolaan Preeklampsia/ Eklampsia.
TUJUAN UMUM
Setelah menyelesaikan bab ini, peserta akan mampu untuk melakukan penilaian klinik, klasifikasi dan penatalaksanaan serta mencegah komplikasi hipertensi karena kehamilan.
TUJUAN KHUSUS
Untuk mencapai tujuan umum, peserta akan memiliki kemampuan untuk:
Mengenali gejala dan tanda hipertensi karena kehamilan dan menentukan diagnosis yang paling mungkin dalam hubungan dengan hipertensi yang dipicu oleh kehamilan (pregnancy induced hypertension) dan hipertensi kronik pada ibu hamil.
Melakukan penatalaksanaan Preeklampsia / Eklampsia dan Hipertensi kronik pada ibu hamil
Melakukan pemberian obat anti kejang (Magnesium sulfat dan Diasepam) serta obat anti hipertensi dalam penatalaksanaan Preeklampsia Berat dan Eklampsia
4
PRINSIP DASAR MASALAH
Wanita hamil atau baru melahirkan mengeluh nyeri kepala hebat atau penglihatan kabur
Wanita hamil atau baru melahirkan menderita kejang atau kehilangan kesadaran/ koma
PENANGANAN UMUM Segera rawat
Lakukan penilaian klinik terhadap keadaan umum, sambil mencari riwayat penyakit sekarang dan terdahulu dari pasien atau keluarganya
Jika pasien tidak bernafas: - Bebaskan jalan nafas
- Berikan O2 dengan sungkup - Lakukan intubasi jika diperlukan
Jika pasien kehilangan kesadaran / koma: - Bebaskan jalan nafas
- Baringkan pada satu sisi - Ukur suhu
- Periksa apakah ada kaku kuduk
Jika pasien syok Lihat Penanganan Syok
Jika terdapat perdarahan Lihat Penanganan Perdarahan
Jika pasien kejang (Eklampsia)
Baringkan pada satu sisi, tempat tidur arah kepala ditinggikan
sedikit untuk mengurangi kemungkinan aspirasi sekret, muntahan atau darah
Bebaskan jalan nafas
Pasang spatel lidah untuk menghindari tergigitnya lidah
Fiksasi untuk menghindari pasien jatuh dari tempat tidur
5
BAGAN 1.1. PENILAIAN KLINIK PREKLAMPSIA DAN EKLAMPSIA
GEJALA DAN TANDA
Tekanan darah diastolik merupakan indikator dalam penanganan hipertensi dalam kehamilan, oleh karena tekanan diastolik mengukur tahanan perifer dan tidak tergantung pada keadaan emosional pasien
Diagnosis hipertensi dibuat jika tekanan darah diastolik 90 mmHg pada 2 pengukuran berjarak 1 jam atau lebih
Hipertensi dalam kehamilan dapat dibagi dalam:
- Hipertensi karena kehamilan, jika hipertensi terjadi pertama kali sesudah kehamilan 20 minggu, selama persalinan dan/atau dalam 48 jam post partum - Hipertensi kronik, jika hipertensi terjadi sebelum kehamilan 20 minggu
TEKANAN DARAH
MENINGKAT (TD 140/90 mmHg)
NORMAL
Gejala/tanda lain Gejala/tanda lain
Nyeri kepala dan/atau Gangguan penglihatan dan/atau Hiperrefleksia dan/atau Proteinuria dan/atau Koma Kejang Riwayat kejang (+) Demam (-) Kaku kuduk (-) Demam Nyeri kepala Kaku kuduk (+) Disorientasi Trismus Spasme otot muka Nyeri kepala Gangguan penglihatan Muntah Riwayat gejala serupa
Hamil < 20 minggu Hamil > 20 minggu
Hipertensi kronik
Superimposed
preeclampsia Kejang (-) Kejang (+)
Eklampsia Hipertensi Preeklampsia ringan Preeklampsia berat EPILEPSI MALARIA SEREBRAL MENINGITIS ENSEFALITIS TETANUS MIGRAINE
6
TABEL 1. 1. Klasifikasi Hipertensi Dalam Kehamilan
DIAGNOSIS TEKANAN DARAH TANDA LAIN
HIPERTENSI DALAM KEHAMILAN Hipertensi Preeklampsia ringan Preeklampsia berat Eklampsia Tekanan diastolik 90 mmHg atau kenaikan 15 mmHg dalam 2 pengu-kuran berjarak 1 jam Idem Tekanan diastolik > 110 mmHg Hipertensi Proteinuria (-) Kehamilan > 20 minggu Proteinuria 1+ Proteinuria 2+ Oliguria Hiperrefleksia Gangguan penglihatan Nyeri epigastrium Kejang HIPERTENSI KRONIK Hipertensi kronik Superimposed preeklampsia Hipertensi Hipertensi kronik Kehamilan < 20 minggu Proteinuria dan tanda lain dari preeklampsia
HIPERTENSI KARENA KEHAMILAN
Lebih sering terjadi pada primigravida. Keadaan patologis telah terjadi sejak implantasi, sehingga timbul iskemia plasenta yang kemudian diikuti dengan sindroma inflamasi.
Risiko meningkat pada:
- Masa plasenta besar (gemelli, penyakit trofoblast) - Hidramnion
- Diabetes melitus - Isoimunisasi rhesus - Faktor herediter - Autoimun: SLE
Hipertensi karena kehamilan:
- Hipertensi tanpa proteinuria atau edema - Preeklampsia ringan
- Preeklampsia berat - Eklampsia
Hipertensi dalam kehamilan dan preeklampsia ringan sering ditemukan tanpa gejala, kecuali peningkatan tekanan darah. Prognosis menjadi lebih buruk dengan terdapatnya proteinuria. Edema tidak lagi menjadi suatu tanda yang sahih untuk preeklampsia.
7
Preeklampsia berat didiagnosis pada kasus dengan salah satu gejala berikut: - Tekanan darah diastolik > 110 mmHg
- Proteinuria 2+
- Oliguria < 400 ml per 24 jam
- Edema paru: nafas pendek, sianosis dan adanya ronkhi - Nyeri daerah epigastrium atau kuadran atas kanan perut
- Gangguan penglihatan: skotoma atau penglihatan yang berkabut
- Nyeri kepala hebat yang tidak berkurang dengan pemberian analgetika biasa - Hiperrefleksia
- Mata: spasme arteriolar, edema, ablasio retina
- Koagulasi: koagulasi intravaskuler disseminata, sindrom HELLP - Pertumbuhan janin terhambat
- Otak: edema serebri - Jantung: gagal jantung
Eklampsia ditandai oleh gejala preeklampsia berat dan kejang
- Kejang dapat terjadi dengan tidak tergantung pada beratnya hipertensi - Kejang bersifat tonik-klonik, menyerupai kejang pada epilepsy grand mal - Koma terjadi setelah kejang dan dapat berlangsung lama (beberapa jam)
HIPERTENSI KRONIK
Hipertensi kronik dideteksi sebelum usia kehamilan 20 minggu
Superimposed preeclampsia adalah hipertensi kronik dan preeklampsia
DIAGNOSIS BANDING Hipertensi kronik
Jika tekanan darah sebelum kehamilan 20 minggu tidak diketahui, akan sulit untuk membedakan antara preeklampsia dan hipertensi kronik, dalam hal demikian, tangani sebagai hipertensi karena kehamilan.
Proteinuria
Sekret vagina atau cairan amnion dapat mengkontaminasi urin, sehingga terdapat proteinuria
Kateterisasi tidak dianjurkan karena dapat mengakibatkan infeksi
Infeksi kandung kemih, anemia berat, payah jantung dan partus lama juga dapat menyebabkan proteinuria
Darah dalam urin, kontaminasi darah vagina dapat menghasilkan proteinuria positif palsu
Kejang dan koma
Eklampsia harus didiagnosa banding dengan epilepsi, malaria serebral, trauma kepala, penyakit serebrovaskuler, intoksikasi (alkohol, obat, racun), kelainan metabolisme (asidosis), meningitis, ensefalitis, ensefalopati, intoksikasi air, histeria dan lain-lain
KOMPLIKASI
Iskemia uteroplasenter
- Pertumbuhan janin terhambat - Kematian janin
8 - Persalinan prematur
- Solusio plasenta Spasme arteriolar
- - Perdarahan serebral
- - Gagal jantung, ginjal dan hati
- - Ablasio retina
- - Thromboemboli
- - Gangguan pembekuan darah
- - Buta kortikal
Kejang dan koma
- - Trauma karena kejang
- - Aspirasi cairan, darah, muntahan dengan akibat gangguan pernafasan
Penanganan tidak tepat
- - Edema paru
- - Infeksi saluran kemih
- - Kelebihan cairan
- - Komplikasi anestesi atau tindakan obstetrik
PENCEGAHAN
Pembatasan kalori, cairan dan diet rendah garam tidak dapat mencegah hipertensi karena kehamilan, bahkan dapat membahayakan janin
Manfaat aspirin, kalsium dan lain-lain dalam mencegah hipertensi karena kehamilan belum sepenuhnya terbukti
Yang lebih perlu adalah deteksi dini dan penanganan cepat-tepat. Kasus harus
ditindak lanjuti secara berkala dan diberi penerangan yang jelas bilamana harus kembali ke pelayanan kesehatan. Dalam rencana pendidikan, keluarga (suami, orang tua, mertua dll.) harus dilibatkan sejak awal
Pemasukan cairan terlalu banyak mengakibatkan edema paru
9
Bagan 1.2 : Alur pengobatan Hipertensi dalam kehamilan
HIPERTENSI DALAM KEHAMILAN
EKLAMPSIA MgSO4 Turunkan Tensi TERMINASI KEHAMILAN dalam 6 jam PREEKLAMPSIA RINGAN PREEKLAMPSIA BERAT ISTIRAHAT Kendalikan tekanan darah MgSO4 Turunkan Tensi RAWAT INAP Terkendali Tak terkendali HELLP Gawat Janin PJT <35 MINGGU >35 MINGGU ATERM STEROID
TERMINASI TERMINASI TERMINASI
HIPERTENSI KRONIK Cari penyebab SLE, Diabetes TERAPI + Kendalikan tensi 140/90
TERKENDALI TAK TERKENDALI
10 PENGELOLAAN
HIPERTENSI DALAM KEHAMILAN TANPA PROTEINURIA Jika kehamilan < 35 minggu, lakukan pengelolaan rawat jalan:
Lakukan pemantauan tekanan darah, proteinuria dan kondisi janin setiap minggu
Jika tekanan darah meningkat, kelola sebagai preeklampsia
Jika kondisi janin memburuk atau terjadi pertumbuhan janin yang terhambat, rawat dan pertimbangkan terminasi kehamilan
PREEKLAMPSIA RINGAN
Jika kehamilan < 35 minggu dan tidak terdapat tanda perbaikan, lakukan penilaian 2 kali seminggu secara rawat jalan:
Lakukan pemantauan tekanan darah, proteinuria, refleks dan kondisi janin
Lebih banyak istirahat
Diet biasa
Tidak perlu pemberian obat
Jika tidak memungkinkan rawat jalan, rawat di rumah sakit:
- - Diet biasa
- - Lakukan pemantauan tekanan darah 2 kali sehari, proteinuria 1 kali
sehari
- - Tidak memerlukan pengobatan
- - Tidak memerlukan diuretik, kecuali jika terdapat edema paru,
dekompensasi jantung atau gagal ginjal akut
- - Jika tekanan diastolik turun sampai normal, pasien dapat dipulangkan:
Nasehatkan untuk istirahat dan perhatikan tanda preeklampsia berat Periksa ulang 2 kali seminggu
Jika tekanan diastolik naik lagi rawat kembali
- - Jika tidak terdapat tanda perbaikan tetap dirawat
- - Jika terdapat tanda pertumbuhan janin terhambat, pertimbangkan
terminasi kehamilan
- - Jika proteinuria meningkat, kelola sebagai preeklampsia berat
Jika kehamilan > 35 minggu, pertimbangkan terminasi kehamilan
Jika serviks matang, lakukan induksi dengan Oksitosin 5 IU dalam 500 ml Ringer Laktat/Dekstrose 5% IV 10 tetes/menit atau dengan prostaglandin
Jika serviks belum matang, berikan prostaglandin, misoprostol atau kateter Foley, atau lakukan terminasi dengan bedah Caesar
PREEKLAMPSIA BERAT DAN EKLAMPSIA
Penanganan preeklampsia berat dan eklampsia sama, kecuali bahwa persalinan harus berlangsung dalam 6 jam setelah timbulnya kejang pada eklampsia.
Pengelolaan kejang:
Beri obat anti kejang (anti konvulsan)
Perlengkapan untuk penanganan kejang (jalan nafas, penghisap lendir, masker oksigen, oksigen)
Lindungi pasien dari kemungkinan trauma Aspirasi mulut dan tenggorokan
Baringkan pasien pada sisi kiri, posisi Trendelenburg untuk mengurangi risiko aspirasi
11
Pengelolaan umum
Jika tekanan diastolik > 110 mmHg, berikan antihipertensi sampai tekanan diastolik antara 90-100 mmHg
Pasang infus Ringer Laktat dengan jarum besar no.16 atau lebih Ukur keseimbangan cairan, jangan sampai terjadi overload
Kateterisasi urin untuk pengukuran volume dan pemeriksaan proteinuria Infus cairan dipertahankan 1.5 - 2 liter/24 jam
Jangan tinggalkan pasien sendirian. Kejang disertai aspirasi dapat mengakibatkan kematian ibu dan janin
Observasi tanda vital, refleks dan denyut jantung janin setiap 1 jam
Auskultasi paru untuk mencari tanda edema paru. Adanya krepitasi merupakan tanda adanya edema paru. Jika ada edema paru, hentikan pemberian cairan dan berikan diuretik (mis. Furosemide 40 mg IV)
Nilai pembekuan darah dengan uji pembekuan. Jika pembekuan tidak terjadi setelah 7 menit, kemungkinan terdapat koagulopati
Anti konvulsan
Magnesium sulfat merupakan obat pilihan untuk mencegah dan mengatasi kejang pada preeklampsia dan eklampsia. Alternatif lain adalah Diasepam, dengan risiko terjadinya depresi neonatal.
TABEL 1. 2. Dosis Magnesium Sulfat untuk Preeklampsia dan Eklampsia
MAGNESIUM SULFAT UNTUK PREEKLAMPSIA DAN EKLAMPSIA Alternatif I Dosis awal
Dosis Pemeliharaan
MgSO4 4 g IV sebagai larutan 40% selama 5 menit Segera dilanjutkan dengan 15 ml MgSO4 (40%) 6 g dalam larutan Ringer Asetat / Ringer Laktat selama 6 jam
Jika kejang berulang setelah 15 menit, berikan MgSO4 (40%) 2 g IV selama 5 menit
MgSO4 1 g / jam melalui infus Ringer Asetat / Ringer Laktat yang diberikan sampai 24 jam postpartum
Alternatif II Dosis awal Dosis pemeliharaan Sebelum pemberian MgSO4 ulangan, lakukan pemeriksaan: Hentikan pemberian MgSO4, jika: Siapkan antidotum
MgSO4 4 g IV sebagai larutan 40% selama 5 menit Diikuti dengan MgSO4 (40%) 5 g IM dengan 1 ml Lignokain (dalam semprit yang sama)
Pasien akan merasa agak panas pada saat pemberian MgSO4
Frekuensi pernafasan minimal 16 kali/menit Refleks patella (+)
Urin minimal 30 ml/jam dalam 4 jam terakhir Frekuensi pernafasan < 16 kali/menit
Refleks patella (-), bradipnea (<16 kali/menit)
Jika terjadi henti nafas:
Bantu pernafasan dengan ventilator
Berikan Kalsium glukonas 1 g (20 ml dalam larutan 10%) IV perlahan-lahan sampai pernafasan mulai lagi
12
TABEL 1.3. Dosis Diazepam untuk Preeklampsia dan Eklampsia
DIASEPAM UNTUK PREEKLAMPSIA DAN EKLAMPSIA Dosis awal
Dosis pemeliharaan
Diasepam 10 mg IV pelan-pelan selama 2 menit Jika kejang berulang, ulangi pemberian sesuai dosis awal
Diasepam 40 mg dalam 500 ml larutan Ringer laktat melalui infus
Depresi pernafasan ibu baru mungkin akan terjadi bila dosis > 30 mg/jam
Jangan berikan melebihi 100 mg/jam
Anti hipertensi
Obat pilihan adalah Nifedipin, yang diberikan 5-10 mg oral yang dapat diulang sampai 8 kali/24 jam
Jika respons tidak membaik setelah 10 menit, berikan tambahan 5 mg Nifedipin sublingual.
Labetolol 10 mg oral. Jika respons tidak membaik setelah 10 menit, berikan lagi Labetolol 20 mg oral.
Persalinan
Pada preeklampsia berat, persalinan harus terjadi dalam 24 jam, sedangkan pada eklampsia dalam 6 jam sejak gejala eklampsia timbul
Jika terjadi gawat janin atau persalinan tidak dapat terjadi dalam 12 jam (pada eklampsia), lakukan bedah Caesar
Jika bedah Caesar akan dilakukan, perhatikan bahwa:
- - Tidak terdapat koagulopati. (koagulopati merupakan kontra indikasi anestesi
spinal).
- - Anestesia yang aman / terpilih adalah anestesia umum untuk eklampsia dan
spinal untuk PEB. Dilakukan anestesia lokal, bila risiko anestesi terlalu tinggi. Jika serviks telah mengalami pematangan, lakukan induksi dengan Oksitosin 2-5
IU dalam 500 ml Dekstrose 10 tetes/menit atau dengan cara pemberian prostaglandin / misoprostol
Perawatan post partum
Anti konvulsan diteruskan sampai 24 jam postpartum atau kejang yang terakhir Teruskan terapi hipertensi jika tekanan diastolik masih > 90 mmHg
Lakukan pemantauan jumlah urin
Rujukan
Rujuk ke fasilitas yang lebih lengkap, jika:
- - Terdapat oliguria (< 400 ml/24 jam)
- - Terdapat sindroma HELLP
- - Koma berlanjut lebih dari 24 jam setelah kejang
13 HIPERTENSI KRONIK
Jika pasien sebelum hamil sudah mendapatkan pengobatan dengan obat anti hipertensi dan terpantau dengan baik, lanjutkan pengobatan tersebut
Jika tekanan darah diastolik > 110 mmHg atau tekanan sistolik 160 mmHg, berikan anti hipertensi
Jika terdapat proteinuria, pikirkan superimposed preeclampsia Istirahat
Lakukan pemantauan pertumbuhan dan kondisi janin
Jika tidak terdapat komplikasi, tunggu persalinan sampai aterm
Jika terdapat preeklampsia, pertumbuhan janin terhambat atau gawat janin, lakukan:
- - Jika serviks matang, lakukan induksi dengan Oksitosin 2-5 IU dalam 500 ml
Dekstrose melalui infus 10 tetes/menit atau dengan prostaglandin.
- - Jika serviks belum matang, berikan prostaglandin, misoprostol atau kateter
Foley
Observasi komplikasi seperti solusio plasenta atau superimposed preeklampsia.
RINGKASAN
Tekanan darah diastolik merupakan indikator dalam penanganan hipertensi dalam kehamilan, oleh karena tekanan diastolik mengukur tahanan perifer dan tidak tergantung pada keadaan emosional pasien.
Diagnosis hipertensi dibuat jika tekanan darah diastolik 90 mmHg pada 2 pengukuran berjarak 1 jam atau lebih
Hipertensi dalam kehamilan dapat dibagi dalam:
- Hipertensi karena kehamilan, jika hipertensi terjadi pertama kali sesudah kehamilan 20 minggu, selama persalinan dan/atau dalam 48 jam post partum
- Hipertensi kronik, jika hipertensi terjadi sebelum kehamilan 20 minggu
Pembatasan kalori, cairan dan diet rendah garam tidak dapat mencegah hipertensi karena kehamilan, bahkan dapat membahayakan janin. Manfaat aspirin, kalsium dan lain-lain dalam mencegah hipertensi karena kehamilan belum sepenuhnya terbukti. Yang lebih perlu adalah deteksi dini dan penanganan cepat-tepat. Kasus harus ditindak lanjuti secara berkala dan diberi penerangan yang jelas bilamana harus kembali ke pelayanan kesehatan. Dalam rencana pendidikan, keluarga (suami, orang tua, mertua dll.) harus dilibatkan sejak awal. Pemasukan cairan terlalu banyak mengakibatkan edema paru
Magnesium sulfat merupakan obat pilihan untuk mencegah dan mengatasi kejang pada preeklampsia dan eklampsia. Alternatif lain adalah Diasepam, dengan risiko terjadinya depresi neonatal.
14
BAB 2
TINDAKAN OBSTETRI PADA PERTOLONGAN
PERSALINAN
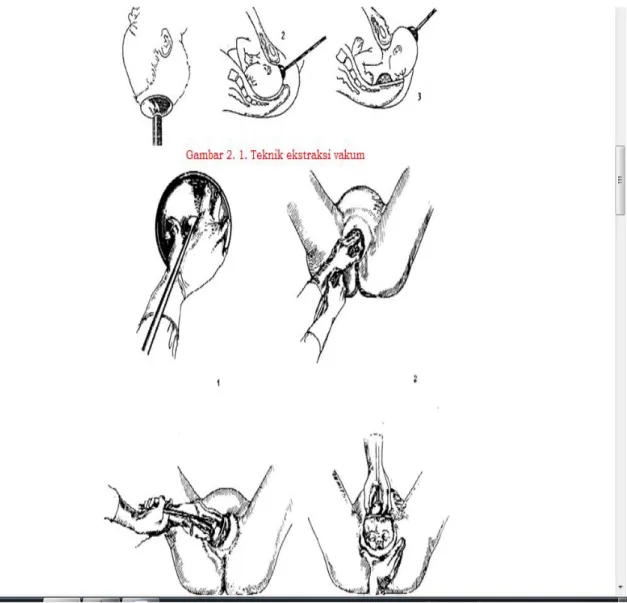
EKSTRAKSI VAKUM
PENGERTIAN
Penggunaan vakum ekstraktor (kadang-kadang disebut ventous, ekstraktor atau alat Malmstrom) untuk mempercepat persalinan makin populer dalam beberapa tahun terakhir, walaupun cara ini telah diketahui sejak lama. Beberapa negara lebih memilih vakum ekstraktor dibandingkan dengan forseps dengan keyakinan pada penggunaan vakum ekstraktor kejadian morbiditas pada bayi baru lahir, terutama luka remuk (crush injury) pada kepala janin lebih sedikit (Anata, 1991). Beberapa studi mutakhir menunjukkan bahwa vakum ekstraktor memiliki lebih banyak keuntungan dibandingkan persalinan dengan forseps, lebih-lebih karena ekstraksi vakum dapat dilakukan sebelum pembukaan serviks lengkap. Namun keberhasilan metode ini juga sangat tergantung pada pelaksanaan yang benar dan kompetensi operator.
Dalam suatu studi mutakhir yang membandingkan hasil antara ekstraksi forseps dan vakum, diketahui bahwa lebih banyak ibu bersalin di kelompok vakum yang dapat melahirkan per vaginam dibandingkan di kelompok forseps. Mereka juga menemukan lebih sedikit ibu bersalin dengan kerusakan sfinkter ani atau pelebaran luka bagian atas vagina di kelompok vakum yang secara statistik bermakna bila dibandingkan dengan kelompok forseps (Johnson, Rice dkk, 1994).
Namun, beberapa penelitian menunjukkan bahwa tidak ada perbedaan mortalitas maupun morbiditas ibu dan bayi antara kelompok forseps dibandingkan dengan kelompok vakum (Achanna dan Monga, 1994, William, Knuppel dkk., 1991, Sharma, Nanda dan Gulati, 1989). Kesimpulannya adalah vakum ekstraktor sama amannya dibandingkan dengan forseps.
Perlu diinformasikan kepada ibu, suaminya dan anggota keluarga lainnya bahwa bayi akan memiliki pembengkakan besar di kepalanya yang khas bentuknya (harus dibedakan dengan suatu cephal hematoma karena trauma), karena bendungan cairan oleh pengisapan. Pembengkakan ini akan hilang dalam 24 jam, walaupun bisa lebih lama. Pemantauan secara ketat perlu dilakukan untuk mengetahui secara dini adanya kegagalan penyusutan dan segera merujuk ke dokter ahli anak atau dokter.
Sesuai dengan Peraturan Menkes RI no. 572 tahun1994, Bidan diperkenankan untuk melakukan ekstraksi vakum pada saat pembukaan lengkap dan kepala berada didasar panggul.
Vakum ekstraktor sama amannya dengan forseps bila digunakan oleh operator yang terlatih dan kompeten.
Persalinan menggunakan vakum ekstraktor tidak meningkatkan morbiditas / mortalitas bayi baru lahir maupun ibu.
Ekstraksi vakum mempunyai keunggulan dalam menolong distosia pada oksiput posterior dan melintang (transverse arrest). Tarikan pada kulit kepala bayi, dilakukan dengan membuat cengkeraman yang dihasilkan dari aplikasi tekanan negatif. Mangkok logam atau silastik akan memegang kulit kepala sebagai akibat tekanan negatif, menjadi kaput artifisial. Mangkok dihubungkan dengan tuas penarik (yang dipegang oleh penolong persalinan) melalui seutas rantai. Ada 3 gaya yang bekerja pada
15
prosedur ini, yaitu tekanan intrauterin (oleh kontraksi), tekanan ekspresi eksternal (tenaga mengedan) dan gaya tarik (ekstraktor vakum).
TUJUAN UMUM
Setelah menyelesaikan bab ini, peserta akan mampu untuk melakukan tindakan ekstraksi vakum.
TUJUAN KHUSUS
Untuk mencapai tujuan umum, peserta akan mampu untuk:
Mengetahui indikasi dan kontraindikasi untuk ekstraksi vakum Mengetahui syarat untuk ekstraksi vakum
Menentukan dan melakukan tindakan penatalaksanaan Ekstraksi vakum dengan benar
INDIKASI
Kala II lama dengan presentasi belakang kepala/ verteks (pemantauan Partograf). Biasanya kepala tidak lahir karena adanya lilitan tali pusat, inertia uteri dan malposisi. KONTRA INDIKASI
Malpresentasi (dahi, puncak kepala, muka, bokong) Panggul sempit (disproporsi kepala-panggul)
SYARAT KHUSUS
Pembukaan serviks lengkap Presentasi kepala
Cukup bulan (aterm)
Tidak ada kesempitan panggul Anak hidup
Penurunan kepala stasion 0 atau tidak lebih dari 2/5 diatas simfisis Kontraksi baik
Ketuban sudah pecah Alat berfungsi baik
Kegagalan ekstraksi vakum
• Kepala tidak turun setelah 3 kali penarikan atau tidak lahir setelah 25 menit • Tekanan vakum bocor – alat tak berfungsi
Penyebab kepala tidak turun ialah: CPD, lilitan tali pusat yang erat.
Ekstraksi vakum dihentikan bila kepala tidak turun atau terjadi bradikardia berat (gawat janin); lakukan seksio sesaria segera (bila perlu dengan anestesi lokal) dan sementara bayi belum dilahirkan dilakukan resusitasi intra uterin dengan tokolisis.
16
Gambar 2.2. Cara pemasangan dan penarikan ekstraktor vakum
DISTOSIA BAHU
Makrosomia pada kehamilan cukup bulan adalah suatu keadaan yang berhubungan dengan peningkatan morbiditas maternal dan neonatal, termasuk peningkatan kemungkinan persalinan dengan bedah Caesar dan distosia bahu. Makrosomia ditentukan dengan adanya kehamilan dengan berat bayi > 4,000 gram (Delpara, 1991). Dalam persalinan per vaginam, distosia bahu dicurigai pada taksiran besar, waktu persalinan yang memanjang dan pertolongan persalinan dengan ekstraksi vakum.
Penelitian observasional pada saat ini menyarankan untuk tidak melakukan induksi persalinan pada persalinan dengan kecurigaan makrosomia, berkaitan dengan risiko morbiditas pada ibu dan neonatal (Friesen 1995; Weeks 1995) Bukti ilmiah pada saat ini menunjukkan bahwa apabila diperlukan pertolongan pada persalinan per vaginam, ekstraksi vakum menjadi pilihan yang pertama, terutama oleh karena secara bermakna tindakan ini memiliki risiko perlukaan pada ibu yang terendah (Chalmers dkk. 1989).
PENGERTIAN
Setelah kelahiran kepala akan terjadi putaran paksi luar yang menyebabkan kepala berada pada sumbu normal dengan tulang belakang. Bahu pada
17
umumnya akan berada pada sumbu miring (oblique) dibawah ospubis. Dorongan pada saat ibu mengedan akan menyebabkan bahu depan (anterior) berada dibawah pubis. Bila bahu gagal untuk mengadakan putaran menyesuaikan dengan sumbu miring panggul, dan tetap berada pada posisi anteroposterior, pada bayi yang besar akan terjadi benturan bahu depan dengan simfisis.
Distosia bahu terutama disebabkan oleh deformitas panggul, kegagalan bahu untuk melipat kedalam panggul (mis. pada makrosomia) disebabkan oleh fase aktif dan persalinan kala II yang pendek pada multipara, sehingga penurunan kepala yang terlalu cepat akan menyebabkan bahu tidak melipat pada saat melalui jalan lahir atau kepala telah melalui pintu tengah panggul setelah mengalami pemanjangan kala II sebelum bahu berhasil melipat masuk kedalam panggul.
Distosia bahu adalah suatu keadaan yang tidak dapat diduga sebelumnya Distosia bahu adalah kegawat daruratan obstetrik. Kegagalan untuk melahirkan bahu secara spontan menempatkan ibu dan bayi berisiko untuk terjadinya trauma. Insidens distosia bahu secara keseluruhan berkisar antara 0.3-1%, sedangkan pada berat badan bayi diatas 4,000 g insidens meningkat menjadi 5-7% dan pada berat badan bayi lebih dari 4,500 g insidensnya menjadi antara 8-10%.
TUJUAN UMUM
Setelah menyelesaikan bab ini, peserta akan mampu untuk menentukan diagnosis dan penatalaksanaan distosia bahu
TUJUAN KHUSUS
Untuk mencapai tujuan umum, peserta akan: Mengenali faktor risiko dan tanda dari distosia bahu Melakukan penatalaksanaan Distosia bahu
FAKTOR RISIKO Makrosomia (> 4000 g)
- Taksiran berat janin pada kehamilan ini - Riwayat persalinan dengan bayi makrosomia - Riwayat keluarga dengan Makrosomia
Diabetes gestasional Multiparitas
Persalinan lewat bulan Tanda
Tanda yang harus diwaspadai terhadap adanya kemungkinan distosia bahu: Kala II persalinan yang memanjang
Kepala bayi melekat pada perineum (recoil of head on perineum -Turtle's sign) Prognosis
1. Distosia bahu dapat menyebabkan terjadinya kompresi pada tali pusat dan mengakibatkan
Penurunan pH arterial pH 0.04 setiap menit Penurunan pH arterial 0.28 setelah tujuh menit
pH arterial dibawah 7.0 akan menyebabkan tindakan resusitasi menjadi sulit 2. Komplikasi karena distosia bahu
18
Keadaan ini pada umumnya akan mengalami perbaikan pada tahun pertama, tetapi beberapa diantaranya menjadi kelainan menetap
Erb-Duchenne Palsy
Kerusakan terjadi pada nervus servikal setinggi tulang belakang servikal V dan VI
Paralisis Klumpke's
Paralisis yang terjadi pada nervus kolumna vertebralis setinggi tulang belakang servikal VIII dan thorakal I
Patah tulang - Fraktur Klavikula - Fraktur Humerus Asfiksia janin Kematian bayi MASALAH
Kepala bayi telah lahir tetapi bahu terhambat dan tidak dapat dilahirkan PENGELOLAAN UMUM
Selalu waspada terhadap kemungkinan terjadinya distosia bahu pada setiap persalinan, terutama sebagai antisipasi terhadap taksiran berat janin yang besar dan persalinan pada ibu dengan Diabetes mellitus.
Harus selalu diupayakan untuk melakukan deteksi dini bayi makrosomia. Dianjurkan agar proaktif melakukan seksio sesarea bila terdapat makrosomia. INDIKASI
Distosia bahu SYARAT
Kondisi vital ibu cukup memadai, sehingga dapat bekerja sama untuk menyelesaikan persalinan
Masih memiliki kemampuan untuk mengedan
Jalan lahir dan pintu bawah panggul memadai untuk akomodasi tubuh bayi Bayi masih hidup atau diharapkan dapat bertahan hidup
19
20
* Tangan penolong menyusuri lengan belakang dan menarik tangan keluar. Bahu depan dapat lahir biasa (D), namun bila ternyata sukar, bayi diputar (E), sehingga bahu depan lahir di belakang (F)
RINGKASAN
Distosia bahu terutama disebabkan oleh deformitas panggul, kegagalan bahu untuk melipat kedalam panggul (mis. pada makrosomia) disebabkan oleh fase aktif dan persalinan kala II yang pendek pada multipara, sehingga penurunan kepala yang terlalu cepat akan menyebabkan bahu tidak melipat pada saat melalui jalan lahir atau kepala telah melalui pintu tengah panggul setelah mengalami pemanjangan kala II sebelum bahu berhasil melipat masuk kedalam panggul.
Selalu waspada terhadap kemungkinan terjadinya distosia bahu pada setiap persalinan, terutama sebagai antisipasi terhadap taksiran berat janin yang besar dan persalinan pada ibu dengan Diabetes mellitus. Harus selalu diupayakan untuk melakukan deteksi dini bayi makrosomia. Dianjurkan agar proaktif melakukan seksio sesarea bila terdapat makrosomia.
Tidak ada perbedaan mortalitas maupun morbiditas ibu dan bayi antara kelompok forseps dibandingkan dengan kelompok vakum.
Syarat khusus untuk tindakan ekstraksi vakum adalah Pembukaan serviks lengkap, Presentasi kepala, Cukup bulan (aterm), Tidak ada kesempitan panggul, Anak hidup, Penurunan kepala stasion 0 atau tidak lebih dari 2/5 diatas simfisis, Kontraksi baik, Ketuban sudah pecah, Alat berfungsi baik.
21
PERDARAHAN POST PARTUM
BATASAN
Perdarahan post partum adalah perdarahan melebihi 500 ml yang terjadi setelah bayi lahir. Dalam persalinan sukar untuk menentukan jumlah darah secara akurat karena tercampur dengan air ketuban dan serapan pada pakaian atau kain alas. Oleh karena itu bila terdapat perdarahan lebih banyak dari normal, sudah dianjurkan untuk melakukan pengobatan sebagai perdarahan postpartum.
TUJUAN UMUM
Setelah menyelesaikan bab ini, peserta akan mampu mengidentifikasi dan menatalaksana perdarahan post partum.
TUJUAN KHUSUS
Untuk mencapai tujuan umum, peserta akan memiliki kemampuan untuk:
• Mengidentifikasi tanda dan gejala serta mendiagnosis perdarahan post partum • Menatalaksana perdarahan post partum sesuai prosedur baku
• Melakukan kompresi bimanual uterus • Melakukan kompresi aorta abdominal
• Melakukan pemeriksaan laserasi jalan lahir/ robekan serviks • Melakukan penjahitan robekan serviks
• Melakukan penglepasan plasenta secara manual MASALAH
Perdarahan post partum dini yaitu perdarahan setelah bayi lahir dalam 24 jam pertama persalinan dan perdarahan post partum lanjut yaitu perdarahan setelah 24 jam persalinan.
Perdarahan post partum dapat disebabkan oleh atonia uteri, robekan jalan lahir, retensio plasenta, sisa plasenta dan kelainan pembekuan darah.
PENGELOLAAN UMUM
• Selalu siapkan tindakan gawat darurat • Tata laksana persalinan kala III secara aktif
• Minta pertolongan pada petugas lain untuk membantu bila dimungkinkan
• Lakukan penilaian cepat keadaan umum ibu meliputi kesadaran nadi, tekanan darah, pernafasan dan suhu
• Jika terdapat syok lakukan segera penanganan • Periksa kandung kemih, bila penuh kosongkan
• Cari penyebab perdarahan dan lakukan pemeriksaan untuk menentukan penyebab perdarahan
22 JENIS
DAN CARA
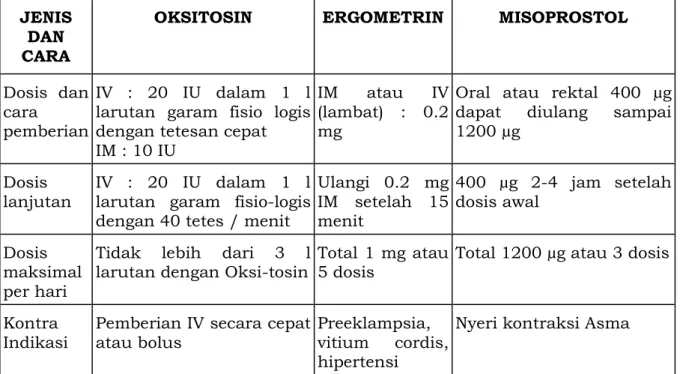
OKSITOSIN ERGOMETRIN MISOPROSTOL
Dosis dan cara
pemberian
IV : 20 IU dalam 1 l larutan garam fisio logis dengan tetesan cepat IM : 10 IU
IM atau IV (lambat) : 0.2 mg
Oral atau rektal 400 µg dapat diulang sampai 1200 µg
Dosis
lanjutan IV : 20 IU dalam 1 l larutan garam fisio-logis dengan 40 tetes / menit
Ulangi 0.2 mg IM setelah 15 menit 400 µg 2-4 jam setelah dosis awal Dosis maksimal per hari
Tidak lebih dari 3 l larutan dengan Oksi-tosin
Total 1 mg atau 5 dosis
Total 1200 µg atau 3 dosis
Kontra
Indikasi Pemberian IV secara cepat atau bolus Preeklampsia, vitium cordis, hipertensi
Nyeri kontraksi Asma
Tabel 3.2. Diagnosi Banding Perdarahan Post partum GEJALA DAN
TANDA TANDA DAN GEJALA LAIN DIAGNOSIS KERJA GEJALA DAN
TANDA TANDA DAN GEJALA LAIN DIAGNOSIS KERJA Uterus tidak
berkontraksi dan lembek
Perdarahan segera setelah anak lahir
Syok
Bekukan darah pada serviks atau posis terlentang akan menghambat aliran darah ke luar
Atonia uteri
Darah segar yang mengalir segera setelah bayi lahir Uterus kontraksi dan keras Plasenta lengkap Pucat Lemah Menggigil
Robekan jalan lahir
Plasenta belum lahir setelah 30 menit Perdarahan segera (P3) Uterus berkontraksi dan keras
Tali pusat putus akibat traksi berlebihan
Inversio uteri akibat tarikan Perdarahan lanjutan Retensio plasenta Plasenta atau sebagian selaput (mengandung Uterus berkontraksi tetapi tinggi fundus tidak berkurang
Tertinggalnya sebagian plasenta atau ketuban
23 GEJALA DAN
TANDA TANDA DAN GEJALA LAIN DIAGNOSIS KERJA pembuluh darah) tidak lengkap Perdarahan segera (P3) Uterus tidak teraba Lumen vagina terisi masa
Tampak tali pusat (bila plasenta belum lahir)
Neurogenik syok
Pucat dan limbung Inversio uteri
Sub-involusi uterus
Nyeri tekan perut bawah dan pada uterus Perdarahan Lokhia mukopurulen dan berbau Anemia
Demam Endometristis atau sisa fragmen plasenta (terinfeksi atau tidak) Late postpartum hemorrhage Perdarahan postpartum sekunder PENGELOLAAN KHUSUS ATONIA UTERI
Atonia uteri terjadi bila miometrium tidak berkontraksi. Uterus menjadi lunak dan pembuluh darah pada daerah bekas perlekatan plasenta terbuka lebar. Atonia merupakan penyebab tersering perdarahan postpartum; sekurang-kuranya 2/3 dari semua perdarahan postpartum disebabkan oleh atonia uteri. Upaya penanganan perdarahan postpartum disebabkan atonia uteri, harus dimulai dengan mengenal ibu yang memiliki kondisi yang berisiko terjadinya atonia uteri. Kondisi ini mencakup:
1. Hal-hal yang menyebabkan uterus meregang lebih dari kondisi normal seperti pada:
• Polihidramnion • Kehamilan kembar • Makrosomi
2. Persalinan lama
3. Persalinan terlalu cepat
4. Persalinan dengan induksi atau akselerasi oksitosin 5. Infeksi intrapartum
6. Paritas tinggi
Jika seorang wanita memiliki salah satu dari kondisi-kondisi yang berisiko ini, maka penting bagi penolong persalinan untuk mengantisipasi kemungkinan terjadinya atoni uteri postpartum. Meskipun demikian, 20% atoni uteri postpartum dapat terjadi pada ibu tanpa faktor-faktor risiko ini. Adalah penting bagi semua penolong persalinan untuk mempersiapkan diri dalam melakukan
24
penatalaksanaan awal terhadap masalah yang mungkin terjadi selama proses persalinan.
Langkah berikutnya dalam upaya mencegah atonia uteri ialah melakukan penanganan kala tiga secara aktif, yaitu:
1. Menyuntikan Oksitosin
- Memeriksa fundus uteri untuk memastikan kehamilan tunggal.
- Menyuntikan Oksitosin 10 IU secara intramuskuler pada bagian luar paha
kanan 1/3 atas setelah melakukan aspirasi terlebih dahulu untuk memastikan bahwa ujung jarum tidak mengenai pembuluh darah.
2. Peregangan Tali Pusat Terkendali
- Memindahkan klem pada tali pusat hingga berjarak 5-10 cm dari vulva atau
menggulung tali pusat
- Meletakan tangan kiri di atas simpisis menahan bagian bawah uterus,
sementara tangan kanan memegang tali pusat menggunakan klem atau kain kasa dengan jarak 5-10 cm dari vulva
- Saat uterus kontraksi, menegangkan tali pusat dengan tangan kanan
sementara tangan kiri menekan uterus dengan hati-hati ke arah dorso-kranial 3. Mengeluarkan plasenta
- Jika dengan penegangan tali pusat terkendali tali pusat terlihat bertambah
panjang dan terasa adanya pelepasan plasenta, minta ibu untuk meneran sedikit sementara tangan kanan menarik tali pusat ke arah bahwa kemudian ke atas sesuai dengan kurve jalan lahir hingga plasenta tampak pada vulva.
- Bila tali pusat bertambah panjang tetapi plasenta belum lahir, pindahkan
kembali klem hingga berjarak ± 5-10 dari vulva.
- Bila plasenta belum lepas setelah mencoba langkah tersebut selama 15 menit - Suntikan ulang 10 IU Oksitosin i.m
- Periksa kandung kemih, lakukan kateterisasi bila penuh
- Tunggu 15 menit, bila belum lahir lakukan tindakan plasenta manual
4. Setelah plasenta tampak pada vulva, teruskan melahirkan plasenta dengan hati-hati. Bila terasa ada tahanan, penegangan plasenta dan selaput secara perlahan dan sabar untuk mencegah robeknya selaput ketuban.
5. Masase Uterus
- Segera setelah plasenta lahir, melakukan masase pada fundus uteri dengan
menggosok fundus secara sirkuler menggunakan bagian palmar 4 jari tangan kiri hingga kontraksi uterus baik (fundus teraba keras)
6. Memeriksa kemungkinan adanya perdarahan pasca persalinan
- Kelengkapan plasenta dan ketuban - Kontraksi uterus
- Perlukaan jalan lahir
26
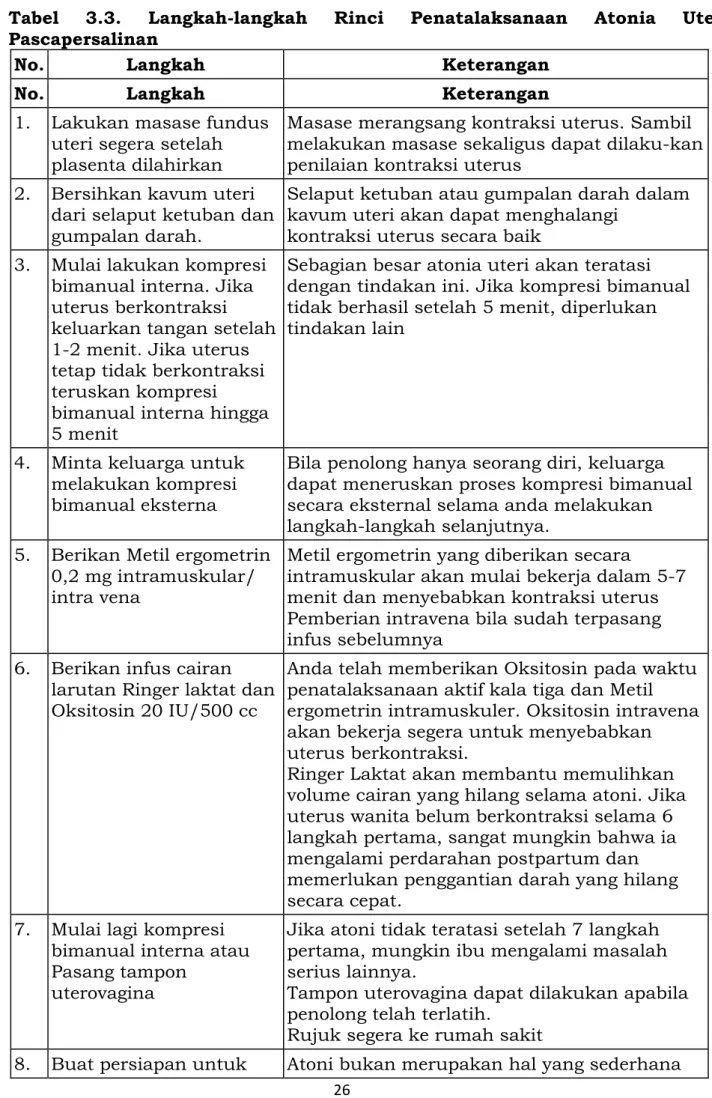
Tabel 3.3. Langkah-langkah Rinci Penatalaksanaan Atonia Uteri Pascapersalinan
No. Langkah Keterangan
No. Langkah Keterangan
1. Lakukan masase fundus uteri segera setelah plasenta dilahirkan
Masase merangsang kontraksi uterus. Sambil melakukan masase sekaligus dapat dilaku-kan penilaian kontraksi uterus
2. Bersihkan kavum uteri dari selaput ketuban dan gumpalan darah.
Selaput ketuban atau gumpalan darah dalam kavum uteri akan dapat menghalangi
kontraksi uterus secara baik 3. Mulai lakukan kompresi
bimanual interna. Jika uterus berkontraksi keluarkan tangan setelah 1-2 menit. Jika uterus tetap tidak berkontraksi teruskan kompresi
bimanual interna hingga 5 menit
Sebagian besar atonia uteri akan teratasi dengan tindakan ini. Jika kompresi bimanual tidak berhasil setelah 5 menit, diperlukan tindakan lain
4. Minta keluarga untuk melakukan kompresi bimanual eksterna
Bila penolong hanya seorang diri, keluarga dapat meneruskan proses kompresi bimanual secara eksternal selama anda melakukan langkah-langkah selanjutnya.
5. Berikan Metil ergometrin 0,2 mg intramuskular/ intra vena
Metil ergometrin yang diberikan secara
intramuskular akan mulai bekerja dalam 5-7 menit dan menyebabkan kontraksi uterus Pemberian intravena bila sudah terpasang infus sebelumnya
6. Berikan infus cairan larutan Ringer laktat dan Oksitosin 20 IU/500 cc
Anda telah memberikan Oksitosin pada waktu penatalaksanaan aktif kala tiga dan Metil ergometrin intramuskuler. Oksitosin intravena akan bekerja segera untuk menyebabkan uterus berkontraksi.
Ringer Laktat akan membantu memulihkan volume cairan yang hilang selama atoni. Jika uterus wanita belum berkontraksi selama 6 langkah pertama, sangat mungkin bahwa ia mengalami perdarahan postpartum dan memerlukan penggantian darah yang hilang secara cepat.
7. Mulai lagi kompresi bimanual interna atau Pasang tampon
uterovagina
Jika atoni tidak teratasi setelah 7 langkah pertama, mungkin ibu mengalami masalah serius lainnya.
Tampon uterovagina dapat dilakukan apabila penolong telah terlatih.
Rujuk segera ke rumah sakit
27
No. Langkah Keterangan
merujuk segera dan memerlukan perawatan gawat darurat di fasilitas dimana dapat dilaksanakan bedah dan pemberian tranfusi darah
9. Teruskan cairan intravena hingga ibu mencapai tempat rujukan
Berikan infus 500 cc cairan pertama dalam waktu 10 menit. Kemudian ibu memerlukan cairan tambahan, setidak-tidaknya 500 cc/jam pada jam pertama, dan 500 cc/4 jam pada jam-jam berikutnya. Jika anda tidak
mempunyai cukup persediaan cairan
intravena, berikan cairan 500 cc yang ketiga tersebut secara perlahan, hingga cukup untuk sampai di tempat rujukan. Berikan ibu minum untuk tambahan rehidrasi.
10. Lakukan laparotomi : Pertimbangkan antara tindakan
mempertahankan uterus dengan ligasi arteri
uterina/ hipogastrika atau histerektomi.
Pertimbangan antara lain paritas, kondisi ibu, jumlah perdarahan.
Kompresi Bimanual Internal
Letakan satu tangan anda pada dinding perut, dan usahakan untuk menahan bagian belakang uterus sejauh mungkin. Letakkan tangan yang lain pada korpus depan dari dalam vagina, kemudian tekan kedua tangan untuk mengkompresi pembuluh darah di dinding uterus. Amati jumlah darah yang keluar yang ditampung dalam pan. Jika perdarahan berkurang, teruskan kompresi, pertahankan hingga uterus dapat berkontraksi atau hingga pasien sampai di tempat rujukan. Jika tidak berhasil, cobalah mengajarkan pada keluarga untuk melakukan kompresi bimanual eksternal sambil penolong melakukan tahapan selanjutnya untuk penatalaksaan atonia uteri.
28
s a t u
PERLUKAAN JALAN LAHIR
Perdarahan dalam keadaan di mana plasenta telah lahir lengkap dan kontraksi rahim baik, dapat dipastikan bahwa perdarahan tersebut berasal dari perlukaan jalan lahir. Perlukaan jalan terdiri dari:
a. Robekan Perineum b. HematomaVulva
c. Robekan dinding vagina d. Robekan serviks
e. Ruptura uteri
Robekan Perineum Dibagi atas 4 tingkat
Tingkat I : robekan hanya pada selaput lendir vagina dengan atau tanpa mengenai kulit perineum
Tingkat II: robekan mengenai selaput lendir vagina dan otot perinei transversalis, tetapi tidak mengenai sfingter ani
Tingkat III : robekan mengenai seluruh perineum dan otot sfingter ani Tingkat IV : robekan sampai mukosa rektum
Kolporeksis adalah suatu keadaan di mana terjadi robekan di vagina bagian atas, sehingga sebagian serviks uteri dan sebagian uterus terlepas dari vagina. Robekan ini memanjang atau melingkar.
Robekan serviks dapat terjadi di satu tempat atau lebih. Pada kasus partus presipitatus, persalinan sungsang, plasenta manual, terlebih lagi persalinan
29
operatif pervaginam harus dilakukan pemeriksaan dengan spekulum keadaan jalan lahir termasuk serviks.
Pengelolaan
a. Episiotomi, robekan perineum, dan robekan vulva Ketiga jenis perlukaan tersebut harus dijahit. 1. Robekan perineum tingkat I
Penjahitan robekan perineum tingkat I dapat dilakukan dengan memakai catgut yang dijahitkan secara jelujur atau dengan cara jahitan angka delapan (figure of eight).
2. Robekan perineum tingkat II
Sebelum dilakukan penjahitan pada robekan perineum tingkat I atau tingkat II, jika dijumpai pinggir robekan yang tidak rata atau bergerigi, maka pinggir yang bergerigi tersebut harus diratakan terlebih dahulu. Pinggir robekan sebelah kiri dan kanan masing-masing dijepit dengan klem terlebih dahulu, kemudian digunting. Setelah pinggir robekan rata, baru dilakukan penjahitan luka robekan.
Mula-mula otot-otot dijahit dengan catgut, kemudian selaput lendir vagina dijahit dengan catgut secara terputus-putus atau delujur. Penjahitan mukosa vagina dimulai dari puncak robekan. Sampai kulit perineum dijahit dengan benang catgut secara jelujur.
3. Robekan perineum tingkat III
Pada robekan tingkat III mula-mula dinding depan rektum yang robek dijahit, kemudian fasia perirektal dan fasial septum rektovaginal dijahit dengan catgut kromik, sehingga bertemu kembali. Ujung-ujung otot sfingter ani yang terpisah akibat robekan dijepit dengan klem / pean lurus, kemudian dijahit dengan 2 – 3 jahitan catgut kromik sehingga bertemu lagi. Selanjutnya robekan dijahit lapis demi lapis seperti menjahit robekan perineum tingkat II.
4. Robekan perineum tingkat IV
Pada robekan perineum tingkat IV karena tingkat kesulitan untuk melakukan perbaikan cukup tinggi dan resiko terjadinya gangguan berupa gejala sisa dapat menimbulkan keluhan sepanjang kehidupannya, maka dianjurkan apabila memungkinkan untuk melakukan rujukan dengan rencana tindakan perbaikan di rumah sakit kabupaten/kota.
b. Hematoma vulva
1. Penanganan hematoma tergantung pada lokasi dan besar hematoma. Pada hematoma yang kecil, tidak perlu tindakan operatif, cukup dilakukan kompres. 2. Pada hematoma yang besar lebih-lebih disertai dengan anemia dan presyok,
perlu segera dilakukan pengosongan hematoma tersebut. Dilakukan sayatan di sepanjang bagian hematoma yang paling terenggang. Seluruh bekuan dikeluarkan sampai kantong hematoma kosong. Dicari sumber perdarahan, perdarahan dihentikan dengan mengikat atau menjahit sumber perdarahan tersebut. Luka sayatan kemudian dijahit. Dalam perdarahan difus dapat dipasang drain atau dimasukkan kasa steril sampai padat dan meninggalkan ujung kasa tersebut diluar.
30 c. Robekan dinding vagina
1. Robekan dinding vagina harus dijahit.
2. Kasus kolporeksis dan fistula visikovaginal harus dirujuk ke rumah sakit.
d. Robekan serviks
Robekan serviks paling sering terjadi pada jam 3 dan 9. Bibir depan dan bibir belakang serviks dijepit dengan klem Fenster (Gambar 2.3). Kemudian serviks ditarik sedikit untuk menentukan letak robekan dan ujung robekan. Selanjutnya robekan dijahit dengan catgut kromik dimulai dari ujung robekan untuk menghentikan perdarahan.
A. Jahitan pertama dimulai dari puncak robekan pada serviks B. Sebagian robekan serviks setelah dijahit
Gambar 3.3 Teknik menjahit robekan serviks
RETENSIO PLASENTA
Retensio plasenta ialah plasenta yang belum lahir dalam setengah jam setelah janin lahir. Plasenta yang belum lahir dan masih melekat di dinding rahim oleh karena kontraksi rahim kurang kuat untuk melepaskan plasenta disebut plasenta adhesiva. Plasenta yang belum lahir dan masih melekat di dinding rahim oleh karena villi korialisnya menembus desidua sampai miometrium disebut plasenta akreta. Plasenta yang sudah lepas dari dinding rahim tetapi belum lahir karena terhalang oleh lingkaran konstriksi di bagian bawah rahim disebut plasenta inkarserata. Perdarahan hanya terjadi pada plasenta yang sebagian atau seluruhnya telah lepas dari dinding rahim. Banyak atau sedikitnya perdarahan tergantung luasnya bagian plasenta yang telah lepas dan dapat timbul perdarahan. Melalui periksa dalam atau tarikan pada tali pusat dapat diketahui apakah plasenta sudah lepas atau belum dan bila lebih dari 30 menit maka kita dapat melakukan plasenta manual.
Prosedur plasenta manual sebagai berikut:
• Sebaiknya pelepasan plasenta secara manual dilakukan dalam narkosis, karena relaksasi otot memudahkan pelaksanaannya terutama bila retensi telah lama. Sebaiknya juga dipasang infus NaCl 0,9% sebelum tindakan dilakukan. Setelah desinfektan tangan dan vulva termasuk daerah seputarnya, labia dibeberkan
31
dengan tangan kiri sedangkan tangan kanan dimasukkan secara obstetrik ke dalam vagina.
• Sekarang tangan kiri menahan fundus untuk mencegah kolporeksis. Tangan kanan dengan posisi obstetrik menuju ke ostium uteri dan terus ke lokasi plasenta; tangan dalam ini menyusuri tali pusat agar tidak terjadi salah jalan (false route).
• Supaya tali pusat mudah diraba, dapat diregangkan oleh pembantu (asisten). Setelah tangan dalam sampai ke plasenta, maka tangan tersebut dipindahkan ke pinggir plasenta dan mencari bagian plasenta yang sudah lepas untuk menentukan bidang pelepasan yang tepat. Kemudian dengan sisi tangan kanan sebelah kelingking (ulner), plasenta dilepaskan pada bidang antara bagian plasenta yang sudah terlepas dan dinding rahim dengan gerakan yang sejajar dengan dinding rahim. Setelah seluruh plasenta terlepas, plasenta dipegang dan dengan perlahan-lahan ditarik keluar.
• Kesulitan yang mungkin dijumpai pada waktu pelepasan plasenta secara manual ialah adanya lingkaran konstriksi yang hanya dapat dilalui dengan dilatasi oleh tangan dalam secara perlahan-lahan dan dalam nakrosis yang dalam. Lokasi plasenta pada dinding depan rahim juga sedikit lebih sukar dilepaskan daripada lokasi di dinding belakang. Ada kalanya plasenta tidak dapat dilepaskan secara manual seperti halnya pada plasenta akreta, dalam hal ini tindakan dihentikan.
Setelah plasenta dilahirkan dan diperiksa bahwa plasenta lengkap, segera dilakukan kompresi bimanual uterus dan disuntikkan Ergometrin 0.2 mg IM atau IV sampai kontraksi uterus baik. Pada kasus retensio plasenta, risiko atonia uteri tinggi oleh karena itu harus segera dilakukan tindakan pencegahan perdarahan postpartum.
Apabila kontraksi rahim tetap buruk, dilanjutkan dengan tindakan sesuai prosedur tindakan pada atonia uteri.
Plasenta akreta ditangani dengan histerektomi oleh karena itu harus dirujuk ke rumah sakit.
Gambar 3.4 Pelepasan plasenta secara manual
SISA PLASENTA
Sisa plasenta dan ketuban yang masih tertinggal dalam rongga rahim dapat menimbulkan perdarahan postpartum dini atau perdarahan pospartum lambat (biasanya terjadi dalam 6 – 10 hari pasca persalinan). Pada perdarahan postpartum dini akibat sisa plasenta ditandai dengan perdarahan dari rongga
32
rahim setelah plasenta lahir dan kontraksi rahim baik. Pada perdarahan postpartum lambat gejalanya sama dengan subinvolusi rahim, yaitu perdarahan yang berulang atau berlangsung terus dan berasal dari rongga rahim. Perdarahan akibat sisa plasenta jarang menimbulkan syok.
Penilaian klinis sulit untuk memastikan adanya sisa plasenta, kecuali apabila penolong persalinan memeriksa kelengkapan plasenta setelah plasenta lahir. Apabila kelahiran plasenta dilakukan oleh orang lain atau terdapat keraguan akan sisa plasenta, maka untuk memastikan adanya sisa plasenta ditentukan dengan eksplorasi dengan tangan, kuret atau alat bantu diagnostik yaitu ultrasonografi. Pada umumnya perdarahan dari rongga rahim setelah plasenta lahir dan kontraksi rahim baik dianggap sebagai akibat sisa plasenta yang tertinggal dalam rongga rahim.
Pengelolaan
1. Pada umumnya pengeluaran sisa plasenta dilakukan dengan kuretase. Dalam kondisi tertentu apabila memungkinkan, sisa plasenta dapat dikeluarkan secara manual. Kuretase harus dilakukan di rumah sakit dengan hati-hati karena dinding rahim relatif tipis dibandingkan dengan kuretase pada abortus.
2. Setelah selesai tindakan pengeluaran sisa plasenta, dilanjutkan dengan pemberian obat uterotonika melalui suntikan atau per oral.
33
BAB 4
INFEKSI NIFAS
PRINSIP DASAR Infeksi pada dan melalui traktus genitalis setelah persalinan disebut infeksi nifas. Suhu 38C atau lebih yang terjadi antara hari ke 2 – 10 postpartum dan diukur per oral sedikitnya 4 kali sehari disebut sebagai morbiding puerperalis. Kenaikan suhu tubuh yang terjadi di dalam masa nifas, dianggap sebagai infeksi nifas jika tidak ditemukan sebab-sebab ekstragenital.
Beberapa faktor predisposisi: - - kurang gizi atau malnutrisi, - - anemia,
- - higiene, - - kelelahan,
- - proses persalinan bermasalah:
partus lama/macet,
korioamnionitis,
persalinan traumatik,
kurang baiknya proses pencegahan infeksi,
periksa dalam yang berlebihan,
TUJUAN UMUM
Setelah menyelesaikan bab ini, peserta akan mampu melakukan resusitasi cairan dan antibiotik pada infeksi metritis
TUJUAN KHUSUS
Untuk mencapai tujuan umum, peserta akan memiliki kemampuan untuk: Menjelaskan beberapa penyebab infeksi nifas
Menjelaskan rencana terapi sepsis karena infeksi metritis
Melakukan praktek pemberian infus dan antibiotik pada sepsis karena metritis
MASALAH
Infeksi nifas merupakan morbiditas dan mortalitas bagi ibu pasca bersalin.
Derajat komplikasi bervariasi sangat tajam, mulai dari mastitis hingga adanya koagulasi intravaskular diseminata.
PENANGANAN UMUM
Antisipasi setiap faktor kondisi (faktor predisposisi) dan masalah dalam proses persalinan yang dapat berlanjut menjadi penyulit / komplikasi dalam masa nifas. Berikan pengobatan yang rasional dan efektif bagi ibu yang mengalami infeksi nifas. Lanjutkan pengamatan dan pengobatan terhadap masalah atau infeksi uang
34
Jangan pulangkan penderita apabila masa kritis belum terlampaui.
Beri catatan atau instruksi tertulis untuk asuhan mandiri di rumah dan gejala-gejala yang harus diwaspadai dan harus mendapat pertolongan dengan segera. Lakukan tindakan dan perawatan yang sesuai bagi bayi baru lahir, dari ibu yang
mengalami infeksi pada saat persalinan. Berikan hidrasi oral / IV secukupnya.
PENILAIAN KLINIK
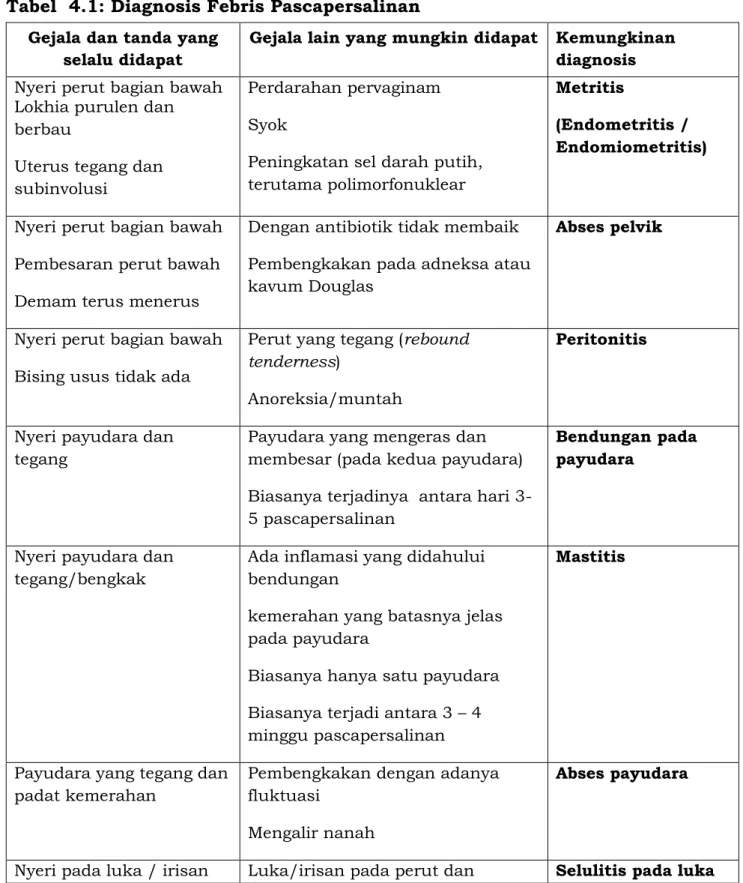
Tabel 4.1: Diagnosis Febris Pascapersalinan
Gejala dan tanda yang selalu didapat
Gejala lain yang mungkin didapat Kemungkinan diagnosis
Nyeri perut bagian bawah Lokhia purulen dan berbau
Uterus tegang dan subinvolusi
Perdarahan pervaginam Syok
Peningkatan sel darah putih, terutama polimorfonuklear
Metritis
(Endometritis / Endomiometritis)
Nyeri perut bagian bawah Pembesaran perut bawah Demam terus menerus
Dengan antibiotik tidak membaik Pembengkakan pada adneksa atau kavum Douglas
Abses pelvik
Nyeri perut bagian bawah Bising usus tidak ada
Perut yang tegang (rebound
tenderness)
Anoreksia/muntah
Peritonitis
Nyeri payudara dan tegang
Payudara yang mengeras dan membesar (pada kedua payudara) Biasanya terjadinya antara hari 3-5 pascapersalinan
Bendungan pada payudara
Nyeri payudara dan tegang/bengkak
Ada inflamasi yang didahului bendungan
kemerahan yang batasnya jelas pada payudara
Biasanya hanya satu payudara Biasanya terjadi antara 3 – 4 minggu pascapersalinan
Mastitis
Payudara yang tegang dan padat kemerahan
Pembengkakan dengan adanya fluktuasi
Mengalir nanah
Abses payudara
35 Gejala dan tanda yang
selalu didapat
Gejala lain yang mungkin didapat Kemungkinan diagnosis
dan tegang/indurasi perineal yang mengeras/indurasi Keluar pus
Kemerahan
(perineal / Abdominal)
Luka yang mengeras disertai pengeluaran cairan serous atau kemerahan dari luka; tidak ada / sedikit
erithema dekat luka insisi
Abses atau hematoma pada luka insisi
Disuria Nyeri dan tegang pada daerah pinggang
Nyeri suprapublik Uterus tidak mengeras Menggigil
Infeksi pada traktus urinarius
Demam yang tinggi walau mendapat antibiotika menggigil
Ketegangan pada otot kaki Komplikasi pada paru, ginjal, persendian, mata dan jaringan subkutan
Thrombosis vena dalam (deep vein
thrombosis) (a) Thromboflebitis: -- pelviotrombo-flebitis -- Femoralis Konsolidasi Batuk Peningkatan frekuensi nafas
Kerongkongan yang terasa penuh Keluar dahak
Kesukaran bernafas Nyeri dada
Pneumonia
Mengigil Pembesaran liver
Pembesaran limpa Kuning Nyeri epigastrium Malaria Tifoid (b) Hepatitis (c)
a. Beri infus heparin.
b. Obati dengan antibiotika dan berikan terapi suportif dan observasi. c. Berikan terapi suportif (hepatoprotektor).
36 PENGELOLAAN
(Sesuaikan dengan tabel diagnosis) METRITIS
Metritis adalah infeksi uterus setelah persalinan yang merupakan salah satu penyebab terbesar kematian ibu. Bila pengobatan terlambat atau kurang adekuat dapat menjadi abses pelviks, peritonitis, syok septik, thrombosis vena yang dalam, emboli pulmonal, infeksi pelvik yang menahun, dispareunia, penyumbatan tuba dan infertilitas.
Berikan transfusi bila dibutuhkan (Packed Red Cell).
Berikan antibiotika spektrum luas dalam dosis yang tinggi.
- Ampisilin 2 g IV, kemudian 1 g setiap 6 jam ditambah Gentamisin 5 mg/kg berat badan IV dosis tunggal/hari dan Metronidazol 500 mg IV setiap 8 jam. Lanjutkan antibiotika ini sampai ibu tidak panas selama 24 jam.
Pertimbangkan pemberian antitetanus profilaksis.
Bila dicurigai adanya sisa plasenta, lakukan pengeluaran (digital atau dengan kuret tumpul besar).
Bila ada pus lakukan drainase (kalau perlu kolpotomi), ibu dalam posisi Fowler. Bila tak ada perbaikan dengan pengobatan konservatif dan ada tanda peritonitis
generalisata lakukan laparotomi dan keluarkan pus. Bila pada evaluasi uterus nekrotik dan septik lakukan histerektomi subtotal.
BENDUNGAN PAYUDARA
Bendungan payudara adalah peningkatan aliran vena dan limfe pada payudara dalam rangka mempersiapkan diri untuk laktasi. Hal ini bukan disebabkan overdistensi dari saluran sistem laktasi.
Bila ibu menyusui bayinya: Susukan sesering mungkin. Kedua payudara disusukan.
Kompres hangat payudara sebelum disusukan.
Bantu dengan memijat payudara untuk permulaan menyusui. Sangga payudara.
Kompres dingin pada payudara di antara waktu menyusui.
Bila demam tinggi berikan Parasetamol 500 mg per oral setiap 4 jam. Lakukan evaluasi setelah 3 hari untuk mengetahui hasilnya.
Bila ibu tidak menyusui: Sangga payudara.
Kompres dingin payudara untuk mengurangi pembengkakan dan rasa sakit.
Bila diperlukan berikan Parasetamol 500 mg per oral setiap 4 jam.
Jangan dipijat atau memakai kompres hangat pada payudara.
Pompa dan kosongkan payudara.
INFEKSI PAYUDARA Mastitis
Payudara tegang / indurasi dan kemerahan
Berikan Kloksasilin 500 mg setiap 6 jam selama 10 hari. Bila diberikan sebelum terbentuk abses biasanya keluhannya akan berkurang.
37 Sangga payudara.
Kompres dingin.
Bila diperlukan berikan Parasetamol 500 mg per oral setiap 4 jam. Ibu harus didorong menyusui bayinya walau ada pus.
Ikuti perkembangan 3 hari setelah pemberian pengobatan. Abses Payudara
Terdapat masa padat, mengeras di bawah kulit yang kemerahan. Diperlukan anestesi umum (ketamin).
Insisi radial dari tengah dekat pinggir aerola, ke pinggir supaya tidak memotong saluran ASI.
Pecahkan kantung pus dengan klem jaringan (pean) atau jari tangan. Pasang tampon dan drain, diangkat setelah 24 jam.
Berikan Kloksasilin 500 mg setiap 6 jam selama 10 hari.
Sangga payudara.
Kompres dingin.
Berikan Parasetamol 500 mg setiap 4 jam sekali bila diperlukan. Ibu dianjurkan tetap memberikan ASI walau ada pus.
Lakukan follow up setelah pemberian pengobatan selama 3 hari.
ABSES PELVIS
Bila pelviks abses ada tanda cairan fluktuasi pada daerah cul-de-sac, lakukan kolpotomi atau dengan laparotomi. Ibu posisi Fowler.
Berikan antibiotika spektrum luas dalam dosis yang tinggi
- Ampisilin 2 g IV kemudian 1 g setiap 6 jam, ditambah Gentamisin 5 mg/kg berat badan IV dosis tunggal/hari dan Metronidazol 500 mg IV setiap 8 jam. Lanjutkan antibiotika ini sampai ibu tidak panas selama 24 jam.
PERITONITIS
Lakukan pemasangan selang nasogastrik bila perut kembung akibat ileus. Berikan infus (NaCL atau Ringer laktat) sebanyak 3000 ml.
Berikan antibiotika sehingga bebas panas selama 24 jam:
- Ampisilin 2 g IV, kemudian 1 g setiap 6 jam, ditambah Gentamisin 5 mg/kg berat badan IV dosis tunggal/hari dan Metronidazol 500 mg IV setiap 8 jam. Laparotomi diperlukan untuk pembersihan perut (peritoneal lavage) bila terdapat
kantong abses.
INFEKSI LUKA PERINEAL DAN LUKA ABDOMINAL
Disebabkan oleh keadaan yang kurang bersih dan tindakan pencegahan infeksi yang kurang baik.
Bedakan antara wound abcess, wound seroma, wound hematoma, dan wound cellulitis.
- Wound abcess, wound seroma dan wound hematoma suatu pengerasan yang tidak biasa dengan mengeluarkan cairan serous atau kemerahan dan tidak ada/sedikit erithema sekitar luka insisi.
38
Bila didapat pus dan cairan pada luka, buka jahitan dan lakukan pengeluaran serta kompres antiseptik.
Daerah jahitan yang terinfeksi dihilangkan dan lakukan debridemen. Bila infeksi sedikit tidak perlu antibiotika.
Bila infeksi relatif superfisial, berikan Ampisilin 500 mg per oral selama 6 jam dan Metronidazol 500 mg per oral 3 kali/hari selama 5 hari.
Bila infeksi dalam dan melibatkan otot dan menyebabkan nekrosis, beri Penisilin G 2 juta U IV setiap 4 jam (atau Ampisilin inj 1 g 4 x/hari) ditambah dengan Gentamisin 5 mg/kg berat badan per hari IV sekali ditambah dengan Metronidazol 500 mg IV setiap 8 jam, sampai bebas panas selama 24 jam. Bila ada jaringan nekrotik harus dibuang. Lakukan jahitan sekunder 2 – 4 minggu setelah infeksi membaik.
Berikan nasehat kebersihan dan pemakaian pembalut yang bersih dan sering ganti.
TROMBOFLEBITIS
Perluasan infeksi nifas yang paling sering ialah perluasan atau invasi mikroorganisme patogen yang mengikuti aliran darah di sepanjang vena dan cabang-cabangnya sehingga terjadi tromboflebitis.
Klasifikasi
Pelviotromboflebitis
Pelviotromboflebitis mengenai vena-vena dinding uterus dan ligamentum latum, yaitu vena ovarika, vena uterina dan vena hipogastrika. Vena yang paling sering terkena ialah vena ovarika dekstra karena infeksi pada tempat implantasi plasenta terletak di bagian atas uterus; proses biasanya unilateral. Perluasan infeksi dari vena ovarika sinistra ialah ke vena renalis, sedangkan perluasan inveksi dari vena ovarika dekstra ialah ke vena kava inferior. Peritoneum, yang menutupi vena ovarika dekstra, mengalami inflamasi dan akan menyebabkan perisalpingo-ooforitis dan periapendisitis. Perluasan infeksi dari vena utruna ialah ke vena iliaka komunis.
Tromboflebitis femoralis
Trombofelbitis femoralis mengenai vena-vena pada tungkai, misalnya vena femoralis, vena poplitea dan vena safvena.
PELVIOTROMBOFLEBITIS
Nyeri, yang terdapat pada perut bagian bawah dan/atau perut bagian samping, timbul pada hari ke 2 – 3 masa nifas dengan atau tanpa panas.
Penderita tampak sakit berat dengan gambaran karakteristik sebagai berikut:
- menggigil berulang kali. Menggigil inisial terjadi sangat berat (30 – 40 menit) dengan interval hanya beberapa jam saja dan kadang-kadang 3 hari. Pada waktu menggigil penderita hampir tidak panas.
- Suhu badan naik turun secara tajam (36C menjadi 40C), yang diikuti dengan penurunan suhu dalam 1 jam (biasanya subfebris seperti pada endometritis). - Penyakit dapat berlangsung selama 1 – 3 bulan.
- Cenderung berbentuk pus, yang menjalar ke mana-mana, terutama ke paru-paru.
39 Gambaran darah:
- Terdapat leukositosis (meskipun setelah endotoksin menyebar ke sirkulasi, dapat segera terjadi leukopenia).
- Untuk membuat kultur darah, darah diambil pada saat yang tepat sebelum mulainya menggigil. Meskipun bakteri ditemukan di dalam darah selama menggigil, kultur darah sangat sukar dibuat karena bakterinya adalah anaerob. Pada periksa dalam hampir tidak diketemukan apa-apa karena yang paling banyak
terkena ialah vena ovarika yang sukar dicapai pada pemeriksaan. Komplikasi
Komplikasi pada paru-paru: infark, abses, pneumonia,
Komplikasi pada ginjal sinistra, nyeri mendadak, yang diikuti dengan proteinuria dan hematuria,
Komplikasi pada persendian, mara dan jaringan subkutan.
Penanganan Rawat inap
Penderita tirah baring untuk pemantauan gejala penyakit dan mencegah terjadinya emboli pulmonum.
Terapi medik
Pemberian antibiotika (lihat antibiotika kombinasi dan alternatif, seperti yang tercantum dalam penatalaksanaan metritis) dan heparin jika terdapat tanda-tanda atau dugaan adanya emboli pulmonum.
Terapi operatif
Pengikatan vena kava inferior dan vena ovarika jika emboli septik terus berlangsung sampai mencapai paru-paru, meskipun sedang dilakukan heparinisasi.
TROMBOFLEBITIS FEMORALIS (Flegmasia alba dolens) Penilaian klinik
Keadaan umum tetap baik, suhu badan subfebris selama 7 – 10 hari, kemudian suhu mendadak naik kira-kira pada hari ke 10 – 20, yang disertai dengan menggigil dan nyeri sekali.
Pada salah satu kaki yang terkena biasanya kaki kiri, akan memberikan tanda-tanda sebagai berikut:
- Kaki sedikit dalam keadaan fleksi dan rotasi ke luar serta sukar bergerak, lebih panas dibanding dengan kaki lainnya.
- Seluruh bagian dari salah satu vena pada kaki terasa tegang dan keras pada paha bagian atas.
- Nyeri hebat pada lipat paha dan daerah paha.
- Reflektorik akan terjadi spasmus arteria sehingga kaki menjadi bengkak, tegang, putih, nyeri dan dingin, pulsasi menurun.
- Edema kadang-kadang terjadi sebelum atau setelah nyeri dan pada umumnya terdapat pada paha bagian atas, tetapi lebih sering dimulai dari jari-jari kaki dan pergelangan kaki, kemudian meluas dari bawah ke atas.
- Nyeri pada betis, yang akan terjadi spontan atau dengan memijit betis atau dengan meregangkan tendo akhiles (tanda Homan).
40 Penanganan
Perawatan
Kaki ditinggikan untuk mengurangi edema, lakukan kompres pada kaki. Setelah mobilisasi kaki hendaknya tetap dibalut elastik atau memakai kaos kaki panjang yang elastik selama mungkin.
Mengingat kondisi ibu yang sangat jelek, sebaiknya jangan menyusui. Terapi medik: pemberian antibiotika dan analgetika.